Содержание
- История создания зрительного протеза
- Первые ретинальные импланты
- Тренды ретинальных имплантов: основные фундаментальные технологии
- Российский опыт ретинального протезирования
- Кортикальные системы имплантации
- Содержание статьи:
- Причины заболевания
- Симптомы неврита зрительного нерва
- Классификация и стадии развития болезни
- Осложнения неврита зрительного нерва
- Диагностика заболевания
- Лечение неврита зрительного нерва
- Профилактика заболевания
- Почему возникают нарушения
- Что происходит
- Осложнения после выздоровления
- Психологическая и когнитивная реабилитация
20 ноября 2015
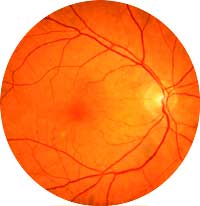
Атрофия зрительного нерва может быть приобретённой или врождённой. В последнем случае она обычно носит наследственный характер.
При этом возможны две формы заболевания: аутосомно-доминантная форма обычно проявляется в детстве и в дальнейшем незначительно прогрессирует.
Наиболее выраженные проявления наследственной атрофии зрительного нерва имеются при аутосомно-рецессивной форме: они возникают с рождения или с 2-х летнего возраста, сопровождаются нистагмом.
Другой формой врождённой атрофии зрительного нерва является Леберовская атрофия. Механизм возникновения её до конца неизвестен, очевидно только, что это заболевание сцеплено с Х-хромосомой, так как очень редко встречается у женщин. В основном заболевают мужчины в 20-30 летнем возрасте. Небольшое остаточное зрение остаётся, степень снижения зрения различная.
Приобретённые атрофии зрительного нерва наблюдаются при:
- сосудистых нарушениях (окклюзия центральной артерии или вены сетчатки, атеросклеротические изменения в зрительном нерве);
- дегенеративных и воспалительных изменениях в сетчатке, приводящих к отёку и невриту зрительного нерва;
- нарушении обмена веществ (диабет);
- повышении ВГД;
- травмах глаза;
- токсических воздействиях алкоголя, никотина и других ядов;
- новообразованиях головного мозга.
Симптомами этих поражений является потеря зрения или изменение поля зрения.
Лечение атрофии зрительных нервов.
При глаукоматозной атрофии зрительного нерва, если вовремя поставлен диагноз и рано начато лечение, прогноз может быть благоприятным – процесс дегенерации нервных волокон можно приостановить.
При атрофии зрительного нерва вследствие сосудистых, травматических, дегенеративных изменений и некоторых токсических воздействий прогноз может быть отрицательным.
Иногда требуется консультация невропатолога, рентгенологическое исследование головного мозга.
По материалам сайта oftalm.ru.
Возврат к списку Консультация невролога / Светлана 1380 просмотров 8 августа 2020
Добрый день! В марте заболела гайморитом и плюс подскочило давление, плюс ещё искривлена перегородка не дышу, сижу на каплях, на фоне этого стала не видеть глаз левая сторона и низ, Поставили по диагнозу выпадение полей зрения, делала мрт но без сосудов, там ничего не нашли, обследовала глаза в итоге ставят атрофию зрительного нерва, была у невролога, назначил кортексин, мексидол, нейробион, пикомилон, проделала курс, глаз стал хуже, справой стороны хуже теперь тоже стал видеть. Подскажите это все приговор, я ослепну? Есть фото всех обследований могу перекрепить
Без вознаграждения
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Ответы врачей Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Здравствуйте. Можно еще семакс каждый носовой ход 2-3 капли 2-3 раза в день, 14 дней, далее 14 перерыв, затем опять 14 дней по той же схеме. Трентал таблетки по 100мг, по 1 таб 3раза в день, месяц. Нивалин 5мг, по 1/2 таб 2 раза в день, месяц Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, это для чего? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Для лечения атрофии глазного нерва. Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, я поняла это от атрофии, посмотрите фото от окулиста https://yadi.sk/a/1-IOJGnbcCCKGg Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, я так поняла это все не вылечить, просто поддерживать зрение чтобы не ослепнуть? А подскажите ещё у меня не дышит нос уже лет 7 сижу на каплях это же тоже влияет на сосуды в голове, кислородное голодание? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Посмотрел результаты. Имеется чазн. Да, препараты от насморка влияет на мозговые сосуды: вызывает спазм. По этому думаю надо устранить проблему носом, если восстановить носовое дыхание восстановление зрительного нерва тоже будет лучше. Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Что принимаете от гипертонии? Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, сейчас пока можно начать курс этих препаратов какие вы написали выше? Окулисты меня расстроили, что уже не восстановить нерв и зрение, у меня сейчас взгляд как в трубу вдалеке вижу, вблизи по бокам нет, острота зрения в норме Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Да, можно начать принимать, только если не устранить проблемы носом, думаю эффект будет меньше чем ожидается Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, гипертония я так поняла пошла в следствии того, что я не дышу носом, пью бесопролол 5мг и перендаприл 4 мг, снижается, но сердце побаливает все равно Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, есть шанс, что после операции у меня может вернуться нормальное зрение ни как в трубу? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Можно еще циннаризин блокатор калциевых каналов, который избирательно действует на мозговые сосуды и улучшает мозговое кровообращения. Препараты от гипертонии продолжать. Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Да, шансы есть Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, а циннаризин как принимать ? Меня просто испугало то, что выписал мне невролог, я проделала, но мне стало хуже. А делать кт орбит чтоб бы смотреть на каком участке нерва повреждение не стоит и мрт сосудов ещё ? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Если сон нормально, можно по 1/2 таб дважды в день, желательно МРТ 1.5 или 3 Тесла, на КТ плохо дифференцируется зрительный нерв. Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, я делала мрт головного мозга это не то? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Желательно прицельное МРТ орбит и зрительного нерва. Пожаловаться Светлана, 8 августа 2020 Клиент Турабек, как сделаю мрт пришлю вам результат, вообщем вы советуете делать операцию сейчас? Или начать Прием таблеток сначала ? Пожаловаться Турабек Ирназаров, 8 августа 2020 Детский невролог, Невролог Лучше делать операцию ближайшие дни, потом начать лечению чтобы эффект было лучше. Пожаловаться Яна Потехина, 8 августа 2020 Невролог Пожаловаться Светлана, 8 августа 2020 Клиент Яна, да осматривал прикрепляю ссылку на результаты, глазное дно и глазное давление в норме, слабости нет, есть усталость. И я очень нервная. https://yadi.sk/a/1-IOJGnbcCCKGg Пожаловаться Яна Потехина, 8 августа 2020 Невролог Пожаловаться Светлана, 8 августа 2020 Клиент Яна, нет не предлагали, что это за мрт? Хотела сама сделать мрт орбит чтобы посмотреть зрительный нерв, вот почему-то я все эти лекарства проколола и стало только похуже. Мне кажется причина из-за носа, так как я не дышу уже лет 7-8 сижу на каплях из-за этого осложнения в виде гипертонии – 1 Пожаловаться Яна Потехина, 9 августа 2020 Невролог Похожие вопросы по теме Болит локоть правой руки. 18 ответов 1 октября 2021 Андрей, Москва Вопрос закрыт Правильно ли назначил лечение. Невролог! 17 ответов 16 октября 2021 Люба Вопрос закрыт Расшифровка ээг 15 ответов 11 декабря 2021 Юлия Вопрос закрыт Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!

Мы привыкли ассоциировать зрение лишь с глазами. Однако помимо самих глазных яблок в процессе участвует зрительная кора головного мозга, которой мы фактически «видим», и нервные пути, которые соединяют глаза с мозгом. Практически на каждом этапе можно попытаться реализовать протезирование.
История создания зрительного протеза
Немецкий психолог Иоганн Пуркинье в 1823 году заинтересовался вопросами зрения и галлюцинаций, а также возможностью искусственной стимуляции зрительных образов. Принято считать, что именно он впервые описал зрительные вспышки — фосфены, которые он получил при проведении простого опыта c аккумулятором, пропуская через голову электрический ток и описывая свой визуальный опыт.
Спустя 130 лет, в 1956 году, австралийский ученый Дж. И. Тассикер запатентовал первый ретинальный имплант, который не давал какого-то полезного зрения, но показал, что можно искусственно вызывать зрительные сигналы.
Ретинальный имплант (имплант сетчатки) «вводит» визуальную информацию в сетчатку, электрически стимулируя выжившие нейроны сетчатки. Пока вызванные зрительные восприятия имели довольно низкое разрешение, но достаточное для распознавания простых объектов.
Но глазное протезирование долго тормозилось из-за технологических ограничений. Прошло очень много времени, прежде чем появились какие-то реальные разработки, которые смогли дать «полезное зрение», то есть зрение, которым человек мог бы воспользоваться. В 2019 году в мире насчитывалось около 50 активных проектов, фокусирующихся на протезировании зрения.
Первые ретинальные импланты
Пару лет назад на рынке было доступно три ретинальных импланта, которые прошли клинические испытания и были сертифицированы государственными регулирующими органами: европейским CE Mark и американским FDA.
- Second Sight Medical Products, США
- Pixium Vision, Франция
- Retina Implant AG, Германия
Так выглядели первые ретинальные импланты
Бионические импланты — это целая система внешних и внутренних устройств.
IRIS II (Pixium Vision) и Argus II (Second Sight) имели внешние устройства (очки с видеокамерой и блок обработки видеосигнала). Слепой человек смотрит при помощи камеры, с нее картинка направляется в процессор, где изображение обрабатывается и распадается на 60 пикселей (для системы Argus II). Затем сигнал направляется через трансмиттер на электродную решетку, вживленную на сетчатке, и электрическим током стимулируются оставшиеся живые клетки.
В немецком импланте Alfa АMS (Retina Implant) нет внешних устройств, и человек видит своим собственным глазом. Имплант на 1600 электродов вживляется под сетчатку. Свет через глаз попадает на светочувствительные элементы и происходит стимуляция током. Питается имплант от подкожного магнитного коннектора.
Субретинальный имплантат Alpha AMS компании Retina Implant AG
Все три ретинальных импланта больше не производятся, так как появилось новое поколение кортикальных протезов (для стимуляции коры головного мозга, а не сетчатки глаза). Однако хотя проектов по фундаментальным разработкам по улучшению ретинальных имплантов еще много, ни один из них не прошел клинические испытания:
- Улучшенный имплант DRY AMD PRIMA компании Pixium с увеличением количества электродов для стимуляции большего количества клеток сетчатки проходит клинические испытания. Для участия в программе испытаний еще ищут пять кандидатов;
- Retina Implant AG закрыли производство;
- Second Sight проводят клинические испытания своего кортикального импланта, но в марте 2020 года компания уволила 80% сотрудников из эксплуатационно-производственного подразделения.
Тренды ретинальных имплантов: основные фундаментальные технологии
Ретинальные нанотрубки
Группа ученых из Китая (Shanghai Public Health Clinical Center) в 2018 году провела эксперимент на мышах, в ходе которого вместо не функционирующих фоторецепторов сетчатки предложила использовать нанотрубки. Преимущество этого проекта — маленький размер нанотрубок. Каждая из них может стимулировать только несколько клеток сетчатки.
Биопиксели
Группа ученых из Оксфорда стремится сделать протез максимально приближенным к естественной сетчатке. Биопиксели в проекте выполняют функцию, схожую с настоящими клетками. Они имеют оболочку из липидного слоя, в который встроены фоточувствительные белки. На них воздействуют кванты света и как в настоящих клетках изменяется электрический потенциал, возникает электрический сигнал.
Перовскитная искусственная сетчатка
Все предыдущие фундаментальные разработки направлены на стимулирование всех слоев живых клеток. При помощи технологии перовскитной искусственной сетчатки китайские ученые пытаются предоставить возможность не только получать световые ощущения, но и различать цвет за счет моделирования сигнала таким образом, чтобы он воспринимался мозгом как имеющий определенную цветность.
Фотогальваническая пленка Polyretina
В Polyretina используется маленькая пленка, покрытая слоем химического вещества, которое имеет свойство поглощать свет и конвертировать его в электрический сигнал. Пленка размещена на сферическом основании, чтобы можно было удобно разместить ее на глазном дне.
Фотогальванический имплант Polyretina
Субретинальное введение полупроводникового полимера
Итальянские ученые предлагают технологию введения полупроводникового полимерного раствора под сетчатку, при помощи которого свет фиксируется и трансформируется в электрические сигналы.
Российский опыт ретинального протезирования
В России в 2017 году при поддержке фондов «Со-единение» и «Искусство, Наука и Спорт» было приобретено и установлено два ретинальных импланта Argus II американской компании Second Sight. Это единственные операции по восстановлению зрения, которые были проведены в России за все время. Каждая операция вместе с реабилитацией стоила порядка 10 млн руб, а сама система имплантации для одного пациента — порядка $140 тыс. Все прошло успешно, и два полностью слепых жителя Челябинска — Григорий (не видел 20 лет) и Антонина (не видела 10 лет) — получили предметное зрение. Предметное зрение означает, что человек может видеть очертания предметов — дверь, окно, тарелку — без деталей. Читать и использовать смартфон они не могут. Оба пациента имели диагноз «пигментный ретинит» (куриная слепота).
На момент 2019 года в мире установлено около 350 имплантов, произведенных компанией Second Sight. Около 50 тысяч россиян нуждаются в подобном протезе сетчатки.
В России опытом в протезировании зрения может похвастаться лишь один проект — АНО Лаборатория «Сенсор-Тех».
«Трендом в фундаментальных разработках бионических протезов является стремление сделать их максимально безопасными, приближенными к биологическим тканям людей и с максимально возможным разрешением. Но настоящую революцию вызвали кортикальные импланты, и смысл в ретинальных имплантах пропал, так как они ставятся только при пигментном ретините и возрастной макулярной дегенерации при отсутствии ряда противопоказаний. Кортикальные же импланты значительно расширяют горизонт показаний и позволяют восстанавливать полезное зрение даже людям, вовсе лишенным глаз», — рассказал Андрей Демчинский, к.м.н., руководитель медицинских проектов АНО Лаборатория «Сенсор-Тех».
Кортикальные системы имплантации
Кортикальные протезы — это подгруппа визуальных нейропротезов, способных вызывать зрительные восприятия у слепых людей посредством прямой электрической стимуляции затылочной коры мозга, которая отвечает за распознавание изображений. Этот подход может быть единственным доступным лечением слепоты, вызванной глаукомой, терминальной стадией пигментного ретинита, атрофией зрительного нерва, травмой сетчатки, зрительных нервов и т.п. За последние пять лет ученые решили задачу создания такого внутрикортикального визуального нейропротеза, с помощью которого можно было бы восстановить ограниченное, но полезное зрение.
В 1968 году Г.С. Бридли и В.С. Левин провели первую операцию по установке кортикальных имплантов. Первый имплант состоял из шапочки с коннекторами (устанавливали на череп под кожу) и отдельной дуги с электродами (устанавливали под череп), которые стимулировали кору головного мозга. Эксперимент был проведен на двух добровольцах для оценки возможности получения полезного зрения. Позднее импланты были извлечены. Технология кортикальных имплантов была заморожена по причине провоцирования приступов эпилепсии при стимуляции большего количества клеток мозга.
Первый кортикальный имплант
Кортикальный имплант Orion
Спустя 45 лет американский лидер разработки ретинальных имплантов Second Sight создал кортикальную протезную систему ORION. В конце 2017 года Second Sight получили разрешение от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) на проведение клинических испытаний. До апреля 2018 года было установлено шесть устройств. По результатам испытаний оказалось, что все пациенты ощущали зрительные стимулы, a у трех пациентов результаты были схожи с ретинальным имплантом Argus II и дали полезное предметное зрение. Клинические испытания будут проходить до июня 2023 года. Обязательным условием установки импланта является наличие у пациента зрительного опыта, то есть он может использоваться только для людей со сформированной зрительной корой, которые родились зрячими и потеряли зрение.
Система кортикальной имплантации Orion компании Second Sight
Кортикальный нейропротез CORTIVIS
Испанские ученые разработали кортикальный имплант под названием CORVITIS. Протез состоит из нескольких компонентов. Одна или две камеры обеспечивают получение изображения, которое затем обрабатывается биопроцессором, чтобы преобразовать визуальный образ в электрические сигналы. На втором этапе информация сводится в серию изображений и передается по радиочастотной связи на имплантированное устройство. Этот радиочастотный блок обеспечивает беспроводную передачу питания и данных во внутреннюю систему. Имплантированный электронный блок декодирует сигналы, определяет и контролирует форму напряжения и амплитуду формы волны, которая будет подаваться на соответствующие электроды. Клинические испытания на пяти пациентах завершатся в мае 2023 года.
Кортикальный имплант CORVITIS
Интракортикальный зрительный протез (WFMA)
Американские ученые разработали технологию многоканальной внутрикортикальной стимуляции с помощью беспроводных массивов металлических микроэлектродов и создали беспроводную плавающую микроэлектродную решетку (WFMA).
Система протеза состоит из группы миниатюрных беспроводных имплантируемых решеток-стимуляторов, которые могут передавать информацию об изображении, снятом на встроенную в очки видеокамеру, непосредственно в мозг человека. Каждая решетка получает питание и цифровые команды по беспроводной связи, так что никакие провода или разъемы не пересекают кожу головы. Посылая команды в WFMA, изображения с камеры передаются непосредственно в мозг, создавая грубое предметное визуальное восприятие изображения. Хотя восприятие не будет похоже на нормальное зрение, с его помощью человек может вести самостоятельную деятельность. Система ICVP получила одобрение FDA для проведения клинических испытаний.
Интракортикальный зрительный протез (WFMA)
Кортикальный протез NESTOR
Голландские ученые также разработали схожую технологию системы протезирования. Принцип функционирования протеза такой же, как в проектах выше. Камера отправляет сигнал на имплант, который состоит из тысяч электродов и смарт-чипа. С помощью процессора зрительное восприятие можно контролировать и регулировать.
«Хотя полное восстановление зрения пока кажется невозможным, кортикальные системы создают по-настоящему значимые визуальные восприятия, при помощи которых слепые люди могут распознавать, локализировать и брать предметы, а также ориентироваться в незнакомой среде. Результат — в существенном повышении уровня жизни слепых и слабовидящих. Такие вспомогательные устройства уже позволили тысячам глухих пациентов слышать звуки и приобретать языковые способности, и такая же надежда существует в области визуальной реабилитации», — обнадежил Андрей Демчинский.
Обновлено 14.08.2020
Содержание статьи:
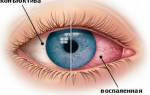
Неврит зрительного (глазного) нерва, оптический неврит, – первичный воспалительный процесс, причинами которого являются различные факторы. Частота возникновения в расчете на 100 тыс. населения – от 1 до 5 случаев. Среди всех заболеваний глаз поражение зрительного нерва фиксируется в 3,2 % случаев. Патология отличается высокой частотой возникновения необратимых последствий (снижение зрения, слепота) и инвалидизации – по данным разных исследований они наступают в 20-28 % случаев.
Причины заболевания
Чаще всего неврит зрительного нерва развивается при рассеянном склерозе и является его первым проявлением. Основа воспалительного процесса в этом случае – демиелинизация, или разрушение миелиновой оболочки нерва. Поражение зрительного нерва провоцируют и другие аутоиммунные патологии: системная красная волчанка, синдром Шегрена.
К демиелинизации и, как следствие, невриту зрительного нерва также приводят заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG), в частности, острый рассеянный энцефаломиелит.
Аксоны и нейроны глазного нерва разрушаются не только в результате демиелинизирующих процессов, но и на фоне других болезней. К ним относятся:
- воспаления глазного яблока и/или орбиты;
- воспалительные заболевания головного мозга;
- инфекционные процессы в носоглотке;
- саркоидоз, гранулематоз;
- острое нарушение мозгового кровообращения;
- эндокринные патологии – тиреотоксикоз, сахарный диабет;
- специфические инфекции – туберкулез, сифилис, грипп.
Неврит зрительного нерва может быть следствием травмы глаза, черепно-мозговой травмы, токсического поражения – в большинстве случаев это отравление метиловым спиртом, свинцом, иногда – глистные инвазии. Может провоцироваться осложненной беременностью.
Симптомы неврита зрительного нерва
Симптоматика различается в зависимости от вида заболевания: интрабульбарный (папиллит) или ретробульбарный неврит.
Папиллит (внутриглазной, ретробульбарный неврит)
Характеризуется острым началом с быстрым ухудшением остроты зрения – от 1-2 часов до 1-2 суток. В некоторых случаях возникают умеренная головная боль и боль при движении глаз. При частичном поражении острота зрения может сохраняться, но появляются скотомы – участки частичного или полного выпадения поля зрения, которые могут быть центральными и парацентральными, округлыми или аркоподобными. Возможно сужение границ поля зрения, снижение темновой адаптации и цветового восприятия. Чаще всего симптомы ухудшения зрения исчезают через 7-10 дней, через 2-3 недели (иногда – до 5 недель) зрение восстанавливается. Без лечения либо при тяжелом течении неврита возможна атрофия зрительного нерва с полной потерей зрения.
Ретробульбарный неврит
Протекает в острой или хронической форме. Острая форма чаще характерна для одностороннего поражения, хроническая – для двустороннего.
Общие симптомы:
- болезненность при движении глазными яблоками и надавливании на глаз;
- нарушения цветового зрения – снижение чувствительности глаза к цветам, оттенки быстро тускнеют;
- падение остроты зрения до полной невозможности различать предметы;
- появление скотом.
В зависимости от формы ретробульбарного неврита симптомы могут различаться. Для аксиального неврита характерно сочетание центральной скотомы с частичными выпадениями полей зрения и возникновением в поле зрения периферических дефектов. При периферической форме поле зрения имеет сужается по всему периметру – имеет концентрический характер. Трансверсальная форма отличается значительным снижением зрения, вплоть до слепоты, скотомами, сливающимися с периферическими выпадениями полей зрения.
Классификация и стадии развития болезни
В зависимости от зоны поражения:
- Интрабульбарный (внутриглазной) неврит, оптический папиллит. Это воспаление внутриглазной части (диска) зрительного нерва. Чаще развивается у детей.
- Ретробульбарный неврит. Повреждение отдела нерва, лежащего между глазным яблоком и перекрестом зрительных нервов. Формы ретробульбарного неврита :
- аксиальная – в патологический процесс вовлечен пучок аксонов, проходящих в зрительном нерве;
- периферическая – воспаление охватывает оболочки нерва и распространяется вглубь нервного ствола с образованием большого количества экссудата под оболочками;
- трансверсальная – процесс затрагивает все слои зрительного нерва.
По этиологии поражения:
- инфекционный:
- параинфекционный (поствакцинальный, после перенесенных ОРВИ);
- демиелинизирующий;
- ишемический;
- токсический;
- аутоиммунный.
По остроте течения:
- острый;
- хронический.
По распространенности поражения:
- мононеврит – воспаление одного нерва (подавляющее большинство случаев);
- полиневрит – вовлечение в процесс обоих зрительных нервов (менее 1 % случаев).
Осложнения неврита зрительного нерва
Переход процесса в хроническую форму, сопровождающуюся частыми рецидивами и нарушением зрения. Основное и наиболее опасное осложнение неврита глазного нерва – его атрофия с деструкцией миелиновой оболочки и полной потерей зрения.
Диагностика заболевания
Как правило, пациенты, у которых появились первые симптомы неврита зрительного нерва, обращаются к офтальмологу. Заболевание считается междисциплинарной патологией, в его лечении обязательно принимают участие окулист либо невропатолог. Если неврит развивается на фоне других патологий, необходимо уточнять диагноз и проводить специфическую терапию первичных болезней . Тогда к лечению подключаются соответствующие специалисты – иммунолог, оториноларинголог, инфекционист, фтизиатр.
Первым этапом в диагностике неврита зрительного нерва являются сбор анамнеза, внешний осмотр пациента, пальпация. Во время сбора анамнеза врач уточнит наличие сопутствующих патологий, время начала заболевания, какие жалобы предъявляет больной (боль, снижение остроты зрения, изменение цветоощущения, появление «слепых» пятен), как быстро развивались симптомы и насколько они выражены, поражен один глаз или оба.
Внешний осмотр и пальпация зачастую могут не принести дополнительных данных. Боль, смещение вперед глазного яблока, ограничение его движений могут возникать при ретробульбарном неврите, но не являются обязательными.
Далее врач переходит к офтальмологическому осмотру. Он включает в себя:
- определение остроты зрения;
- исследование цветоощущения проводится по полихроматическим таблицам Рабкина;
- исследование реакции зрачка на свет;
- измерение внутриглазного давления, которое может быть симптомом глаукомы и других заболеваний, провоцирующих развитие неврита;
- биомикроскопия – осмотр переднего отрезка глаза для исключения его патологии;
- офтальмоскопия (осмотр глазного дна) после закапывания капель, расширяющих зрачок;
- компьютерное исследование полей зрения по 120 точкам;
- исследование полей зрения методом кинетической периметрии.
Для уточнения диагноза используются следующие методы:
- электрофизиологическая диагностика – исследование порога электрической чувствительности сетчатки и зрительных вызванных потенциалов;
- ультразвуковое исследование глаз, МРТ орбиты глаза и головного мозга;
- когерентная томография зрительного нерва;
- флюоресцентная ангиография сетчатки.
Лабораторная диагностика:
- общий анализ крови;
- кровь на ВИЧ, сифилис, ревматоидный фактор;
- посев крови на стерильность;
- ПЦР-исследования;
- гистологический, иммунохимический анализ.
При наличии у больного сопутствующих заболеваний, ему назначают консультации узких специалистов.
Лечение неврита зрительного нерва
Лечение обязательно проводится в стационарных условиях, начинать его следует как можно раньше, во избежание перехода болезни в хроническую форму и развития осложнений . Больным с невритом зрительного нерва показана диета № 15 – общий стол, при отсутствии показаний к другим видам лечебных диет.
Основой лечения является этиотропная терапия, направленная на устранение первичного заболевания, послужившего причиной зрительного неврита. До выяснения этиологии болезни применяются средства, призванные уменьшить симптомы воспаления, убрать отечность, аллергические проявления, улучшить обмен веществ. Для этого применяются:
- глюкокортикостероидные препараты, при их непереносимости – нестероидные противовоспалительные средства (назначаются в редких случаях);
- антибактериальная или противовирусная терапия;
- противогрибковые средства с целью предотвращения грибковой инфекции вследствие длительного курса антибиотиков;
- дезинтоксикационная терапия – внутривенное капельное введение солевых растворов;
- антигистаминные препараты;
- диуретики;
- средства, улучшающие микроциркуляцию;
- нейропротекторы;
- витамины.
В дополнение к медикаментозным препаратам в лечении неврита зрительного нерва может использоваться физиотерапия.
При папиллите, а также инфекционно-токсической этиологии заболевания прогноз более благоприятный, чем при других видах невритов зрительного нерва, – в 75-90 % случаев при правильном лечении зрение восстанавливается полностью. При поражении глазного нерва вследствие аутоиммунных, демиелинизирующих заболеваний, коллагенозов, саркоидозов, специфических инфекций нередко возникают рецидивы, неполное восстановление зрения, возможна атрофия нерва .
Профилактика заболевания
Для профилактики неврита зрительного нерва рекомендуется отказаться от вредных привычек, своевременно лечить инфекционные заболевания, избегать травм глаза и головы, посещать профильных врачей при наличии хронических патологий.
Источники статьи:
- Ретробульбарный неврит зрительного нерва. Кухтик С.Ю., Попова М.Ю., Танцурова К.С. Вестник Совета молодых учёных и специалистов Челябинской области, 2016
- Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита. Юрьева Т.Н., Бурлакова Е.В., Худоногов А.А., Аюева Е.К., Сухарчук О.В. Acta Biomedica Scientifica, 2011. с. 133-136
- Современный взгляд на проблему оптического неврита (систематический обзор). Кривошеева М.С., Иойлева Е.Э. Саратовский научно-медицинский журнал, 2020. с. 602-605
- Результаты лечения оптического неврита. Латыпова Э.А. Саратовский научно-медицинский журнал, 2018. с. 875-879
Статья опубликована: 15.02.2018 г. Последнее обновление: 28.09.2021 г. Читайте также Воспаление лимфоузлов
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микр…
Ожирение, или как правильно худеть
Ожирение – один из главных факторов, увеличивающих риск преждевременной смерти, так как при этом высока вероятность развития целой группы заболеван…
Остеопороз – «коварное» заболевание
Остеопороз – это прогрессирующее заболевание скелета, характеризующееся снижением массы костей и нарушением структуры (микроархитектоники) костной …
Болезнь может сопровождаться одышкой, лихорадкой, кашлем и потерей обоняния. Но инфекция влияет и на психическое и неврологическое состояние больного. Помимо нарушений со стороны центральной нервной системы в разгар болезни, у трети выздоровевших возникают долгосрочные осложнения: депрессия, тревога, повышенный риск инсульта, паркинсонизм. Рассказываем о влиянии коронавируса на мозг и психику, вероятных последствиях и психологической реабилитации.
Почему возникают нарушения
COVID-19, как и любой другой вирус, влияет на работу многих систем организма и поражает не только дыхательные пути и легкие, но и центральную нервную систему. Это называется нейротропность — способность инфекции поражать клетки этой системы. Более того — исследователи считают, что вирус размножается внутри нервных клеток головного мозга.
Результаты патологоанатомических вскрытий демонстрируют, что коронавирус приводит к воспалению мозговой ткани. А методы нейровизуализации, показывающие структуру и нарушения функций мозга, обнаруживают микроинсульты и лейкоэнцефалопатию — состояние, приводящее к демиелинизации, когда разрушается покрытие отростков нервной клетки.
Эти органические повреждения приводят к тому, что у человека развиваются психические и неврологические нарушения, являющимися осложнениями.
Что происходит
В систематическом обзоре исследователи сообщают, что у 20-40% больных коронавирусом наблюдаются психиатрические нарушения:
- бессонница — у 42% больных
- нарушение внимания и концентрации — у 38%
- тревога — у 36%
- ухудшение памяти — у 34%
- депрессивное состояние — у 33%
- нарушение сознания — у 21%
- посттравматическое стрессовое расстройство — у 4-7%
У каждого четвертого больного возникает сильная головная боль и головокружение, у 69% — психомоторное возбуждение, у 0.7% — судороги и двигательные расстройства. У пожилых людей может появиться делирий — расстройство сознания, при котором нарушается мышление, внимание и восприятие окружающего мира. Однако чаще всего делирий возникает у пожилых пациентов с деменцией — синдромом снижения когнитивных функций. Иногда у них это — единственный симптом коронавируса без нарушений со стороны респираторной системы.
«У заболевших коронавирусной инфекцией часто фиксируются негативные психологические реакции: острая реакция на стресс, депрессия, эмоциональные нарушения, навязчивости и дисфория — сочетание мрачного настроения и раздражительности, — рассказывает кандидат психологических наук, консультант СберЗдоровья Ольга Маркина».
Масштабная вспышка коронавируса — не первый случай в истории. Во время предыдущих эпидемий врачи наблюдали у больных подавленное настроение и тревогу — наиболее частые симптомы в острой фазе интоксикации, сопровождающей болезнь. У небольшой части пациентов возникает психоз — острое нарушение психической деятельности, при котором рассинхронизируются психические процессы, нарушается восприятие реального мира, а поведение и эмоциональные реакции не соответствуют реальной ситуации.
«Во время болезни у пациентов наблюдается страх и тревожное состояние, — делится опытом невролог и реабилитолог GMS Clinic Тигран Макичян. — Это связано с многими факторами: нагнетанием со стороны СМИ, историями о том, что кто-то из знакомых умер, учащенное сердцебиение, которое вызывает у человека беспокойство и тревогу».
Еще у части больных возникает кататония — двигательное расстройство, сопровождающееся либо полным ступором, либо усиленным возбуждением.
«Опыт работы показывает, что заболевание коронавирусной инфекцией, сопряженное с интоксикацией, кислородным голоданием головного мозга, может вызвать обострение заболеваний неврологического и психиатрического спектра — предупреждает Ольга Маркина. — У пожилых пациентов могут обостриться эмоциональные и интеллектуальные нарушения. Также COVID-19 может вызвать психотическое состояние: спутанность сознания, галлюцинации и бред. Достаточно часто возникают эпизоды тревожно-депрессивного расстройства, панических атак и обсессивно-компульсивного расстройства».
Если человек с психическим расстройством болен коронавирусом, то инфекция и ее лечение могут спровоцировать рецидив и утяжелить течение расстройства. Например, лекарства для лечения COVID-19 могут спровоцировать у больного шизофренией психоз — бред, галлюцинации и неадекватное поведение, например, больной будет думать, что медицинский персонал пытается его заразить.
«Коронавирус приводит к декомпенсации всех хронических заболеваний, в том числе и шизофрении, — говорит Тигран Макичян, — На фоне гипоксии, когда мозгу недостаточно кислорода, больные становятся дезориентированными, но после выздоровления, как правило, это проходит».
К ментальным нарушениям приводит не только непосредственное влияние инфекции на головной мозг, но социально-психологические и экономические факторы, связанные с коронавирусом. Пандемия ассоциируется у людей с нестабильностью и непредсказуемостью. Карантин, социальные ограничения, бесперебойный новостной поток о заболеваемости и смертности от COVID — все это влияет на эмоциональное состояние и настроение людей. Так, депрессия, тревога, нарушение сна, чувство одиночества, подавленность и апатия могут быть вызваны:
- высокой частотой контактов с инфицированными людьми
- страхом заразить близких
- необходимостью физического дистанцирования и ношения масок
- чувством медицинской и социальной незащищенности
- регулярными сообщения в СМИ о коронавирусе
- отсутствием информации о том, когда закончится пандемия
Китайское исследование демонстрирует, что сам факт вспышки пандемии вируса уже влияет на психическое состояние не заболевших коронавирусом людей. Так, примерно у каждого шестого под влиянием эпидемии возникли симптомы умеренной и тяжелой депрессии, а у каждого третьего — признаки тревожного расстройства средней или тяжелой степени.
Кроме того, у части респондентов отмечаются симптомы посттравматического стрессового расстройства и психологического дистресса. Также сообщают о том, что пандемия ухудшает течение психических расстройств у людей, которые не болеют коронавирусом.
Ковид влияет не только на самого больного. Сообщают, что у 50% членов семей, где есть больной коронавирусом, наблюдаются симптомы депрессии.
Осложнения после выздоровления
Чем тяжелее протекает инфекционное заболевание, тем выше шанс осложнений после выздоровления. Так, примерно у трети выздоровевших наблюдаются осложнения со стороны центральной нервной системы и психики.
Многие переболевшие говорят об усталости и недомогании, трудности подбора слов, запоминании, снижении концентрации внимания. Некоторые описывают свое состояние как некий туман после COVID-19. Исследователи сообщают, что у каждого третьего регулярно возникают головные боли и головокружение, утрачивается обоняние и вкус, появляется мышечная слабость.
«Многие негативные психологические реакции проявляются уже после выздоровления, — делится опытом Ольга Маркина, — Иногда симптомы появляются не сразу, а спустя несколько месяцев после выздоровления. У пациентов появляется недомогание, сонливость, снижается выносливость. У многих возникает тревога и страх повторного заражения, вплоть до ипохондрии и фобии».
Профессор психиатрии Университета Мэриленда сообщает, что, по его мнению, примерно у 30-50% выздоровевших в будущем существует повышенный риск психических нарушений, например, депрессии и тревоги. Также примерно половина людей, которые имели симптомы коронавируса, страдают бессонницей и подавленным настроением.
Недавние исследования говорят, что у каждого десятого переболевшего коронавирусом развивается посттравматическое стрессовое расстройство, у трети — депрессия и тревожное расстройство. Вдобавок к этому у 54% людей в течение трех месяцев после заражения появляется синдром хронической усталости.
В свежем, однако еще не рецензированном исследовании сообщается, что у переболевших коронавирусом людей чаще возникает внутричерепное кровоизлияние, ишемический инсульт, паркинсонизм, синдром Гийена-Барре, деменция и бессонница, чем после выздоровления после других распространенных инфекций, включая грипп.
Психологическая и когнитивная реабилитация
Помимо физической реабилитации, о которой мы уже рассказывали, переболевшим нужна когнитивная и психологическая. ВОЗ сообщает, что курс восстановления показан людям, у которых во время болезни и после выздоровления наблюдаются когнитивные нарушения, включая снижение памяти и концентрации, тревога, депрессия, посттравматическое стрессовое расстройство и хроническая усталость.
Пока еще недостаточно сведений о том, какие методы реабилитации лучше. Сейчас врачи практикуют когнитивно-поведенческую реабилитацию, которая включает:
- тренировку памяти и внимания
- логопедию
- умственные упражнения
- психологическую поддержку
Задача психологической реабилитации — нормализовать эмоциональный фон, избавить от тревоги, напряжения и подавленности. Психотерапия помогает переболевшим снизить стресс, вызванный социальной изоляцией и физическим дистанцированием. Психотерапию можно проходить как онлайн, если человеку нужно соблюдать изоляцию, так и очно, индивидуально или в группе.
«Психологическая помощь ковидным пациентам может оказываться на всех стадиях заболевания. В „красных зонах“ с пациентами работают медицинские психологи. Они оказывают психологическую помощь как больным, так и родственникам пациентов. Такая помощь жизненно необходима людям, находящимся в состоянии сильного беспокойства за свое здоровье и здоровье близких, — говорит Ольга Маркина».
Психологическую реабилитацию оказывают детям и взрослым. Для восстановления детей дошкольного возраста психологи и психотерапевты применяют методы игровой и сказкотерапии. Для более старших детей — арт-терапию: песочную терапию, изотерапию и музыкотерапию. Взрослым показана когнитивно-поведенческая терапия, семейная и интерперсональная психотерапия.
Важно запомнить:
- Коронавирус — нейротропная инфекция, размножающаяся в нервных клетках. Это — причина многих неврологических и психических нарушений
- У больных коронавирусом могут наблюдаться нарушения со стороны центральной нервной системы и психики: головная боль, головокружение, усталость, бессонница, тревога, симптомы депрессии. У тяжелых больных — кататония и расстройства сознания
- У выздоровевших людей могут возникнуть долгосрочные осложнения: снижение памяти и концентрации внимания, регулярные головные боли, депрессия и тревога, посттравматическое стрессовое расстройство, синдром хронической усталости
- Для психического и когнитивного восстановления применяют когнитивно-поведенческую реабилитацию, когнитивно-поведенческую терапию, арт-терапию, семейную и интерперсональную терапию.