Содержание
- Что такое глаукома
- Какие виды глаукомы существуют
- Факторы риска развития глаукомы
- Симптомы глаукомы
- Стадии глаукомы
- Диагностика глаукомы
- Лечение глаукомы
- Хирургическое лечение
- Содержание статьи:
- Причины заболевания
- Симптомы неврита зрительного нерва
- Классификация и стадии развития болезни
- Осложнения неврита зрительного нерва
- Диагностика заболевания
- Лечение неврита зрительного нерва
- Профилактика заболевания
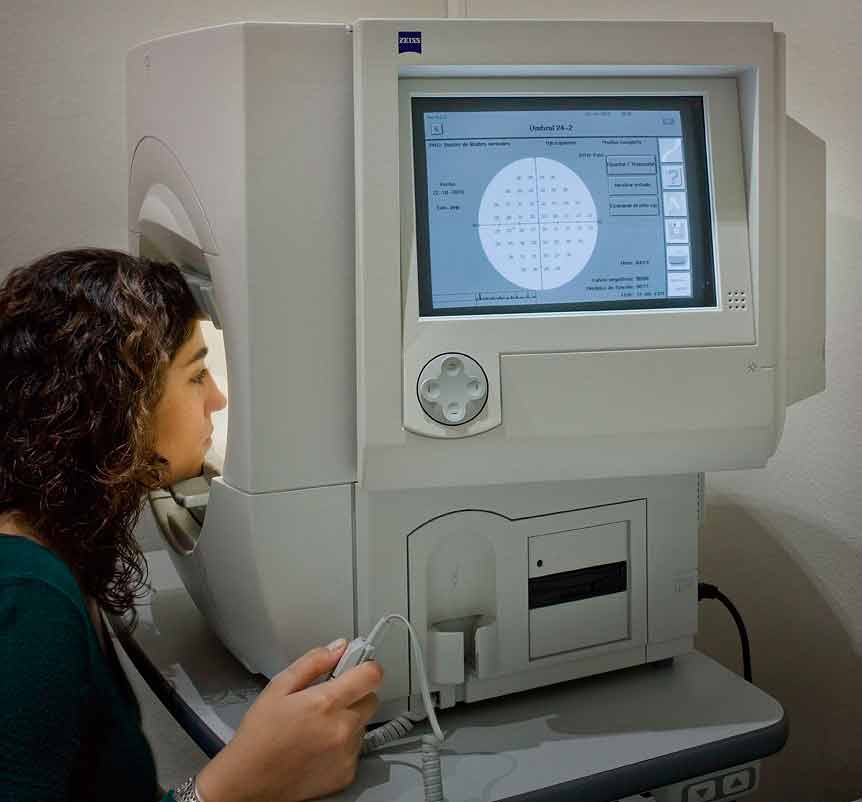

Периметр Centerfield2 может осуществлять исследования поля зрения с помощью нескольких программ. К ним относятся такие программы:
- Стратегия Исследования
- Пороговая;
- Скрининговая;
- Смешанная (скрининг с определением глубины и ширины скотомы)
- Зоны исследования:
- Центральная зона до 30 градусов
- Периферическая зона от 30 до 80 градусов
- Полное поле от 0 до 80 градусов
- Специфические (Слепое пятно, тест Армали, неврологическая, нозальная ступенька)
- И другие
- Плотность расположения тестируемых точек:
- Высокая через 1-2 градуса;
- Средняя 3-6 градусов;
- Низкая более 6 градусов.
Результаты тестирования можно получить в виде нескольких диаграмм:
- В виде схемы, где дефекты поля зрения обозначены более темной цветовой гаммой. Оттенки черного и серого цвета отражают различную степень чувствительности клеток сетчатки. Каждое изменение клеток оттенка серого цвета соответствует изменению светочувствительности клеток сетчатки;
- В виде цифровой схемы на которой пороговая чувствительность клеток сетчатки показана в децибелах;
- В виде цифровой схемы показывающей глубины дефектов сетчатки в децибелах.
Дефектом поля зрения принято считать любое статистически или клинически выраженное изменение формы нормально выраженного «холма зрения». Общая депрессия поля зрения должна быть оценена с учетом прозрачности сред, размера зрачка и рефракции. Скотома должна быть описана с учетом и размера и глубины пораженных клеток, это в дальнейшем может повлиять на качественные характеристики диагноза. В соответствии с классическим определением, «скотома» представляет собой дефект поля зрения, ограниченный физиологически или патологически с точно ограниченными краями. Участок поля зрения с пониженной чувствительностью, но в котором пациент может воспринимать световой поток называется «относительной скотомой» тогда как участок поля зрения, в который полностью не воспринимает световой поток, называется «абсолютной скотомой». Центральная скотома может определяться при макулярном отеке (в том числе диабетическом), а также при дистрофии Фукса, кистах, геморрагиях, опухолях, лучевых ожогах, сосудистых мембранах и так далее, выше приведенный список не является исчерпывающим.
Расширение слепого пятна более пяти градусов в полученном размере может свидетельствовать о застойном диске зрительного нерва, друзах диска зрительного нерва или о глаукоме.Центроцекальная биполярная скотома – бывает токсической, леберовской и при других формах оптической нейропатии. Островковые скотомы характеризуют хориоретинальные очаги. Парацентральные скотомы бывают при глаукоме, ишемической оптической нейропатии, панретинальной дистрофии, медикаментозной дистрофии сетчатки.
В ряде случаев только на основании результатов, полученных при периметрии на периметре Centerfield2 можно заподозрить патологию нейроэндокринной и нервной системы. Современная Стандартная Автоматизированная Периметрия, является «Золотым стандартом» в диагностике ранее перечисленных заболеваний.
Источник: сборник лекций по мед. диагностике «Практические аспекты в современной диагностике в офтальмологии», под редакцией профессора Д.М.Н. Бездетко П.А.
Лечением заболевания глаукома занимается офтальмолог Быстрый переход
Лечение глаукомы
Что такое глаукома
Глаукома – это тяжелое прогрессирующее глазное заболевание, обусловленное гибелью нервных волокон и клеток сетчатки, приводящее к необратимой слепоте глаза.
По данным ВОЗ (Всемирной организации здравоохранения), общее число глаукомных больных во всем мире составляет порядка 105 млн. человек, и в ближайшие 10 лет прогнозируется еще больший прирост, около 10 млн. человек. В РФ свыше 1 млн. зарегистрированных случаев глаукомы. Но предполагается, что реальные показатели числа глаукомных больных гораздо выше.
Глаукома занимает одну из лидирующих позиций среди причин потери трудоспособности и инвалидности по зрению, чем и определяется ее важнейшее социально–экономическое значение.
Какие виды глаукомы существуют
Говоря о видах глаукомы, для начала необходимо разобраться, как в норме циркулирует жидкость внутри глаза.
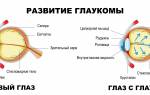
Внутриглазная жидкость секретируется отростками цилиарного тела, затем жидкость через зрачок проникает в переднюю камеру глаза и направляется в угол передней камеры. Данный угол образован задней поверхностью роговицы и передней поверхностью радужки. В вершине этого угла находится дренажная система, состоящая из трабекулярной сети (своеобразный фильтр, способствующий одностороннему движению влаги) и Шлемового канала. Жидкость, фильтруясь через трабекулярную сеть, попадает в Шлемов канал, затем через соединенные с ним коллекторные сосуды – в наружные вены, в составе которых и оттекает из глаза.
Описанный путь оттока является основным, по нему из глаза оттекает порядка 80-90% внутриглазной жидкости.
В зависимости от анатомии строения угла передней камеры глаза различают следующие виды глаукомы:
- Первичная открытоугольная глаукома (ПОУГ) – самый распространенный вид глаукомы, для которой характерно повышение внутриглазного давления (ВГД), атрофия зрительного нерва вследствие прогрессирующей гибели нервных волокон. При этом угол передней камеры открыт.
- Узкоугольная (и закрытоугольная) глаукома – возникает при наличии анатомически узкого угла передней камеры глаза, затрудняющего отток внутриглазной жидкости к дренажной системе глаза. При некоторых обстоятельствах (например, естественное расширение зрачка в темноте, или медикаментозное расширение зрачка во время диагностического осмотра) дренажная система может быть полностью заблокирована корнем радужки. Развивается острый приступ глаукомы, сопровождающийся резким критическим повышением ВГД, выраженной болью в глазу, головной болью на стороне поражения, внезапным ухудшением зрения (расплывчатость изображения, появление радужных ореолов перед глазами), покраснением глаза. Данное состояние грозит быстрой потерей зрения и требует срочного оказания помощи.
Также существуют следующие виды глаукомы:
- Вторичная глаукома – развивается в результате травмы глаза, воспаления в глазу, катаракты, опухоли, вызвана длительным приемом лекарств (кортикостероиды), в редких случаях хирургия глаза по поводу иного заболевания может спровоцировать развитие глаукомы.
- Глаукома нормального или низкого давления – для этой формы глаукомы характерна прогрессирующая атрофия зрительного нерва при цифрах ВГД в пределах нормального диапазона (причина развития данного вида глаукомы неизвестна, рассматривается теория нарушенного кровообращения зрительного нерва).
Существуют и иные виды глаукомы в зависимости от возраста и течения заболевания.
Факторы риска развития глаукомы
В настоящее время не сформулированы единые представления, не определены причины возникновения и механизмы развития глаукомы. Считается, что возникновению глаукомы способствует целый комплекс причин, которые в совокупности могут спровоцировать ее развитие.
Среди причин рассматриваются наследственность, особенности или аномалии строения глаза, сердечно-сосудистые, нервные и эндокринные системные нарушения.
Перечислим факторы риска развития глаукомы:
- Возраст – люди старше 55-60 лет подвержены высокому риску глаукомы, и с каждым последующим годом этот риск увеличивается.
- Наследственность, семейная предрасположенность.
- Расовая принадлежность (у лиц африканского происхождения глаукома встречается значительно чаще, у европейцев чаще встречается псевдоэксфолиативная глаукома, у азиатов – закрытоугольная глаукома, у японцев – глаукома нормального давления).
- Аномалии рефракции (при дальнозоркости – риск закрытоугольной глаукомы, при миопии – чаще встречается глаукома низкого давления, пигментная глаукома, поражения зрительного нерва развиваются быстрее).
- Нарушения кровообращения (наличие сопутствующей артериальной гипер– и гипотонии, вазоспастического синдрома, сахарного диабета).
- Длительное применения кортикостероидов (может спровоцировать повышение ВГД).
Симптомы глаукомы
В подавляющем большинстве случаев на начальных этапах глаукома себя никак не проявляет и протекает абсолютно бессимптомно!
Многие люди не подозревают, что страдают глаукомой, и замечают первые признаки ее проявления, когда значительная часть зрения уже безвозвратно утеряна. Вот почему ее и прозвали «тихий убийца зрения».
Как уже было сказано, при глаукоме гибнут нервные волокна, клетки сетчатки, что приводит к формированию атрофии зрительного нерва. Происходит постепенно сужение полей зрения с периферии, и человек может почувствовать «неладное», когда из всего поля зрения осталась лишь малая часть. Офтальмологи называют такое поле зрения «трубчатым» (чтобы примерно представить такое зрение, можете свернуть темный лист бумаги в трубочку и смотреть через нее как в подзорную трубу; представленный вашему взору обзор и является зрением пациента с далекозашедшей стадией глаукомы). Острота зрения в оставшемся «островке» поля зрения при этом может быть достаточно высокой.
Так как мы смотрим двумя глазами одновременно, и острота зрения поначалу не страдает, человек может и не заметить постепенного сужения его поля зрения. Этим заболевание и коварно. В редких случаях глаукомный процесс может начаться с острого приступа глаукомы, который характеризуется резкой болью в глазу, в голове, резким ухудшением зрения, появлением радужных ореолов перед глазами, размытостью изображения, покраснением глаза.
В случае появления этих жалоб необходимо в срочном порядке обратиться к офтальмологу! Неоказание своевременной помощи может грозить значительной потерей зрения в короткие сроки.
Стадии глаукомы
В зависимости от степени сужения поля зрения и поражения зрительного нерва различают следующие стадии глаукомы:
I – Начальная стадия – границы поля зрения в пределах нормы, однако имеются небольшие скотомы (слепые зоны) в парацентральных отделах + изменения диска зрительного нерва (ДЗН) в виде расширенной экскавации (ямка на ДЗН, которая прогрессивно расширяется вследствие гибели нервных волокон).
II – Развитая стадия – сужение границ поля зрения на 10° и более в верхне- и/или в нижненосовом отделах, изменения в парацентральных отделах поля зрения более выраженные + экскавация ДЗН шире, нежели при I стадии, в некоторых отделах ДЗН может доходить до его края.
III – Далекозашедшая стадия – концентрическое сужение поля зрения, вплоть до «трубчатого» зрения + практически полная экскавация ДЗН.
IV – Терминальная стадия – от зрения осталось только светоощущение, вплоть до слепоты и полной потери полей зрения + тотальная экскавация ДЗН.
Диагностика глаукомы
Как уже было сказано, в подавляющем большинстве случаев глаукома на ранних стадиях протекает абсолютно бессимптомно. Поэтому важны периодические профилактические осмотры офтальмолога, особенно для людей, относящихся к группам риска по глаукоме. Учитывая необратимый характер глаукомного поражения, крайне важны ранняя диагностика и своевременное начало лечения глаукомы.
Осмотр по глаукоме включает себя:
- Опрос пациента для выяснения факторов риска глаукомы.
- Исследование остроты зрения.
- Измерение ВГД (но не забываем про глаукому нормального и низкого давления!).
- Биомикроскопия – осмотр переднего отрезка глаза.
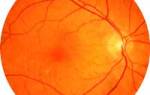
- Офтальмоскопия (осмотр глазного дна) – оценка состояния ДЗН, его экскавации, сетчатки в целом.
- Пахиметрия – исследование толщины роговицы (важно для правильной интерпретации измеряемых цифр ВГД).
- Гониоскопия – осмотр угла передней камеры глаза с помощью специальной гониолинзы.
- Компьютерная периметрия – исследование полей зрения.
- ОКТ (оптическая когерентная томография) – компьютерный анализ ДЗН, экскавации, исследование толщины нервных волокон, слоев сетчатки на «клеточном уровне» (в микронах).
Лечение глаукомы
Основой лечения глаукомы является снижение внутриглазного давления (ВГД) и стабилизация его на уровне целевого значения. Снизить ВГД можно медикаментозным путем, при помощи лазерной хирургии и микрохирургии («ножевой» хирургии).
Основная цель лечения глаукомы – снизить внутриглазное давление (ВГД) до значений, при которых не будет прогрессии по сужению полей зрения, атрофии зрительного нерва и снижению зрительных функций.
На сегодняшний день существует 3 метода снижения ВГД:
- Лекарственная терапия
- Лазерная хирургия
- Микрохирургия («ножевая»)
Медикаментозное лечение
В большинстве случаев лечение глаукомы начинают с консервативных методов, путем назначения лекарственных препаратов, снижающих ВГД.
Существуют несколько фармакологических групп препаратов для снижения ВГД: одни снижают выработку внутриглазной жидкости, другие улучшают отток этой жидкости из глаза. Для удобства лечения (снижения количества закапываемых препаратов, кратности их закапывания в течение дня) разработаны комбинированные формы лекарств, содержащие две фармакологические группы препаратов в одном. Адекватность достигнутого гипотензивного режима определяется контрольными динамическими осмотрами. Во избежание развития тахифилаксии (привыкания) к лекарствам, следует производить их плановую замену на препараты из другой фармакологической группы.
Хирургическое лечение
В случае отсутствия необходимого эффекта от проводимой медикаментозной терапии, несоблюдения предписанного режима закапывания, плохой переносимости или аллергической реакции на лекарства прибегают к хирургическим методам лечения глаукомы (лазерная и «ножевая»хирургия).
Лазерная хирургия
Лазерные операции при глаукоме считаются менее инвазивным хирургическим вмешательством, по сравнению с «ножевой» хирургией. Различают следующие виды лазерных операций при глаукоме:
- Лазерная трабекулопластика – при помощи лазерных «ожогов» происходит рубцевание трабекулярной сети, за счет чего достигается улучшение оттока внутриглазной жидкости в Шлемов канал. Однако этот вид лазерного вмешательства неэффективен на продвинутых стадиях глаукомы.
- Лазерная иридэктомия – применяется в случаях возникшего острого приступа глаукомы (для устранения зрачкового блока) или в качестве профилактики его возникновения. Суть заключается в формировании сквозного отверстия в радужке, через которое будет циркулироваться влага в глазу.
- Лазерная десцеметогониопунктура – создание отверстия в хирургически истонченной задней пограничной пластинке – трабекулодесцеметовой мембране – в зоне ранее проведенной хирургической операции (непроникающей глубокой склерэктомии), тем самым способствуя лучшему оттоку жидкости из глаза через хирургически созданные дополнительные пути.
- Лазерная транссклеральная циклокоагуляция – секторальная коагуляция цилиарного тела с целью снижения секреции внутриглазной жидкости в глазу.
«Ножевая» хирургия
В случае отсутствия эффекта от проводимого медикаментозного и лазерного лечения принимается решение о хирургической операции.
Хирургические операции при глаукоме проводят с целью:
- Создания новых путей оттока внутриглазной жидкости
- Снижения выработки внутриглазной жидкости
Операции по созданию дополнительных путей оттока внутриглазной жидкости подразделяются на:
- Проникающие (синустрабекулэктомия и ее модификации)
- Непроникающие (непроникающая глубокая склерэктомия)
Операции, способствующие снижению выработки внутриглазной жидкости, называются циклодеструктивными, т.е в ходе операции различными методами повреждается цилиарное тело (циклокриодеструкция, циклодиатермия), отростки которого секретируют внутриглазную жидкость, за счет этого и снижается ВГД.
С целью продления гипотензивного эффекта операции и достижения относительно контролируемого уровня ВГД возможно дополнительное применение в процессе хирургии различных дренажей, клапанов.
Целью проведения хирургической операции при глаукоме является не восстановление зрения (к сожалению, утратившиеся зрительные функции не подлежат восстановлению). Главная задача – достижение при помощи хирургии целевого значения ВГД.
Диспансерное наблюдение
Глаукомные пациенты нуждаются в диспансерном наблюдении. Плановые динамические осмотры являются залогом длительной стабилизации глаукомы и сохранения зрения.
Как лечат глаукому офтальмологи в клинике Рассвет?
Офтальмологи клиники Рассвет проведут необходимые диагностические обследования с применением современного оборудования экспертного класса.
В случае подтверждения диагноза глаукомы будут даны рекомендации по выбору метода лечения и определены сроки последующего диспансерного наблюдения.
Мы не приемлем методы «поддерживающего» лечения глаукомы путем болезненных, а главное – неэффективных, инъекций «под», «над» и «в» глаза. Все диагностические исследования и рекомендации по лечению основаны исключительно на принципах доказательной медицины.
Содержание статьи:
Неврит зрительного (глазного) нерва, оптический неврит, – первичный воспалительный процесс, причинами которого являются различные факторы. Частота возникновения в расчете на 100 тыс. населения – от 1 до 5 случаев. Среди всех заболеваний глаз поражение зрительного нерва фиксируется в 3,2 % случаев. Патология отличается высокой частотой возникновения необратимых последствий (снижение зрения, слепота) и инвалидизации – по данным разных исследований они наступают в 20-28 % случаев.
Причины заболевания
Чаще всего неврит зрительного нерва развивается при рассеянном склерозе и является его первым проявлением. Основа воспалительного процесса в этом случае – демиелинизация, или разрушение миелиновой оболочки нерва. Поражение зрительного нерва провоцируют и другие аутоиммунные патологии: системная красная волчанка, синдром Шегрена.
К демиелинизации и, как следствие, невриту зрительного нерва также приводят заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG), в частности, острый рассеянный энцефаломиелит.
Аксоны и нейроны глазного нерва разрушаются не только в результате демиелинизирующих процессов, но и на фоне других болезней. К ним относятся:
- воспаления глазного яблока и/или орбиты;
- воспалительные заболевания головного мозга;
- инфекционные процессы в носоглотке;
- саркоидоз, гранулематоз;
- острое нарушение мозгового кровообращения;
- эндокринные патологии – тиреотоксикоз, сахарный диабет;
- специфические инфекции – туберкулез, сифилис, грипп.
Неврит зрительного нерва может быть следствием травмы глаза, черепно-мозговой травмы, токсического поражения – в большинстве случаев это отравление метиловым спиртом, свинцом, иногда – глистные инвазии. Может провоцироваться осложненной беременностью.
Симптомы неврита зрительного нерва
Симптоматика различается в зависимости от вида заболевания: интрабульбарный (папиллит) или ретробульбарный неврит.
Папиллит (внутриглазной, ретробульбарный неврит)
Характеризуется острым началом с быстрым ухудшением остроты зрения – от 1-2 часов до 1-2 суток. В некоторых случаях возникают умеренная головная боль и боль при движении глаз. При частичном поражении острота зрения может сохраняться, но появляются скотомы – участки частичного или полного выпадения поля зрения, которые могут быть центральными и парацентральными, округлыми или аркоподобными. Возможно сужение границ поля зрения, снижение темновой адаптации и цветового восприятия. Чаще всего симптомы ухудшения зрения исчезают через 7-10 дней, через 2-3 недели (иногда – до 5 недель) зрение восстанавливается. Без лечения либо при тяжелом течении неврита возможна атрофия зрительного нерва с полной потерей зрения.
Ретробульбарный неврит
Протекает в острой или хронической форме. Острая форма чаще характерна для одностороннего поражения, хроническая – для двустороннего.
Общие симптомы:
- болезненность при движении глазными яблоками и надавливании на глаз;
- нарушения цветового зрения – снижение чувствительности глаза к цветам, оттенки быстро тускнеют;
- падение остроты зрения до полной невозможности различать предметы;
- появление скотом.
В зависимости от формы ретробульбарного неврита симптомы могут различаться. Для аксиального неврита характерно сочетание центральной скотомы с частичными выпадениями полей зрения и возникновением в поле зрения периферических дефектов. При периферической форме поле зрения имеет сужается по всему периметру – имеет концентрический характер. Трансверсальная форма отличается значительным снижением зрения, вплоть до слепоты, скотомами, сливающимися с периферическими выпадениями полей зрения.
Классификация и стадии развития болезни
В зависимости от зоны поражения:
- Интрабульбарный (внутриглазной) неврит, оптический папиллит. Это воспаление внутриглазной части (диска) зрительного нерва. Чаще развивается у детей.
- Ретробульбарный неврит. Повреждение отдела нерва, лежащего между глазным яблоком и перекрестом зрительных нервов. Формы ретробульбарного неврита :
- аксиальная – в патологический процесс вовлечен пучок аксонов, проходящих в зрительном нерве;
- периферическая – воспаление охватывает оболочки нерва и распространяется вглубь нервного ствола с образованием большого количества экссудата под оболочками;
- трансверсальная – процесс затрагивает все слои зрительного нерва.
По этиологии поражения:
- инфекционный:
- параинфекционный (поствакцинальный, после перенесенных ОРВИ);
- демиелинизирующий;
- ишемический;
- токсический;
- аутоиммунный.
По остроте течения:
- острый;
- хронический.
По распространенности поражения:
- мононеврит – воспаление одного нерва (подавляющее большинство случаев);
- полиневрит – вовлечение в процесс обоих зрительных нервов (менее 1 % случаев).
Осложнения неврита зрительного нерва
Переход процесса в хроническую форму, сопровождающуюся частыми рецидивами и нарушением зрения. Основное и наиболее опасное осложнение неврита глазного нерва – его атрофия с деструкцией миелиновой оболочки и полной потерей зрения.
Диагностика заболевания
Как правило, пациенты, у которых появились первые симптомы неврита зрительного нерва, обращаются к офтальмологу. Заболевание считается междисциплинарной патологией, в его лечении обязательно принимают участие окулист либо невропатолог. Если неврит развивается на фоне других патологий, необходимо уточнять диагноз и проводить специфическую терапию первичных болезней . Тогда к лечению подключаются соответствующие специалисты – иммунолог, оториноларинголог, инфекционист, фтизиатр.
Первым этапом в диагностике неврита зрительного нерва являются сбор анамнеза, внешний осмотр пациента, пальпация. Во время сбора анамнеза врач уточнит наличие сопутствующих патологий, время начала заболевания, какие жалобы предъявляет больной (боль, снижение остроты зрения, изменение цветоощущения, появление «слепых» пятен), как быстро развивались симптомы и насколько они выражены, поражен один глаз или оба.
Внешний осмотр и пальпация зачастую могут не принести дополнительных данных. Боль, смещение вперед глазного яблока, ограничение его движений могут возникать при ретробульбарном неврите, но не являются обязательными.
Далее врач переходит к офтальмологическому осмотру. Он включает в себя:
- определение остроты зрения;
- исследование цветоощущения проводится по полихроматическим таблицам Рабкина;
- исследование реакции зрачка на свет;
- измерение внутриглазного давления, которое может быть симптомом глаукомы и других заболеваний, провоцирующих развитие неврита;
- биомикроскопия – осмотр переднего отрезка глаза для исключения его патологии;
- офтальмоскопия (осмотр глазного дна) после закапывания капель, расширяющих зрачок;
- компьютерное исследование полей зрения по 120 точкам;
- исследование полей зрения методом кинетической периметрии.
Для уточнения диагноза используются следующие методы:
- электрофизиологическая диагностика – исследование порога электрической чувствительности сетчатки и зрительных вызванных потенциалов;
- ультразвуковое исследование глаз, МРТ орбиты глаза и головного мозга;
- когерентная томография зрительного нерва;
- флюоресцентная ангиография сетчатки.
Лабораторная диагностика:
- общий анализ крови;
- кровь на ВИЧ, сифилис, ревматоидный фактор;
- посев крови на стерильность;
- ПЦР-исследования;
- гистологический, иммунохимический анализ.
При наличии у больного сопутствующих заболеваний, ему назначают консультации узких специалистов.
Лечение неврита зрительного нерва
Лечение обязательно проводится в стационарных условиях, начинать его следует как можно раньше, во избежание перехода болезни в хроническую форму и развития осложнений . Больным с невритом зрительного нерва показана диета № 15 – общий стол, при отсутствии показаний к другим видам лечебных диет.
Основой лечения является этиотропная терапия, направленная на устранение первичного заболевания, послужившего причиной зрительного неврита. До выяснения этиологии болезни применяются средства, призванные уменьшить симптомы воспаления, убрать отечность, аллергические проявления, улучшить обмен веществ. Для этого применяются:
- глюкокортикостероидные препараты, при их непереносимости – нестероидные противовоспалительные средства (назначаются в редких случаях);
- антибактериальная или противовирусная терапия;
- противогрибковые средства с целью предотвращения грибковой инфекции вследствие длительного курса антибиотиков;
- дезинтоксикационная терапия – внутривенное капельное введение солевых растворов;
- антигистаминные препараты;
- диуретики;
- средства, улучшающие микроциркуляцию;
- нейропротекторы;
- витамины.
В дополнение к медикаментозным препаратам в лечении неврита зрительного нерва может использоваться физиотерапия.
При папиллите, а также инфекционно-токсической этиологии заболевания прогноз более благоприятный, чем при других видах невритов зрительного нерва, – в 75-90 % случаев при правильном лечении зрение восстанавливается полностью. При поражении глазного нерва вследствие аутоиммунных, демиелинизирующих заболеваний, коллагенозов, саркоидозов, специфических инфекций нередко возникают рецидивы, неполное восстановление зрения, возможна атрофия нерва .
Профилактика заболевания
Для профилактики неврита зрительного нерва рекомендуется отказаться от вредных привычек, своевременно лечить инфекционные заболевания, избегать травм глаза и головы, посещать профильных врачей при наличии хронических патологий.
Источники статьи:
- Ретробульбарный неврит зрительного нерва. Кухтик С.Ю., Попова М.Ю., Танцурова К.С. Вестник Совета молодых учёных и специалистов Челябинской области, 2016
- Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита. Юрьева Т.Н., Бурлакова Е.В., Худоногов А.А., Аюева Е.К., Сухарчук О.В. Acta Biomedica Scientifica, 2011. с. 133-136
- Современный взгляд на проблему оптического неврита (систематический обзор). Кривошеева М.С., Иойлева Е.Э. Саратовский научно-медицинский журнал, 2020. с. 602-605
- Результаты лечения оптического неврита. Латыпова Э.А. Саратовский научно-медицинский журнал, 2018. с. 875-879
Статья опубликована: 15.02.2018 г. Последнее обновление: 28.09.2021 г. Читайте также Воспаление лимфоузлов
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микр…
Ожирение, или как правильно худеть
Ожирение – один из главных факторов, увеличивающих риск преждевременной смерти, так как при этом высока вероятность развития целой группы заболеван…
Остеопороз – «коварное» заболевание
Остеопороз – это прогрессирующее заболевание скелета, характеризующееся снижением массы костей и нарушением структуры (микроархитектоники) костной …
Оценка неврологического статуса является ведущим средством нейромониторинга. Объясняется это двумя причинами. Первая – это то, что в большинстве реанимационных отделений динамический неврологический осмотр является единственным быстрым и доступным способом оценки состояния головного мозга и определения эффективности проводимой терапии. Вторая причина особого внимания к неврологическому осмотру заключается в том, что конечная цель любых лечебных мероприятий – не достижение тех или иных показателей внутричерепного давления и церебральное перфузионное давление, содержание кислорода и метаболитов, а улучшение функционального состояния головного мозга и исхода болезни.
НЕВРОЛОГИЧЕСКИЙ СТАТУС
Представлены основные симптомы и синдромы которые оценивает невролог при осмотре пациента.
Общемозговые симптомы
Норма: Сознание ясное – пациент контактен, полностью ориентирован в собственной личности, времени и месте, адекватен, выполняет все инструкции.
степень угнетения сознания (по классификации А. Н. Коновалова):
- оглушение (поверхностное, глубокое) – потеря внимания, затруднения концентрации, ответы на вопросы после их многократных повторений, быстрая истощаемость при беседе и др.
- сопор – открывание глаз при громком обращении или тормошении, болевой стимуляции; локализация источника тормошения (целенеправленная двигательная реакция) ;
- кома I – отсутствие открывания глаз в ответ на любые раздражители; нецеленаправленные двигательные реакции;
- кома II – отсутствие открывания глаз и двигательных реакций в ответ на любые раздражители;
- кома III – отсутствие открывания глаз и двигательных реакций в ответ на любые раздражители; атония мышц, арефлексия, отсутствие менингеального синдрома, нарушение функций дыхания и сердечно-сосудистой системы.
Ориентация в месте, времени, собственной личности. Доступность продуктивному речевому (вербальному) контакту.
Головная боль – локализация, характер, периодичность, сопутствующие симптомы, в какое время суток. Несистемное головокружение – чувство проваливания, зыбкости, неустойчивости.
Системное головокружение – кажущиеся движения окружающих предметов или собственного тела.
Тошнота, рвота.
Менингеальные симптомы
Очаговые симптомы
Черепные нервы:
I пара (n. olfactorius). Обоняние не нарушено; гипосмия, аносмия (справа, слева) ; дизосмия, гиперосмия; обонятельные галлюцинации – есть, нет. II пара (n. opticus). Острота зрения – не нарушена; амблиопия (снижение остроты зрения), амавроз (слепота) ; Поля зрения – не нарушены; скотома (выпадение участка поля зрения) ; гемианопсия: гомонимная (справа, слева), гетеронимная (битемпоральная, биназальная) ; Зрительные галлюцинации – есть, нет. III (n. oculomotorius) IV (n. trochlearis), VI (n. abducens). Произвольные движения глаз – в полном объеме, страбизм (косоглазие): сходящееся, расходящееся, по вертикали. Зрачки OD > < = OS, деформированы; ширина зрачков: соответствует освещенности, миоз (узкие), мидриаз (широкие). Фотореакции прямая, содружественная: сохранена, снижена, отсутствует (справа, слева). Парез взора, тоническое отведение глаз: вправо, влево. V (n. trigeminus). Чувствительность на лице – сохранена, снижена: невральный тип (I, II, III ветви) ; сегментарный тип (внутренняя, средняя, наружная скобки) ; проводниковый тип (справа, слева). Сила жевательных мышц – сохранена; снижена (справа, слева). Корнеальные рефлексы – сохранены, снижены, отсутствуют (справа, слева). Мандибулярный рефлекс – не изменен, повышен. VII (n. facialis). Мимическая мускулатура. Лицо симметрично, парез мимических мышц: центральный – сглажена носогубная складка, периферический – невозможность поднять бровь, зажмурить глаз, сглажена носогубная складка (справа, слева). Нарушение вкуса на передних 2/3 языка (справа, слева) ; Лакримация (слезотечение), сухость склеры; гиперакузия (повышенное звуковосприятие). VIII (n. vestibulocohlearis). Слух сохранен, снижен, отсутствует (справа, слева). Вестибулярный синдром – отсутствует; системное головокружение; тошнота, рвота; нистагм (горизонтальный, вертикальный, ротаторный, крупно- мелко-размашистый), атаксия, снижение мышечного тонуса. IX (n. glossopharingeus), X (n. vagus). Глотание – сохранено, а- дисфагия. Фонация –сохранена, а- дисфония. Артикуляция – сохранена, а- дизартрия. Бульбарный синдром – парез мягкого неба (справа, слева), снижение глоточного рефлекса (справа, слева). Псевдобульбарный синдром – парез мягкого неба с 2-х сторон (есть, нет), повышение глоточных рефлексов (есть, нет), рефлексы орального автоматизма (дистанс–оральный, ладонно-подбородочный, назо-лабиальный, хоботковый), насильственный смех или плач. Нарушение вкуса на задней 1/3 языка (справа, слева). Сухость во рту (есть, нет) . XI (n. accessorius). Сила трапецевидной мышцы, сила кивательной мышцы (не изменена, снижена, справа, слева). XII (n. hypoglossus). Язык по средней линии, девиация языка вправо, влево; гипотрофия языка, фибрилляции (есть, нет).
Двигательная система
Объем активных движений в конечностях – полный, ограничен (проба Барре верхняя и нижняя; проба с противоудержанием, пронационный феномен, сиптом ротираванной стопы Боголепова и др. ) Гемипарез, монопарез, тетрапарез, парапарез со снижением мышечной силы до___ баллов в руке и ___ баллов в ноге (справа, слева). Мышечный тонус – не изменен, повышен: спастический, пластический; снижен (в каких группах мышц). Сухожильные рефлексы – не изменены, снижены, повышены (с сухожилия бицепса С5-6, трицепса С7-8, коленный L2-4, ахиллов S1-2) справа, слева. Клонусы – подбородка, кисти, ягодичных мышц, коленной чашечки, стопы, (справа, слева). Периостальные рефлексы – карпо-радиальный С5-8 (не изменен, снижен, повышен, справа, слева). Поверхностные рефлексы – брюшные, кремастерный, подошвенные (не изменены, снижены). Патологические рефлексы – разгибательные (Бабинского, Оппенгейма, Гордона, Шеффера и др. ), сгибательные (Якобсона-Ласка, Россолимо, Бехтерева I и II, Жуковского и др. ). Защитные рефлексы – укоротительный, удлинительный (уровень с которого вызывается рефлекс). Патологические синкинезии – глобальная, координаторная, имитационная. Фасцикуляции, фибрилляци (в каких группах мышц). Гипоторофия, гипертрофия (в каких группах мышц). Тремор (в покое, при движениях, частота). Гиперкинезы – хорея, атетоз, тремор, миоклонии, тики (простые/сложные; моторные, вокальные), дистонии (блефароспазм, оромандибулярная, ларингеальная, спастическая кривошея, писчий спазм, дистония стопы, торсионная дистония).
Система координации
Статическая атаксия – поза Ромберга, проба на синергию Бабинского. Динамическая атаксия – пальценосовая, пяточноколенная, указательная проба, симптом Стюарта-Холмса, проба Шильдера, проба на диадохокинез, пробы на дисметрию (отрицательные, положительные). – не изменена, атактическая, степпаж, штампующая, проба «звезды».
Система чувствительности
Виды чувствительности:
- Поверхностная чувствительность: болевая, температурная, тактильная;
- Глубокая чувствительность: суставно-мышечное чувство, вибрационная, кинестетическая, чувство давления и веса;
- Сложные виды чувствительности: дискриминационная чувствительность, чувство локализации, двумерно-пространственное чувство.
Характер нарушений чувствительности:
- Анестезия – полная потеря того или иного вида чувствительности;
- Гепестезия – снижение того или иного вида чувствительности;
- Гиперестезия – повышение того или иного вида чувствительности;
- Гиперпатия – извращение чувствительности с неприятной болью;
- Дизестезия – извращение чувствительности (холодное кажется, горячим; прикосновение – как боль) ;
- Парестезии – ощущение холода, онемения, покалывания, ползания «мурашек» возникающее без нарушения внешних раздражений;
- Боли – ноющие, тупые, колющие, пульсирующие, режущие и др.
Типы распределения нарушений чувствительности:
- невральный – указать нерв;
- полиневритичекий – «носки» и/или «перчатки»;
- сегментарный (корешковый) – указать сегмент, наличие боли, симптомов натяжения;
- сегментарный диссоциированный – указать сегмент;
- проводниковый спинальный – моно, геми, пара, тетра тип; уровень поражения по сегментам;
- проводниковый церебральный – моно, геми тип, тетра тип.
(Рис. 1)
Высшие психические функции
Афазии:
- Эфферентная моторная (Брока) – полное отсутствие экспрессивной речи/эмбол/персеверации;
- Афферентная моторная – нарушение произнесения близкоартикулируемых звуков (стол-слон-стон) ;
- Сенсорная (Вернике) – нарушение экспрессивной речи и импрессивной речи (литеральные и вербальные парафазии «словесный салат») ;
- Оптико-мнестическая – нарушения связей между зрительным образом предмета и его названием;
- Акустико-мнестическая – снижение слухо-речевой памяти, невозможность запомнить серию из 3-5-10 слов, обеднение речи;
- Семантическая – нарушение понимания сложных логико-граматических конструкций («Отец брата, брат отца. Один и тот же человек?») временных и сравнительных отношений («Квадрат под кругом, круг над квадратом. Какой предмет выше?»), предлогов.
- Динамическая – отсутствует развернутая речь, нет даже элементарных фраз.
- Тотальная; сенсо-моторная.
Апраксии:
- Кинетическая – тест «кулак-ребро-ладонь»;
- Кинестетическая – тест «перенес позы».
Агнозии: зрительная (предметная, лицевая, буквенная, симультантная), слуховая, обонятельная, вкусовая, астереогнозия, анозогнозия, аутотопогнозия.
Амнезии: нарушение краткосрочной памяти, нарушения долгосрочной памяти.
Вегетативная система
Дермографизм – красный, белый, разлитой, возвышенный. Симптом Бернара-Горнера (симпатическая денервация глаза) – сужение глазной щели, миоз, гипогидроз 1/2 лица (справа, слева). Клиностатическая проба – ЧСС, АД стоя ЧСС, АД лежа . Ортостатическая проба – ЧСС, АД лежа ЧСС, АД стоя ,