Содержание
- Липома
- Атерома
- Симптомы
- Симптомы атеромы
- Лечение
- Подводя итоги всему вышесказанному можно сказать
- Что такое невусы
- Формы и осложнения невусов
- Причины появления невусов
- Симптомы невусов
- Стадии изменений невусов
- Лечение невусов
- Как происходит лечение невусов в клинке Рассвет
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Протокол лечения
- Заключение
Липома и атерома кожи – две распространенные разновидности доброкачественных новообразований. Они требуют исключительно внимательного к себе отношения, поскольку в ряде случаев (правда, к счастью, нечасто) могут перерождаться в злокачественные опухоли. Появление атеромы может не вызвать подозрений — поначалу она обычно не доставляет больших неудобств. Однако даже в том случае, если новообразование не болезненно, все-таки стоит показаться врачу. Часто жировик (липома) на шее или коже головы постепенно увеличивается в размерах, в этом случае посетить врача нужно срочно — новообразование нужно будет исследовать, чтобы определить, нет ли опасности развития рака.
Липома и атерома часто внешне похожи, и пациенты нередко не отличают их друг от друга, определяя под общим названием «жировик». Попробуем разобраться, в чем же разница между липомой и атеромой, а также, как поступить, если у вас выявлено одно из этих образований.
Липома
Это – доброкачественное образование, состоящее из жировой ткани. По сути – это локальное скопление жировой ткани под кожей. Липома относится к доброкачественным опухолям, хотя в редких случаях под ее маской может развиваться липосаркома– образование злокачественное.
Липомы проявляют себя в виде мягкоэластических подкожных образований, подвижных, безболезненных, могут медленно увеличиваться в размерах. Кожа над липомами не изменена и легко смещается над ними. Мелкие липомы вообще не видны их можно обнаружить только при пальпации. Более крупные липомы выделяются как «бугры» округлой или овальной формы. Размеры липом очень вариабельны – от 1-2 см до 20 см и более. Липомы никогда не воспаляются и не нагнаиваются.
Атерома
Происхождение атеромы принципиально иное, чем липомы. Атерома развивается из сальных желез кожи. По разным причинам проток железы забивается, секрет скапливается в железе, которая начинает постепенно увеличиваться в размерах. Атерома определяется в виде небольшого (от 0,5 до 2 – 3 см) образования, которое всегда несколько возвышается над кожей и всегда спаяно с ней (т.е. кожа над атеромой не смещается), может медленно расти. Атерома всегда имеет капсулу, содержит атероматозные массы, напоминающие измельченное сало.
Т.к. атерома соединена с внешней средой протоком, всегда есть угроза, что через проток она инфицируется, и произойдет нагноение. В этой ситуации в области ранее «спокойной» атеромы появляются умеренные боли, образование быстро (за несколько дней) увеличивается в размерах, вокруг него появляется покраснение, может повышаться температура тела. Нагноение атеромы требует срочной операции.
Симптомы
Определить проблему в обоих случаях обычно не составляет сложности.
Признаки липомы:
- подвижная и безболезненная, размеры могут быть от нескольких миллиметров до 10-15 см;
- на ощупь — тестообразная или плотная;
- не спаяна с кожей – кожа легко смещается над образованием;
- никогда не воспаляется – т.е. над липомой не отмечается покраснения кожи, припухлости.
Чаще всего липомы располагаются на конечностях, голове и туловище, практически никогда не бывают на лице.
Симптомы атеромы
Образование в виде бугорка, безболезненно, подвижно, спаяно с кожей, часто можно разглядеть отверстие выводного протока железы. Чаще всего «шишка» располагается на участках тела, где есть волосяной покров: на лице, коже головы, в области половых органов, на ногах, на спине, встречается на лице. В случае появления нагноившейся атеромы образование увеличивается в размерах за несколько дней, кожа на пострадавшем участке может покраснеть и стать болезненной, может также подняться температура.
Лечение
Теперь, когда мы разобрались в отличии липомы от атеромы, перейдем к следующему вопросу: а нужно ли вообще удалять липому или удалять атерому? Начнем с того, что консервативное лечение липомы, равно как и лечение атеромы абсолютно бесперспективно. Более того, агрессивное воздействие на эти образования различными «народными» средствами может вызвать нагноение атеромы, а также малигнизацию (озлокачествление) липомы.
Тактические подходы к лечению липомы следующие: если липома небольшая (2-3 см), не растет и не причиняет каких-либо неудобств (не трется об одежду, не является косметическим дефектом и т.п.), то ее можно не удалять. В случае же роста (а особенно быстрого), лучше пойти на операцию. Если липома растет, то удалять ее рано или поздно все равно придется, но лучше сделать это пока она маленькая, чтобы избежать больших разрезов и травматичности вмешательства. Любая удаленная липома должна быть направлена на гистологическое (под микроскопом) исследование.
Что касается атеромы – ее рекомендуют удалять в любом случае, т.к. практика показывает, что они рано или поздно нагнаиваются, а при операции на фоне воспаления не всегда удается полностью убрать капсулу атеромы, что чревато рецидивом (повторным появлением образования). К тому же при нагноении рану практически никогда не ушивают, она заживает вторичным натяжением, что нередко ведет к формированию грубого рубца. Если после удаления атеромы выясняется, что образование не имеет капсулы и не содержит атероматозных масс, его нужно направить на гистологическое исследование для исключения дерматосаркомы, которая иногда бывает внешне похожа на атерому.
Подводя итоги всему вышесказанному можно сказать
- Липома и атерома – доброкачественные образования разной природы – липома просто состоит из измененной жировой ткани, а атерома – из сальной железы с капсулой, заполненной секретом – салоподобными атероматозными массами.
- Консервативное, в т.ч. народными средствами лечение липомы, равно как и лечение атеромы абсолютно неэффективно, а зачастую и вредно.
- Небольшую (2-3 см) липому можно не оперировать, а наблюдать. В случае роста, а также при каком-либо дискомфорте показана операция по удалению липомы.
- Удаление атеромы всегда желательно, т.к. им свойственно увеличиваться в размерах и нагнаиваться.
- Если вы обнаружили у себя подкожное образование, нужно обратиться к врачу, т.к. под маской липомы или атеромы могут развиваться другие образования – дерматосаркомы, липосаркомы, гигромы, лимфаденит и др.
Доктор Ельшанский И. В. много лет занимается диагностикой и хирургическим лечением доброкачественных образований кожи и подкожной клетчатки.
Лечением заболевания невусы занимается дерматолог Быстрый переход
Лечение невусов
Наблюдением невусов занимается дерматолог или дерматоонколог. Удалить невус может дерматолог, дерматоонколог, хирург. Если невус расположен на конъюнктиве глаза, необходимо наблюдение офтальмолога.
Что такое невусы
Невусы — это доброкачественные новообразования кожи.
Формы и осложнения невусов
Различают меланоцитарные (содержащие пигментные клетки-меланоциты) и немеланоцитарные невусы (образованы другими клетками, кроме меланоцитов), которые включают эпидермальный невус, невус сальных желез, невус Беккера и некоторые другие доброкачественные образования, сосудистые невусы кожи.
Меланоцитарные невусы
Выделяют приобретенные и врожденные меланоцитарные невусы.
Приобретенные меланоцитарные невусы (ПМН) являются доброкачественными опухолями кожи. Как правило, они не имеют склонности к злокачественной трансформации. К особым формам приобретенных меланоцитарных невусов относят невус Шпица, невус Рида, пятнистый невус (спилус), галоневус (Сеттона), залегающий в глубоких слоях кожи синий невус (Ядассона-Тиче).
В отдельную группу выделяют атипичные (диспластические) невусы (АН). В отличие от обыкновенных приобретенных меланоцитарных невусов, атипичные меланоцитарные невусы могут иметь некоторые клинические характеристики меланомы, такие как асимметрия, нечеткие границы, несколько цветов или размер более 6 мм. Основное их отличие от злокачественной опухоли — стабильность, отсутствие изменений на протяжении долгого времени и сходные характеристики у одного человека. Атипичные меланоцитарные невусы имеют относительно повышенный риск злокачественной трансформации и требуют тщательного наблюдения.
Врожденные меланоцитарные невусы возникают как порок развития (гемартома) и обычно имеются уже при рождении ребенка. Врожденные меланоцитарные невусы больших размеров также ассоциируются с повышенным (но все же невысоким) риском злокачественной трансформации. Крайне редко они могут быть ассоциированы с патологическим накоплением меланоцитов в центральной нервной системе (нейрокожный меланоз). Врожденные меланоцитарные невусы с ожидаемым размером у взрослого (в течение жизни они будут увеличиваться пропорционально росту ребенка) также требуют повышенного внимания и наблюдения врача.
Меланоцитарную структуру имеют также невусы Ота и Ито, но в их основе не избыточное деление клеток, а их накопление в глубоких слоях кожи.
Причины появления невусов
Невусы на коже имеются почти у всех людей, это нормальное явление.
Основной причиной их появления считаются ультрафиолетовые лучи (лучи солнца), может играть роль наследственная предрасположенность, особенности пигментации кожи и волос.
Симптомы невусов
Невусы выглядят как пятна или узелки на коже. Одни из них едва заметны, другие имеют насыщенный коричневый (меланоцитарные или пигментные) или красный (сосудистые невусы) цвет.
Как правило, невусы не доставляют никаких неприятных ощущений, не чувствуются.
Невусы могут менять свой вид, увеличиваться на протяжении жизни. Важно правильно оценивать эти изменения, такие проявления могут быть не только вариантом нормы, но и служить одним из признаков злокачественных образований кожи.
Стадии изменений невусов
Для меланоцитарных невусов — как приобретенных, так и врожденных — характерны стадийные изменения на протяжении жизни. Классический путь развития включает 3 стадии, которые отличаются глубиной расположения образования:
- простой невус или пограничный представляет собой поверхностное плоское коричневое пятно;
- сложный или комбинированный невус располагается глубже и выглядит как коричневое пятно или возвышающееся образование на коже;
- внутридермальный невус представляет собой светлое, возвышающееся и расположенное глубоко в коже образование.
Лечение невусов
В большинстве случаев лечение не проводится, требуется только наблюдение, поскольку невусы являются доброкачественными образованиями. При подозрении на злокачественный характер и выявлении образований с высоким риском злокачественной трансформации проводится хирургическое иссечение. Возможно проведение удаления невуса по желанию пациента из эстетических соображений или из-за дискомфорта (например, при локализации в зонах частой травматизации одеждой).
Особенности методики лечения
Оптимально проведение хирургического иссечения невуса. Этот метод позволяет осуществить радикальное удаление скальпелем с последующим ушиванием раневой поверхности. В некоторых случаях, когда невусы выступают над поверхностью кожи, может применяться радионож, электро- или лазерный нож. Во всех случаях хирургического лечения меланоцитарных невусов необходимо проведение гистологического исследования удаленных тканей.
Как происходит лечение невусов в клинке Рассвет
Врач проведет осмотр кожного покрова пациента полностью, для исключения риска пропустить меланому или другой рак кожи. Подозрительные образования дополнительно изучаются с помощью прибора, позволяющего осмотреть кожу с увеличение в 10 раз – дерматоскопа. В карте пациента описываются невусы, требующие наблюдения. Подозрительные невусы врач предложит удалить хирургическим способом с последующим гистологическим исследованием удаленного материала (направляется в экспертную лабораторию). Удаление невусов по эстетическим показаниям может выполняться по желанию пациента.
Рекомендации врача-дерматолога больным невусами:
- избегайте избыточного ультрафиолетового облучения кожи (загар, солнечные ванны, солярии, ультрафиолетовые сушки покрытия маникюра и педикюра), при длительном пребывании на открытом воздухе используйте фотозащитный крем широкого спектра с SPF 30 и выше, закрывающую кожу одежду, шляпу и очки с ультрафиолетовым фильтром;
- старайтесь не травмировать невусы при бритье, расчесывании, переодевании;
- проходите ежегодный профилактический осмотр невусов у врача;
- самостоятельно осматривайте невусы по правилу ABCDE;
- при большом числе невусов (50-100 и более), особенно в сочетании с наличием факторов риска (солнечные ожоги, посещения солярия, выявленных ранее или у близких родственников меланоме и раке кожи, наличии атипичных невусов) пройдите процедуру цифрового картирования кожи.
Ежегодная заболеваемость опухолями органа зрения составляет 100-120 случаев на 1 млн. населения. Среди первичных опухолей органа зрения первое место по частоте занимают опухоли придаточного аппарата глаза (от 8 до 15 чел. на 100 тыс. населения), второе – внутриглазные опухоли и третье – опухоли орбиты.
В последние годы наблюдается стремительный рост частоты новообразований век. Различают доброкачественные и злокачественные опухоли.
Доброкачественные опухоли
Чаще всего встречаются доброкачественные новообразования: папиллома, невус доброкачественный, кератоакантома, трихоэпителиома, сирингома, старческая бородавка (себоррейный кератоз), фиброма, липома, гемангиома, гистиоцитома. Доброкачественные опухоли век отличаются медленным прогрессированием, отсутствием инфильтрирующего роста и способности к отдаленному метастазированию. В большинстве случаев патология отличается благоприятным течением и причиной обращения к специалисту является косметический дефект. Основная опасность доброкачественных опухолей – вероятность малигнизации, т.е. превращения в злокачественные.
Основной способ лечения доброкачественных новообразований – хирургическое удаление с обязательным взятием материала на гистологическое исследование. Кроме этого применяют электрокоагуляцию и криодеструкцию. В случае лечения гемангиом используют также лучевое лечение.
Злокачественные опухоли
Злокачественныеопухоликоживексоставляют 4,6% от всехраковых пораженийкожи и 65-70% всех злокачественных новообразований органазрения. Несмотрянавидимуюлокализациюракакоживекидоступностьопухолидля исследования,из-за некоторой схожести с доброкачественными опухолями и длительного отсутствия болевого синдрома частотавыявленияпозднихстадий заболевания(Т3-Т4согласнопринятойклассификацииопухолейпо ТNM,2002)варьируетот12%до33%.
Базалиома – наиболее распространенная (85-95%) злокачественная опухоль век. Наблюдается у пожилых людей в возрасте 50-70 лет, но встречается и в более молодом возрасте. Чаще всего развивается на нижнем веке (46,6% случаев) и у внутреннего края глаза (34,4%). Характеризуется медленным ростом, отсутствием болевого синдрома. Обычно напоминает узел либо бляшку, часто с изъязвлением в центре и неровными в виде валика краями. Иногда в области образования может отмечаться зуд. Метастазы в отдаленных органах и тканях (легкие, кости, печень) возникают редко, как правило, наблюдаются при запущенных формах новообразований.
Лечение может проводиться различными способами, включая медикаментозный, хирургический, лазерный и лучевой. При вовремя начатом лечении продолжительная ремиссия отмечается у 98% пациентов.
Аденокарцинома мейбомиевой железы– злокачественная опухоль, распространяющаяся на глазное яблоко, орбиту и часто метастазирующая во внутренние органы. Чаще всего встречается у женщин в пятой декаде жизни. На верхнем веке под кожей появляется узел с желтоватым оттенком, напоминающий халязион. Изменений состороны кожи впервое время небывает. Иногда возникает несколько узелков. Течение процесса медленное. После удаления узлы рецидивируют. Опухоль распространяется по конъюнктиве, склере, врастает в глазное яблоко и глазницу.
Удаление производят лучевым или хирургическим методом. После лечения до 90% больных имеют рецидивы заболевания.
Меланома века – редкое и самое злокачественное новообразование, которое прогрессирует на фоне невуса. Как правило, располагается на нижнем веке в углу и имеет вид пятна с неровными контурами жёлтого, коричневого или чёрного цвета. Склонно к прорастанию в соседние ткани.
Признаки, помогающие отличить доброкачественный невус от меланомы:
- ассиметрия (одна половинка родинки не соответствует другой);
- неровные, нечеткие, зазубренные границы;
- цвет родинок неодинаковый, имеет разнообразные оттенки и вкрапления: желтовато-коричневый, черный, иногда с участками красного, голубого и белого цвета;
- диаметр родинки обычно превышает 6 миллиметров, но выявляются меланомы размером от 3-ех миллиметров;
- приподнятость новообразования над окружающей кожей;
- изменение размеров, формы или цвета невуса, а также появление новых образований на коже.
К сожалению, меланома длительное время протекает абсолютно бессимптомно и диагностируется в основном на тех стадиях, когда лечение уже не может дать устойчивого результата, а метастазы начали свое распространение по организму.
Лечение опухоли века глаза требует применения хирургических методик. Хорошие результаты даёт микрохирургическое иссечение с применением радиоволнового ножа, а также лучевая терапия.
Профилактика злокачественных новообразований век
- Ни в коем случае не пытайтесь удалить доброкачественное новообразование самостоятельно!
- регулярный профилактический осмотр и наблюдение за доброкачественными новообразованиями;
- максимальное ограничение времени нахождения на ярком солнце;
- защита кожи век в солнечную погоду солнцезащитными очками.
Относятся к группе доброкачественных и злокачественных новообразований тонкой прозрачной оболочки глаза, покрывающей переднюю часть склеры и внутреннюю поверхность век.
Причины
Опухоли конъюнктивы являются косметическим дефектом, который может вызвать у пациента глубокий психологический дискомфорт. Иногда такие неоплазии могут вызывать нарушение зрения. Новообразования злокачественного характера могут прорастать в окружающие ткани и метастазировать в соседние органы.
Опухоли конъюнктивы могут развиваться из эпителиальных, пигментных, сосудистых клеток, конъюнктивальной оболочки. Доброкачественные опухоли преимущественно обнаруживаются в детском возрасте и очень часто носят врожденный характер. Злокачественные и предраковые поражения диагностируются чаще всего у лиц пожилого и старческого возраста. Чаще всего опухоли конъюнктивы формируются из эпителиальных или пигментных клеток, реже – из субэпителиальных слоев. Прогноз, в большинстве случаев для жизни благоприятный, однако некоторые неоплазии, в том числе и доброкачественные, могут вызывать нарушение зрения и изменение структур глаза.
Симптомы
Самыми распространенными являются доброкачественные опухоли конъюнктивы, имеющие эпителиальное происхождение. Такие новообразования диагностируются в первые дни жизни и представляет собой одиночные или множественные мягкие узелки, обладающие значительным количеством мелких сосудов, что придает опухоли красноватый или розоватый оттенок. Новообразования конъюнктивы располагаются на тонкой, предрасположенной к частым кровотечениям ножке. Такие опухоли склонны к рецидивированию и очень редко подвергаются злокачественному перерождению.
Стационарный невус – это еще одна распространенная опухоль конъюнктивы. Неоплазия формируется из меланинсодержащих клеток. На ее долю приходится примерно 20% случаев от общего количества доброкачественных опухолей глаз. Чаще всего возникает в детском возрасте. Пигментная опухоль конъюнктивы имеет вид плоского гладкого пятна с четкими контурами слегка желтоватого или коричневатого цвета.
Дермоид или дермоидная киста конъюнктивы представляет собой врожденную кистозную опухоль конъюнктивы, которая содержит элементы эктодермы. На данный вид неоплазий приходится примерно 20% от общего количества доброкачественных новообразований конъюнктивы. Новообразование локализуется снаружи от роговицы и представляет собой овальный довольно эластичный узел желтоватого цвета. Опухоли крупного размера способны ограничивать движения глазного яблока.
Гемангиома представляет собой опухоль конъюнктивы сосудистой эттиологии. Чаще всего локализируется во внутреннем углу глаза.
К переходным опухолям конъюнктивы относят эпителиому Боуэна, которая представляет собой облигатное предраковое поражение конъюнктивы, которое имеет эпителиальное происхождение. Располагается рядом с лимбом. На начальных этапах представляет собой плоскую либо слегка выдающуюся светло-серую бляшку, по мере развития начинает возвышаться над поверхностью конъюнктивы и приобретает перламутровый оттенок.
Злокачественные опухоли конъюнктивы, такие как рак конъюнктивы, обычно возникают на фоне предраковых заболеваний. Диагностируется редко, преимущественно у людей пожилого возраста. Вероятность развития новообразования повышается при постоянной чрезмерной инсоляция. По внешнему виду неоплазия представляет собой сероватую или белесоватую пленку, пронизанную телеангиэктазиями либо скоплением узелков розоватой окраски. По мере прогрессирования опухоль конъюнктивы распространяется на близлежащие ткани, может прорастать в орбиту, а также метастазировать в шейные и околоушные лимфоузлы.
Диагностика
постановка диагноза происходит на основании осмотра и результатов биопсии. Для постановки диагноза больному может потребоваться проведение вазометрии, рефрактометрии, офтальмоскопии, биомикроскопии, а также ультразвукового обследования глазного яблока.
Лечение
Лечение опухоли конъюнктивы зависит от размеров, вида и локализации новообразования. Доброкачественные неоплазии в большинстве случаев удаляются, при злокачественных новообразованиях лечение должно быть комплексным и основываться на хирургическом удалении опухоли с дальнейшим применением химио- и лучевой терапии.
Профилактика
Профилактика опухоли конъюнктивы основана на своевременном лечении любых воспалительных поражениях конъюнктивы, а также исключение чрезмерной инсоляции глаз.
Протокол лечения
Информация является обобщающей и не может быть использована для лечения, без рекомендации врача.
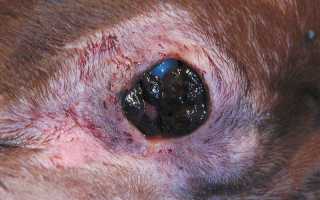
Автор: Лужецкий С. А., ветеринарный врач-офтальмолог, Ветеринарная клиника неврологии, травматологии и интенсивной терапии, г. Санкт-Петербург. У собак новообразования век встречаются очень часто. Они не обладают сильной инвазивностью и, как правило, легко удаляются оперативно при условии, что размер новообразования незначительный. Новообразования век редко дают отдаленные метастазы, в этом аспекте их следует отличать от новообразований конъюнктивы, которые часто рецидивируют и метастазируют (рис. 1). Новообразования век встречаются в основном у собак старше 6–8 лет независимо от пола. Особенной породной предрасположенности нет. Наиболее часто встречаются аденома, папиллома, аденокарцинома, меланома, гистиоцитома. 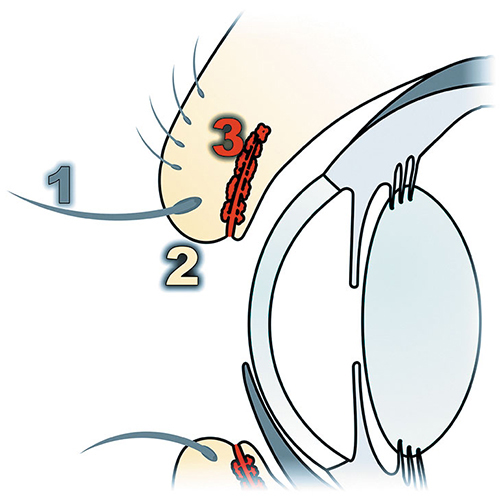
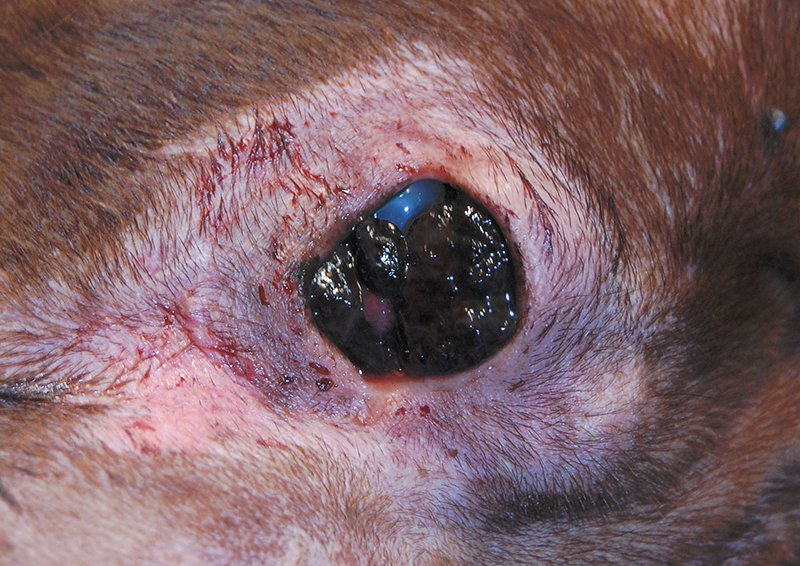
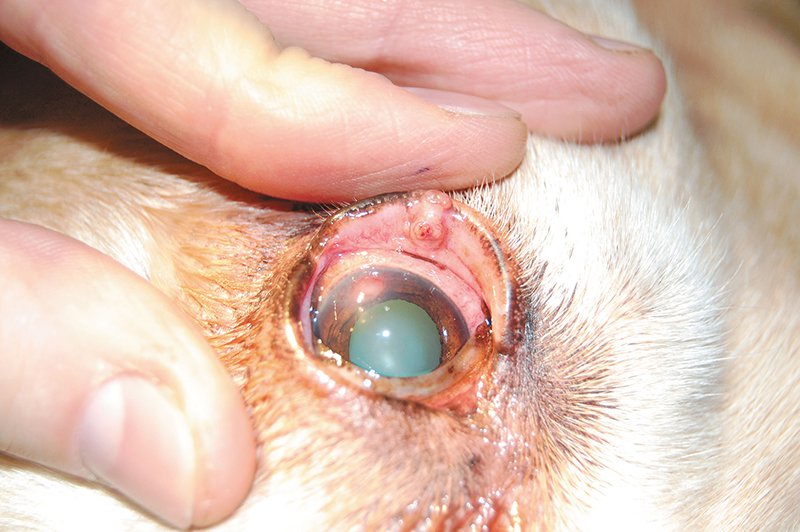
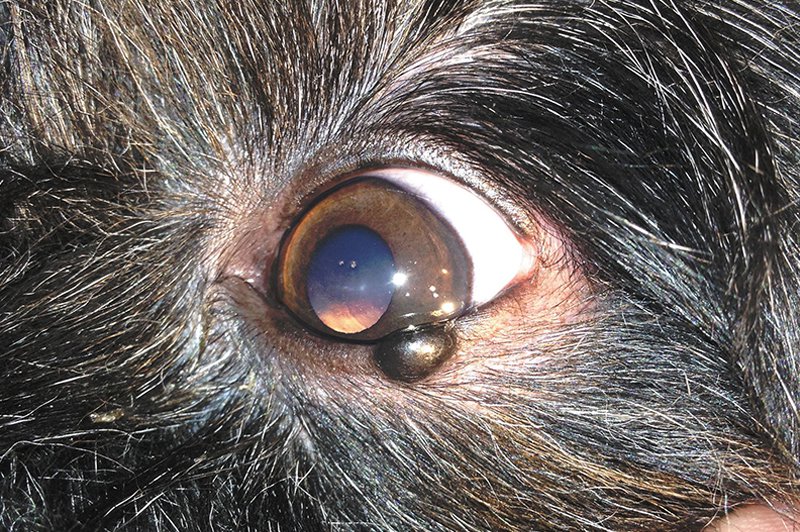
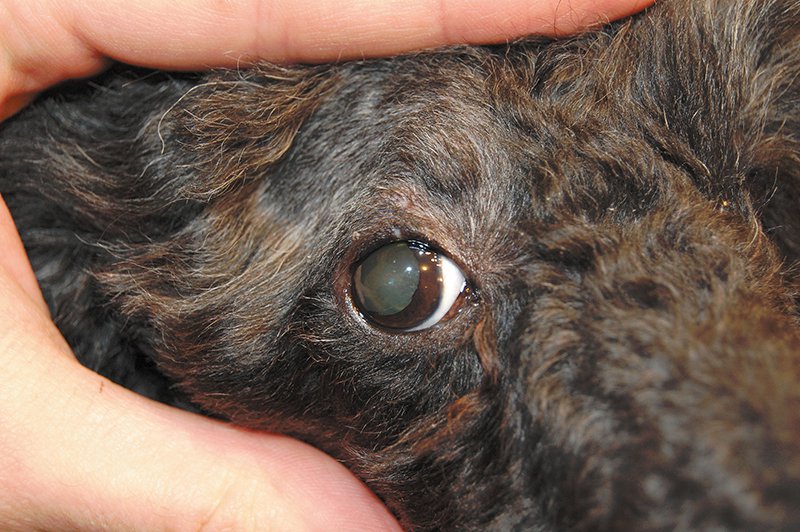

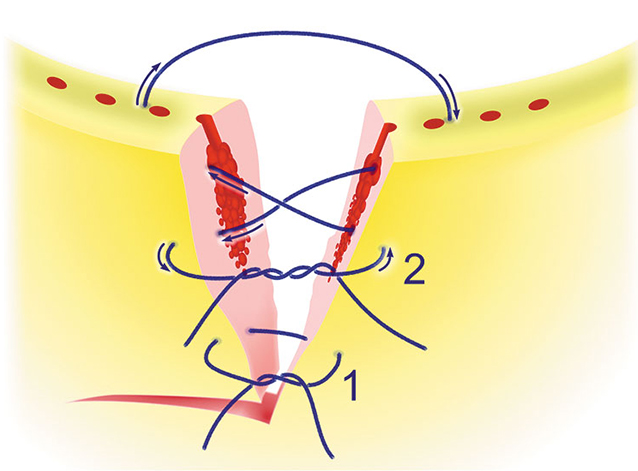
Заключение
На практике мы часто сталкиваемся с пожилыми собаками, владельцы которых в течение долгого времени знали и наблюдали за развитием новообразований, но не придавали им особого значения, а обращались в клинику только после начала явного прогрессирования заболевания. Подобная ошибочная модель поведения владельцев животных, к сожалению, остается весьма распространенной. Видеоролик. Пример животного с новообразованием мейбомиевой железы.