Содержание
- Почему может воспалиться надкостница зуба?
- Виды и формы заболевания
- Воспаление надкостницы зуба: симптомы
- Периостит у детей
- Возможные осложнения и диагностика
- Воспаление надкостницы зуба: лечение
- Чем лечить воспаление надкостницы зуба до визита к врачу?
- Что такое лицевой нерв?
- Причины воспаления тройничного нерва на лице
- Симптомы воспаления тройничного нерва
- Диагностика воспаления тройничного нерва
- Лечение при воспалении лицевого нерва
- Профилактика заболевания
- Этиология каналикулита слёзного канала
- Клинические проявления воспаления слёзного канала у взрослых
- Диагностика каналикулита
- Каналикулит: лечение
Другие статьи по темам: дерматолог, дерматология, киста
-
8 вопросов дерматологу
ARAMO SG
Аллергические реакции
Аллергический дерматит
Анестезия
Атерома
Атопический дерматит
Баллонирование желудка
Варикоз
Варикозная болезнь ног
Варикоцеле яичка
Внутрижелудочный баллон
Геморрой
Геморрой, что это?
Гидроцефалия
Гинекомастия
Грибковые заболевания
Грибок кожи
Дерматит у детей
Дерматология
Дерматоскопия родинок
Дизайн промежности
Интервью с хирургом
Кисты яичников
Кожные аллергопробы
Контагиозный моллюск
Красивый загар
Купероз
Лазерные технологии
Лапароскопические операции
Лечение облысения
Лишай у ребенка
Операция на щитовидке
Остеохондроз
Папиллома
Папилломавирус
Папиллосфинктеротомия
Паховая грыжа
Пигментный невус
Плазмолифтинг
Рефлюксная болезнь
Спинной мозг
Угревая болезнь
Удаление родинок
Фурункулы
Химические ожоги
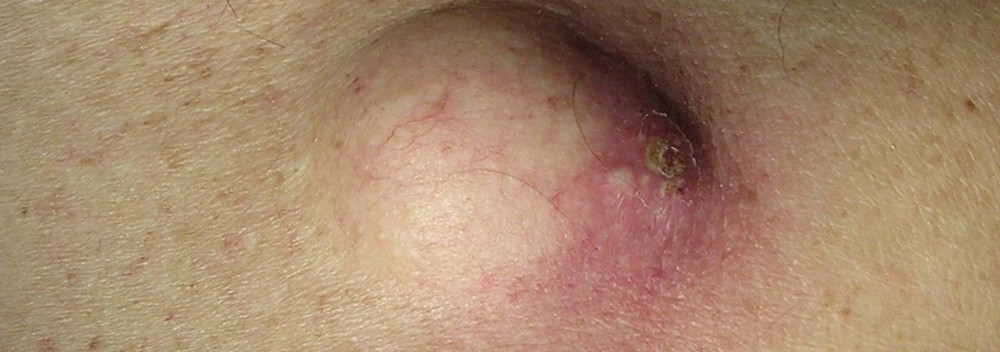
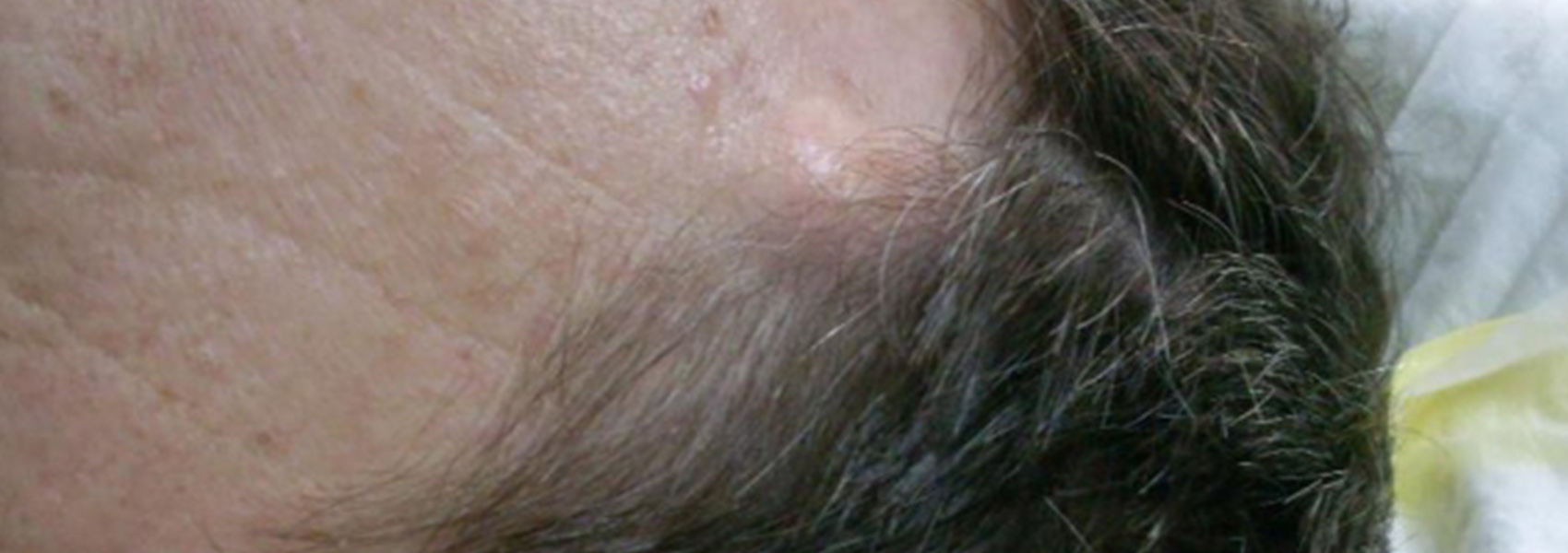
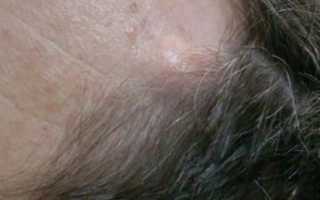
Атерома – это эпидермальная или фолликулярная киста, заполненная пастообразным веществом или собственными выделениями кисты. То есть это подкожная капсула, содержащая творожистую массу. Этой творожистой массой являются скопившиеся выделения сальной железы, которые часто имеют неприятный запах. Иногда имеется по середине образования отверстие, из которого выделяется содержимое неприятного цвета и запаха. Иногда атеромы бывают множественными.
Причины появления атеромы?
Причин появления атером множество. Чаще всего атерома возникает вследствие закупорки выводимого протока протока сальной железы или отека волосяного фолликула (мешочка). отек фолликула может произойти из-за повреждения. Как правило из одного фолликула (волосяного мешочка) растет один волос и после травмы и удалении волоса выход из мешочка может блокироваться, особенно на фоне повышенного содержания тестостерона. Оставшаяся часть сальной железы продолжает выделять сальные выделения и вследствие бывший фолликул увеличивается в размерах и превращается в большую атерому. Травма или разрыв самих сальных желез. Часть такой железы после травмы или воспалительного процесса (фурункул или карбункул) может оказаться под кожей, а так как железа продолжает работать и выделять сальный секрет – появляется атерома. На появление атером может также может влиять наследственный фактор и гормональный, как повышенное содержание тестостерона.
Что внутри атеромы?
Содержимое атеромы наполняют выделения, как правило сальных желез. Как правило это жирные и ороговевшие вещества волокнистой структуры. Внешне эта смесь напоминает творог. Если в атерому проникла инфекция то содержимое превращается в гнойную массу различных цветов от белого до коричневого и с примесью крови.
У кого атеромы появляются чаще?
Атеромы встречаются очень часто и у большинства людей на протяжении всей жизни, хотя бы одна появляется. Появляются они без видимой на то причины. Правда считается, что у мужчин появляется в два раза чаще. По возрасту – пик появления атером приходится на 20-30 лет, но обращаются люди к врачу чаще в более позднем возрасте, когда атеромы вырастают до внушительных размеров.
На какой части тела атеромы появляются чаще?
Атеромы чаще всего находят на волосистой части головы, лице, ушах, шее, плечах, спине и груди. У мужчин атеромы встречаются на мошонке. На волосистой части головы, если атерома находится длительное время – это может привести к потере волос на данном участке, непосредственно над атеромой.
В чем опасность атеромы?
Атеромы относятся к доброкачественным новообразованиям (не раковым), но они могут стать хроническим очагом инфекции, что ведет за собой другие осложнения. Атерома, даже если не заражена бактериальной инфекцией, может воспалиться и распухнуть. Во время воспаления атерому очень трудно удалять, поэтому операция в такой период может быть отложена. Серьезными осложнениями атеромы являются ее разрыв и инфицирование, которые могут привести к абсцессу и даже флегмоне. Очень редко атеромы могут привести к базальному и плоскоклеточному раку кожи, но так как это происходит редко, то гистологическое исследование атеромы не проводят.
Как узнать, что атерома воспалена и инфицирована?
Признаки и симптомы, указывающие на воспаление атеромы: это покраснение кожи над атеромой, отек, увеличение в размерах, боль, усиливающая при прикосновении, повышение температуры, выделение вещества над атеромой бело-серого цвета с неприятным запахом. Если у человека есть хоть один из перечисленных признаков – то требуется срочно обратиться к врачу-хирургу.
При обращении к хирургу
Врач проведет опрос, осмотр, поставит точный диагноз. Для диагностики атеромы иногда требуется ультразвуковое исследование, консультация онколога или дерматолога. После постановки диагноза врач назначит адекватное лечение. Если это будет хирургическое лечение – то расскажет как оно будет проводиться: в каком объеме, каким методом, под каким обезболиванием. Обязательно спросит о переносимости лекарственных средств, аллергии, наличия сопутствующих заболеваний, например сахарного диабета, приема лекарственных препаратов, влияющих на свертывающую систему крови. Последнее может оказаться противопоказанием к оперативному вмешательству. В соответствии общепринятыми протоколами лечения назначит предоперационное лабораторное обследование. После чего назначит дату операции или проведет в день обращения по возможности.
На сколько дней требуется ложиться в больницу
Операция обычно проводится амбулаторно и как правило, в большинстве случаев не требуется госпитализации.
Как долго будет проходить операция по удалению атеромы? Операция по удалению атеромы проводится, как правило в амбулаторных условиях, под местным обезболиванием. Продолжительность собственно оперативного вмешательства составляет 15-25 минут, но общее время, взятое совместно с подготовкой, с последующим наложением повязки, оформлением документации составляет 45-70 минут.
Какой наркоз используется при удалении атеромы?
Удаление атеромы в большинстве случаев проводится под местным обезболиванием. Использование наркоза является нерациональным. Местное обезболивание представляет собой введение анестетика при помощи шприца с иглой в кожу и подкожную клетчатку окружающие и покрывающие атерому или проще говоря производится укол анестетиком. Общее обезболивание, то есть наркоз или регионарная проводниковая анестезия проводятся в случае наличия показаний, например при гигантской атероме.
Перед операцией
В день операции, за 4 часа до собственно оперативного вмешательства, желательно ничего не есть и не пить. Перед самой операцией подписывается согласие на оперативное вмешательство и происходит фотографирование места, где располагается атерома.
Экстренное хирургическое лечение при воспалении атеромы
Если произошло инфицирование атеромы, воспаление и образовался абсцесс, то удалить атерому не представляется возможным. В этом случае в стерильных условиях под местной анестезией атерому вскрывают, эвакуируют гнойное содержимое, промывают и дренируют. В послеоперационном периоде часто требуется назначение антибиотиков. Далее рана затягивается по законам гнойной хирургии, так называемым вторичным натяжением. В этом случае атерому нужно будет удалить через 3 месяца во избежание рецидива воспаления.
Плановое хирургическое лечение
Плановая операция, как правило, проходит по следующему алгоритму:
- Подготовка и обработка операционного поля дезрастворами.
- Обезболивание области вокруг атеромы местными анестетиками.
- Производится разрез над атеромой Разрез в современных лечебных учреждениях может производиться как скальпелем, так и радиоволновым ножом Surgitron (Сургитрон) или лазером.
- Далее происходит выделение и вылущивание атеромы. Атерома может будет удалена двумя различными способами: без нарушения оболочек целиком, или с извлечением содержимого атеромы в первую очередь и оболочек во вторую. Последний метод используется, если произведен маленький разрез кожи или атерома фрагментирована.
- Далее проводят гемостаз – то есть останавливают кровотечение из поврежденных сосудов, если таковы были.
- Обрабатывают рану дезрастворами.
- Накладывают швы на рану если требуются. В зависимости где была расположена атеромы накладывают рассасывающиеся, косметические, обычные или усиленные швы (особенно на частях тела, которые активно задействованы в движении организма, например в подмышечных впадинах и на пояснице).
- Накладывают асептическую повязку на рану или наклейку, в зависимости от места расположения бывшей атеромы. При маленьких разрезах или на волосистой части головы повязку не накладывать.
Будет ли рубец после операции?
В области разреза, сразу после операции остается небольшой рубец, который со временем должен исчезнуть. Как долго будет исчезать – это зависит от индивидуальных особенностей организма.
Какие осложнения могут быть после операции?
После удаления атеромы, в образовавшейся полости может скопиться тканевая жидкость со сгустками крови. Опасность скопления этой жидкости в том, что данная жидкость является потенциально идеальной средой для развития инфекции. Чтобы эта жидкость не скапливалась – накладывается давящая повязка или дренажи, по которым в течение ближайших суток данная жидкость вытекает и тем самым предотвращается возможность образования инфекционного очага.
После удаления атеромы в течение первых суток может отмечаться небольшое повышение температуры тела. Но если подъем температуры поднимется до высокой отметки (38 гр), возникнут отечность и боль в области послеоперационной раны, то следует в срочном порядке обратиться к хирургу, который делал операцию, для исключения проникновения инфекции в послеоперационную рану, даже несмотря на то, что воспаление и инфицирование послеоперационной раны происходит редко. В таком случае, после осмотра, доктор может назначить применение антибиотиков.
Что делать, чтобы атеромы не появлялись?
Для профилактики и предотвращения появления атером рекомендуется выполнять чистку кожи лица у косметолога и тщательно мыть лицо в домашних условиях, особенно при наличии угревой сыпи и жирной коже. Многие врачи рекомендуют снизить в употреблении жирной пищи и с большим количеством углеводов.
Запись на прием к врачу хирургу, дерматологу
Обязательно пройдите консультацию квалифицированного специалиста в области кожных заболеваний в клинике «Семейная».
Единый контактный центр
8 495 662-58-85 Закажите обратный звонок будни 8-21, выходные 9-21 Чтобы уточнить цены на прием врача дерматолога или другие вопросы пройдите по ссылке ниже
Дерматология
ХирургияМногие в последнее время жалуются на появление раздражений на коже, сыпи. Как признают специалисты, это один из симптомов “омикрона”. Фото: Илья Питалев / РИА Новости
– Сообщения о появлении сыпи при заражении омикроном приходят ежедневно, – рассказала “Российской газете” заместитель директора по клинической работе Московского научно-исследовательского института эпидемиологии и микробиологии им. Г.Н. Габричевского Роспотребнадзора, доктор медицинских наук Татьяна Руженцова. – Кожные проявления говорят о распространении инфекции по всему организму с поражением непосредственно клеток кожи или сосудов.
читайте также–> –> Британские медики назвали четыре “скрытых” симптома штамма “омикрон”
При этом отмечаются различные высыпания на коже. “Сыпь может проявиться в виде розоватых, красноватых или синеватых пятен, иногда – в виде бугорков или пузырьков, напоминающих потницу. У некоторых пациентов сыпь похожа на крапивницу. У одних больных отмечается зуд, у других – отечность, у третьих нет никаких ощущений. Как правило, сыпь проходит при применении основной терапии против коронавирусной инфекции”, – добавила врач-терапевт, младший научный сотрудник клинического отдела Московского научно-исследовательского института эпидемиологии и микробиологии им. Г.Н. Габричевского Роспотребнадзора Дарья Хавкина.
По словам специалистов, высыпания следует рассматривать как симптом, указывающий на необходимость более активного применения противовирусных, антитромботических, противовоспалительных и дезинтоксикационных средств, которые назначает врач. Всем пациентам в качестве первого средства рекомендуется обильное тёплое питьё. Антигистаминные препараты могут помочь при аллергических высыпаниях, но при сыпи, вызванной самим SARS-CоV-2, они малоэффективны. При сильном зуде врач может назначить местные противовоспалительные препараты.
Общество Здоровье Пандемия коронавируса COVID-19
Многим людям знакомо такое явление, как флюс – когда щека рядом с больным зубом распухает буквально на глазах и обезболивающие препараты не спасают от острых болевых ощущений. Это воспалилась надкостница зуба, или же, как говорят медики, развился одонтогенный периостит челюстей. Данное заболевание само по себе является осложнением стоматологических проблем (пародонтита, периодонтита), но при отсутствии правильного лечения такое воспаление также может стать причиной развития еще более серьезных осложнений.
Почему может воспалиться надкостница зуба?
Наиболее распространен одонтогенный периостит челюстей, то есть воспалительный процесс, спровоцированный заболеваниями зубов или околозубных тканей. Глубокий кариес, пульпит, периодонтит (воспалительный процесс на верхушке зубного корня), пародонтит – все эти заболевания, если не лечить их вовремя, приводят к появлению флюса. Также одной из причин развития воспалительного процесса может стать альвеолит – воспаление зубной лунки, в некоторых случаях возникающее после удаления зуба. Воспаление надкостницы после удаления зуба развивается обычно у тех пациентов, которые не спешат на прием к стоматологу при проявлении первых признаков осложнения в послеоперационном периоде.
Гораздо реже встречается токсический периостит, обусловленный проникновением инфекции через кровь или лимфу (обычно при каком-либо общем инфекционном заболевании). Также заболевание может быть вызвано травмами челюстной кости или окружающих ее мягких тканей.
Виды и формы заболевания
По форме заболевания выделяют такие его виды: простой, серозный, гнойный, фиброзный, оссифицирующий. Наиболее распространены серозная и гнойная формы. По остроте течения воспалительного процесса выделяют острый и хронический периостит челюсти.
Симптомы воспаления надкостницы зуба и характер его протекания во многом определяется видом заболевания, поэтому в отдельных случаях симптоматика может заметно отличаться.
Воспаление надкостницы зуба: симптомы
В зависимости от формы и локализации процесса симптомы могут быть следующими:
- Общая симптоматика: выраженные болевые ощущения на участке воспаления, припухлость, заметный отек, изменение цвета десны, подвижность зубной единицы, послужившей источником распространения патологического процесса. В зависимости от расположения очага инфекции отечность лица будет выглядеть по-разному: при развитии воспаления рядом с передними зубами отекает верхняя губа или средняя треть лица, при воспалении рядом с жевательными зубами отекает щека, иногда нижнее веко, околоушная область. Оценить, как выглядят различные виды отека при воспалении надкостницы зуба, можно по фото.
- Острый серозный периостит нижней или верхней челюсти сопровождается выраженным покраснением слизистых, быстрым развитием отека, повышением температуры тела. Общие симптомы при данной форме воспаления выражены особенно ярко.
- При острой гнойной форме заболевания характерны сильная резкая боль, причем болевые ощущения утихают под воздействием холода и становятся сильнее от воздействия тепла. Нарушается сон, аппетит, заметно повышается температура, ухудшается общее состояние больного. Боль в большинстве случаев иррадиирует по ветвям соответствующих нервов. К примеру, острый гнойный периостит нижней челюсти может давать о себе знать болевыми ощущениями в области шеи, подбородка, уха и височно-нижнечелюстного сустава. Гнойный периостит верхней челюсти чаще провоцирует боли в области глазницы, височной кости, уха.
- Хроническая форма заболевания встречается довольно редко, причем обычно развивается хронический периостит нижней челюсти. Симптомы при этом выражены слабо, отек почти незаметен и может постепенно развиваться в течение очень длительного времени. Боль и дискомфорт проявляются время от времени (периоды обострения).
На начальной стадии воспалительного процесса он обычно носит серозную форму, в дальнейшем, без отсутствия лечения, переходя в гнойную. При большом скоплении гноя сформировавшийся абсцесс может прорываться с истечением гнойного содержимого в ротовую полость. При этом отек уменьшается, боль ослабевает. Некоторые пациенты в таком случае успокаиваются, считая, что проблема решена, и не спешат обращаться к стоматологу. На самом деле это только временное облегчение, поскольку патологический процесс может возобновиться в любую минуту.
Периостит у детей
У детей воспалительный процесс развивается обычно в результате невылеченного кариеса молочных зубок, при инфекционных заболеваниях или при травмах. Из-за особенностей физиологии и анатомии детского организма, а также из-за незрелости иммунной системы ребенка, патология развивается быстро и бурно, а инфекция в короткие сроки распространяется через кровеносное русло и лимфоток, поэтому могут образовываться множественные очаги поражения.
Особого внимания требует периостит верхней челюсти у ребенка, который при локализации в области неба может не изменять черты лица – отек формируется внутри ротовой полости и заметить его можно только по характерной выпуклой припухлости на небе. Абсцесс постепенно разрастается, захватывая слизистые зоны глотки и языка, что вызывает болезненные ощущения при глотании и жевании. В случае появления у ребенка таких симптомов, как повышение температуры, ухудшение аппетита, болезненное глотание необходимо обязательно проверить, не вызвано ли подобное состояние развивающимся флюсом верхней челюсти.
Возможные осложнения и диагностика
При ненадлежащем лечении заболевания в скором времени развиваются очень серьезные осложнения: остеомиелит (гнойное воспаление костной ткани, провоцирующее ее некроз), флегмона (разлитой гнойный процесс, поражающий близлежащие ткани и требующий немедленного хирургического вмешательства), сепсис (общее инфицирование организма, часто заканчивающееся смертью больного). Каждое из таких состояний требует неотложной медицинской помощи и длительного, кропотливого лечения. Поэтому лучше не доводить ситуацию до появления осложнений и обращаться к стоматологу при первых же признаках воспалительного процесса.
Чтобы установить точный диагноз, врачу потребуется провести дифференциальную диагностику с применением инструментальных диагностических методов (рентгенография, КТ). Данное заболевание по симптоматике сходно с острым периодонтитом, острым воспалением слюнных желез, лимфаденитами, остеомиелитом. Поэтому для назначения адекватного лечения потребуется исключить эти состояния и точно определить причину плохого самочувствия пациента.
Воспаление надкостницы зуба: лечение
Периостит нижней и верхней челюсти лечения требует практически одинакового, несмотря на некоторую разницу в симптоматике и локализации очагов поражения. Причем потребуется комплексная терапия, которая позволит в короткие сроки устранить инфекционно-воспалительный очаг и не допустить появления рецидивов:
- Хирургическое лечение. Вскрытие гнойного мешка с удалением содержимого и тщательной очисткой от остатков гноя – обязательная процедура в данном случае. Вмешательство проводится под местной анестезией. На начальной стадии заболевания (при его серозной форме) есть возможность обойтись без хирургического вмешательства. В этом случае врач проводит эндодонтическое лечение (депульпацию, чистку и лечение корневых каналов, антибактериальную терапию).
- Медикаментозная терапия. Назначение антибактериальных и противовоспалительных препаратов для устранения воспалительных явлений (отечность, гиперемия, повышение температуры, болезненность) и инфекции.
- Физиотерапевтические процедуры. Ионофорез, ультразвуковая или лазерная терапия, электрофорез, парафинотерапия – все эти процедуры обычно направлены на рассасывание уплотнений, образующихся в результате патологического процесса. Как правило, физиотерапия применяется при хронических формах заболевания, однако в ряде случаев она может использоваться в комплексном лечении острых гнойных форм.
Антибиотики при воспалении надкостницы зуба назначаются в процессе лечения обязательно, они необходимы для устранения бактериальной инфекции, которая является одной из причин развития гнойно-воспалительного процесса. Препараты врач подбирает, исходя из степени выраженности заболевания, общего состояния организма пациента и возможного наличия сопутствующих заболеваний. Наряду с антибиотиками при периостите челюсти в качестве лечения назначаются также антигистаминные средства (противоаллергические), которые позволяют снизить медикаментозную нагрузку на иммунную систему, а также препараты кальция.
Успешность лечения во многом зависит от своевременного обращения пациента к врачу и эффективности самой терапии. И если в первом случае все зависит от пациента – его сознательного отношения к собственному здоровью, то во втором успешность лечения полностью определяется квалификацией и опытом стоматолога, к которому пациент обратился. Грамотный специалист с большим клиническим опытом быстро и успешно справится даже с таким сложным заболеванием, тогда как дилетант может еще больше усугубить проблему. Поэтому здесь важен выбор хорошего специалиста – именно такие специалисты работают в клинике «32 Дент». Наши врачи имеют огромный опыт успешного лечения любых гнойно-воспалительных заболеваний ротовой полости, в том числе и периостита.
Чем лечить воспаление надкостницы зуба до визита к врачу?
Самолечение при любых гнойных процессах очень опасно, поэтому рекомендуется при первых же симптомах заболевания обязательно обращаться к стоматологу. Однако до визита к врачу пациент может несколько облегчить свое состояние, приложив к щеке со стороны поражения холод и прополоскав рот раствором антисептика комнатной температуры (содо-солевой раствор хлоргексидин, отвары ромашки или шалфея). А вот чего делать категорически нельзя:
- Прикладывать согревающие компрессы, пить горячие напитки.
- Самостоятельно накладывать какие-либо повязки или пользоваться медикаментозными препаратами без назначения врача.
- Перед визитом к стоматологу лучше не принимать анальгетики.
- Если предстоит хирургическое вмешательство (вскрытие гнойника), нельзя принимать аспирин, поскольку он меняет реологические свойства крови и может стать причиной кровотечения.
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
- Травмы височно-нижнечелюстного сустава
- Опухоли (доброкачественные и злокачественные) головного мозга и области лица
- Аномалии развития черепа
- Травмы черепа – родовая, перелом, основания, повреждение лица или челюсти
- Полиомиелит
- Туберкулез легких
- Отит
- Синусит
- Хронический кариес
- Воспаление после удаления или лечения зубов
- Гипертония
- ВИЧ и СПИД
- Отравление
- Воспаление среднего уха
- Сильное переохлаждение головы
- Изменение гормонального фона у женщин
- Воспаление десны
- Синдром Рамзи Ханта
- Инсульт
- Паралич Белла
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
К главным симптомам невралгии лицевого нерва специалисты относят кратковременную, но острую и интенсивную боль в разных отделах головы. Стреляющие приступы распространяются по всей поверхности лица – губам, глазам, носу, верхней и нижней челюсти, деснам и языку.
Также пациенты сообщают о следующих симптомах:
- Привкус металла в ротовой полости
- Мышечная слабость
- За 2-3 дня до поражения мимики возникает боль за внешним ухом, распространяющиеся на лицо, затылочную часть и глаза
- Асимметрия лица
- Невозможность закрыть глаз с больной стороны
- Опущенный уголок рта
- Сухость во рту
- Неразборчивая речь
- Сходящее косоглазие
- Неконтролируемое слезоотделение
- Нарушение работы вкусовых рецепторов
- Усиленное слюнотечение
- Спазмы лицевых мышц
- Повышенная или пониженная чувствительность лица
- Повышение температуры
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
- Ультразвук
- Лазерное облучение крови
- Электрофорез лекарств
- Микроволновая терапия
- Воздействие электричеством ультравысокой частоты
- Озокеритолечение
- Миоэлектростимуляция
- Дарсонвализация
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
- Маски из глины или парафина
- Иглоукалывание
- Рефлексотерапия
- Уколы для устранения мышечных нарушений
- Лечебные ванные
- Тейпирование – натяжение лица при помощи лейкопластырей
- Иммуносорбация – очистка крови от антигенов и антител
- Биоуправление – тренировка мышц лица
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
- Закрыть глаза
- Поднять брови вверх
- Нахмуриться
- Прищуриться
- Улыбнуться с закрытым ртом
- Улыбнуться с открытым ртом
- Надуть щеки
- Втянуть их обратно
- Посвистеть
- Расширить ноздри
- Свернуть губы трубочкой
- Поднять верхнюю губу и вернуться в исходное положение
- Опустить нижнюю губу и вернуться в исходное положение
- Набрать в рот воды
- Прополоскать ротовую полость
- Закрыть рот
- Водить кончиком языка по деснам
- Двигать языком вправо и влево
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
- Избегать сквозняка и переохлаждения
- Держать голову в тепле в холодное время года
- Следить за давлением
- Своевременное лечение инфекционных и бактериальных заболеваний
- Проходить плановый осмотр у онколога
- Избегать травм черепа и головы
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Воспаление слёзного канала (каналикулит): причины, симптомы, диагностика и лечение
Этиология каналикулита слёзного канала
В зависимости от возбудителя воспаление слёзного канала глаза может иметь бактериальную, грибковую или вирусную этиологию.
| Этиология | Возбудитель | Болезни, провоцирующие развитие |
|---|---|---|
| Бактериальная | Стрептококи |
|
| Стафилококки |
|
|
| Бледная трепонема | Сифилис | |
| Палочка Коха | Туберкулёз | |
| Кишечная палочка |
|
|
| Вирусная | Вирусы герпеса: простые, ветряной оспы, цитомегаловирус |
|
| Аденовирус |
|
|
| Грибы | Candida | Кандидоз |
| Актиномицеты | Актиномикоз | |
| Аспергеллюс | Аспергиллёз |
Проникновение возбудителей в слёзные канальцы происходит через конъюнктивальную оболочку, веки, слёзный мешок или носослёзный канал. Заражение возможно, если:
- больной не соблюдает правила личной гигиены,
- имеются микроповреждения глазных структур;
- в глаз попало чужеродное тело.
Клинические проявления воспаления слёзного канала у взрослых
Исходя из клинической картины, выделяют острый и хронический каналикулит. Благодаря разнообразию медикаментозных средств, позволяющих вылечить первый, второй встречается крайне редко.
| Форма | Клинические проявления |
|---|---|
| Острая |
|
| Хроническая |
|
Диагностика каналикулита
Диагностические исследования предусматривают проведения пальпации канальца, позволяющей выявить его плотность, болезненность, выделение экссудата. Проведение канальцевой пробы для выявления проходимости протока даёт неоднозначные результаты: либо отрицательные, либо положительные.
Точно определить этиологию помогает бактериальный посев. Благодаря ему офтальмолог имеет возможность определить вид патогенных микроорганизмов, спровоцировавших заболевание. Просвечивание глазных тканей источником проходящего света (диафаноскопия) выявляет тёмные области.
Патологию нужно дифференцировать от папилломатоза. Для этого проводят рентгенографию с применением контрастного усиления. Если имеется каналикулит, слёзный каналец расширен неравномерно, а если папилломатоз — наполнен.
Каналикулит: лечение
Стратегию лечения воспаления слёзного канала определяет лечащий врач, руководствуясь инициирующим фактором, данными диагностики и индивидуальными показаниями пациента. Манипуляция, которая даёт хорошие результаты при всех видах заболевания, — удаление скопившихся масс путём надавливания на кожу в проекции слёзного канальца. После его очистки его промывают антисептиками.
Устранение инфекционного агента достигается за счёт медикаментозного лечения, препараты которого подбирают исходя из выявленного возбудителя. Таким образом устраняют этиологический фактор. Снятие воспалительных процессов обеспечивает инстилляции кортикостероидных мазей, которые вводятся непосредственно в полость протока.
Лечение микотического каналикулита — хирургическое. Оно направлено на рассечение протока и извлечение из него некротизированных тканей и гноя с последующим введением антисептических и противогрибковых препаратов. Исключить формирование рубцов позволяет стент.
Для того, чтобы стимулировать восстановительные процессы и нормализовать ток лимфы и крови, рекомендуются тёплые сухие компрессы и массажи. Благодаря им устраняются отёки, стимулируются восстановительные процессы. Прогноз при острой форме заболевания благоприятен. Хронические с трудом поддаются лечению, могут привести к формированию сужений и рубцов.
Не откладывайте своё здоровье — записывайтесь на приём к специалистам клиники «Сфера»: +7 (495) 480-75-08.