Содержание
- Причины появления родинок
- Провоцирующие факторы появления и роста родинок
- Типы родинок
- На теле много родинок: как защититься от их перерождения
- Способы удаления родинок
- Образование папиллом
- Виды образований
- Диагностика папиллом
- Способы удаления папиллом
- Основные отличия родинок от папиллом
- Общие рекомендации
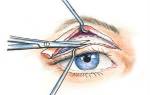
- Почему происходят отеки века?
- Причины, вызывающие воспаление век
- Виды заболеваний кожи вокруг глаз и век
- Лечение заболеваний кожи вокруг век
- Виды меланомы глаза
- Почему развивается
- Как определить
- Как определяют
- Как лечат
Родинка – доброкачественное образование на коже у людей, которое не представляет угрозы для здоровья. Образование родимых пятен начинается еще в утробе матери. Родинки становятся видны после первого года жизни. Они могут быть черного, коричневого и красного оттенка. Родимые пятна образуются из-за скопления большого количества пигмента под клетками кожи. Красные родинки образуются из-за разрастания сосудов. По достижению переходного возраста они начинают активный рост, а также могут менять свой цвет. Образованию новых родимых пятен часто подвергаются беременные женщины, это связано с гормональной перестройкой.
Причины появления родинок
До конца не изучены причины появления новых родинок, но есть общеизвестные факторы. Сформировавшаяся родинка на теле – это результат повышенного мелантропного гормона.
Провоцирующие факторы появления и роста родинок
- подростковый период;
- беременность;
- длительное пребывание на солнце;
- стрессы;
- укусы насекомых и ссадины;
- ультрафиолетовые лучи;
- радиация;
- наследственность.
Типы родинок
- Обычная родинка. Имеет темно-коричневый или почти черный цвет, правильной округлой формы.
- Синяя родинка. Имеет круглую или овальную форму, не более 8 мм. Родимые пятна более 10 мм называют гигантскими.
- Диспластическая родинка. Неправильной формы и неровного окраса, к ним нужно относиться особенно осторожно.
- Лентиго и веснушки. Лентиго имеют больший размер и менее интенсивную окраску. Они появляются под большим воздействием меланина.
- Веснушки – небольшие пигментные пятна на коже. Они бывают преимущественно на лице и руках.
- Ангиома. Слегка выпуклое образование красного оттенка. Такие родинки состоят из кровеносных сосудов и имеют очень маленький риск перерождения в злокачественные.
На теле много родинок: как защититься от их перерождения
Способы удаления родинок
Современная медицина предлагает несколько способов быстрого и безболезненного удаления родинок. 1. Лазерное удаление. 2 Радиохирургический метод. 3. Удаление жидким азотом. 4. Хирургический метод. 5. Метод электрокоагуляции.
Перед удалением родинки проконсультируйтесь с дерматологом и определите ее природу. Если она доброкачественная, то смело можно подобрать подходящий способ удаления. Никогда не пытайтесь избавиться от родинки самостоятельно в домашних условиях.
Образование папиллом
Причины возникновения папиллом
Каждый третий человек является носителем вируса папилломы человека. При хорошем иммунитете он никак себя не проявляет длительное время. Заражением происходит при контакте с человеком, который имеет штамп вируса ВПЧ. Еще один способ передачи – от матери к ребенку. Младенец заражается вирусом, проходя через родовые пути. Он может передаваться через бытовые предметы и места общего пользования. Вирус активируется и начинает проявлять себя только при сниженном иммунитете.
Виды образований
- Плоские.
- Остроконечные.
- Нитевидные.
- Бородавки.
- Простые.
Плоские папилломы
Их поверхность имеет узелковую структуру, а располагаются они на небольшом возвышении над кожей. Места появления: лицо, область глаз, спина и руки. Основной признак таких папиллом – постоянный зуд. Без должного лечения новообразования не проходят.
Остроконечные папилломы
- в мочевом пузыре;
- внутри и снаружи заднего прохода;
- на внутренних и внешних половых органах.
Такие кондиломы представляют большую опасность и являются предраковыми состояниями. Они подлежат удалению с последующей биопсией.
Нитевидные папилломы
Бородавки
Простые папилломы
Вырастают из небольшого бугорка, при неправильном лечении достигают больших размеров. Место локализации: лицо, шея, руки и спина.
Диагностика папиллом
Только квалифицированный специалист сможет подобрать правильное лечение. При образованиях в промежности необходимо посетить уролога или гинеколога, отоларинголога, если папилломы в слизистых рта и носа. В остальных случаях нужно обратиться к дерматологу. Врач проведет визуальный осмотр и назначит дополнительные анализы.
Способы удаления папиллом
Радиоволновая коагуляция
- Беременность.
- Сахарный диабет.
- Онкологическое заболевание.
- Острые воспалительные процессы.
Такой метод отлично подойдет для избавления от новообразований, если нет прямых противопоказаний к проведению этой процедуры.
Лазерная коагуляция
- Беременность.
- Сахарный диабет.
- Острые воспалительные заболевания.
- Нарушения эндокринной системы.
Электрокоагуляция
Такой метод может применяться только для мелких папиллом. Используется прижигание. Разогретый электрод соприкасается с участками кожи и оставляет на них вместо папилломы точечный ожог. Процедура выполняется под местной анестезией. Реабилитационный процесс проходит в течение недели. За это время завершаются процессы заживления, отпадает корочка. Нужно беречь этот участок кожи от воды и света, а также обрабатывать специальными растворами.
Криодеструкция
Химическое разрушение
Оно происходит под воздействием щелочных препаратов, с помощью которых прижигаются новообразования. Процедура весьма болезненна и требует большой точности. Может приводить к формированию незаживающих рубцов. Устаревший метод, который практически не используется.
Основные отличия родинок от папиллом
Они имеют массу отличий, но могут быть сходства. Родинки и папилломы имеют доброкачественную природу, но определенные типы могут переходить в злокачественные образования. Важно особенно тщательно следить за изменениями и при первых подозрениях обращаться к специалисту.
Общие рекомендации
Важно избегать прямых солнечных лучей и пользоваться солнцезащитным кремом в летнее время. На лицо и руки солнцезащитный крем стоит наносить в любое время года. При повреждении образования стоит обработать поверхность антисептическим раствором и обратиться к врачу. В случае подозрительных новообразований образцы отправляют на гистологию. Убедившись, что новообразование не несет злокачественной природы, можно приступить к процедуре удаления.
Безопасный загар и пребывание на солнце
Летом под действием солнечных лучей количество меланина увеличивается, что приводит к возникновению загара. Однако долгое пребывание на открытом солнце без одежды и крема, защищающего кожу, является опасным. Доказано, что ультрафиолет повреждает ДНК, а это чревато серьёзными заболеваниями кожи для многих людей.
-
Консультация офтальмолога – бесплатно!
Скидки для друзей из социальных сетей! Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский 1
Заболевания кожи вокруг глаз и век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
В глубине века расположены мейбомиевы железы, вырабатывающие жидкий секрет для поддержания увлажненности наших глаз и улучшения соприкосновения век и глазной поверхности.
Слизистую оболочку глаза выстилает конъюнктива со слезными железами, способствующая дополнительному увлажнению глазного яблока и защите от инфекций.
Воспаление каждого из органов, составляющих веко, вызывает развитие ряда характерных заболеваний.
Почему происходят отеки века?
Способность кожи к растяжению, рыхлая структура и большое количество кровеносных сосудов приводят к тому, что в области глаз быстро накапливается жидкость.
Существуют различные причины появления отека век, но по симптомам можно понять, что спровоцировало задержку жидкости в организме.
Если отек века двухсторонний, сочетается с другими отеками тела, а кожа на веках бледная и холодная на ощупь, это указывает на почечную или сердечную недостаточность, а также выраженную анемию.
Отек века возникает также при травмах головы, ангионевротическом отеке.
Многие воспалительные заболевания глаз, например, нижеследующие, также сопровождаются отеком век:
- ячмень, абсцесс, блефарит, контактный дерматит и другие воспаления век;
- болезни околоносовых пазух;
- острый гнойный, псевдо – и мембранозный конъюнктивиты;
- флегмона, острый дакриоцистит и другие заболевания слезного мешка;
- эднофтальмит, иридоциклит и другая патология глазного яблока.
Отеку век (чаще всего одностороннему) присущи покраснение кожи, болезненность при пальпации и местное повышение температуры.
Причины, вызывающие воспаление век
Воспаление век может быть вызвано следущими причинами:
- патологическая деятельность клещей, обитающих в коже (нередкое явление при ослаблении иммунитета);
- аллергические реакции на некоторые виды лекарств, пыльцу растений, продукты питания;
- вирусные и микробные инфекции в организме;
- химические, термические и механические травмы глаз;
- нарушение работы сердечно-сосудистой и нервной систем;
- эндокринные и гормональные сбои.
1
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
Виды заболеваний кожи вокруг глаз и век
Среди огромного количества заболеваний, вызванных воспалением век, можно выделить несколько наиболее распространенных групп:
- бактериальные поражения кожи век (абсцесс века, флегмона);
- воспалительные заболевания желез и краев век (блефарит, ячмень, халязион, мейбомиит, демодекоз);
- нарушения формы и положения век (заворот век, выворот, птоз, лагофтальм);
- аллергические заболевания (экзема, дерматит, ангионевротический отек);
- аномалии развития век и опухоли (колобома, папиллома, липома, невус).
Бактериальные поражения кожи век
Абсцесс века
Абсцесс – воспаление и покраснение века с образованием полости, заполненной гноем. Часто абсцесс появляется после инфицированного ранения века.
Причины появления абсцесса века:
- язвенные блефариты;
- фурункулы;
- ячмень;
- гнойные процессы в придаточных носовых пазухах и орбите глаза.
Иногда абсцесс вскрывается самостоятельно, и воспаление стихает. Но в большинстве случаев в месте воспаления появляется незаживающий свищ.
Лечение абсцесса – санация век и вскрытие гнойного образования на веках с обязательным применением антибиотиков и сульфаниламидов.
Флегмона
Флегмона – обширное воспаление тканей века, возникающее на фоне недолеченного ячменя. Характеризуется повышением температуры, головной болью, появлением сильного отека века и покраснением кожи.
Лечится антибактериальными средствами, антигистаминными препаратами.
Воспалительные заболевания желез и краев век
Блефарит
Блефарит – воспаление век, при котором на коже появляется покраснение, жжение, зуд и боль.
Различают следующие виды блефарита: аллергический, мейбомиевый, демодекозный, инфекционный, чешуйчатый. Более подробно о блефарите рассказывается здесь.
Ячмень
Ячмень – острое, инфекционное воспаление век, возникшее в результате попадания возбудителей в фолликул ресничного волоска или сальную железу века. Визуально ячмень похож на небольшой узелок на веке.
О том, как правильно лечить ячмень, вы можете прочитать на этой странице.
Мейбомиит и халязион
Мейбомиит и халязион – заболевания, связанные с появлением патологического процесса в мейбомиевых железах.
Мейбомиит появляется при засорении протока сальной железы века. Характеризуется острым течением болезни.
Халязион – хроническая форма мейбомиита. Если халязион долго не лечить, он превращается в кисту века. Иногда в диагностических целях необходимо сделать пункцию кисты века, чтобы выявить характер новообразования.
Лечение и удаление кисты на веке происходит с помощью классических методик или применяется лазерное воздействие.
Более подробно о симптомах и лечении этой патологии смотрите здесь.
Демодекоз
Заболевание век, вызванное клещом Demodex. Характеризуется появлением желтой слизи в глазах, склеиванием и обламыванием ресниц, зудом и жжением глаз.
Для очищения глаза от очагов инфекции применяются очистка (санация) и промывание слезных путей. О лечении демодекоза читайте на этой странице.
1
Заболевания кожи вокруг глаз и век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
Нарушения формы и положения век
Заворот века
При завороте века его основной край вывернут на глазное яблоко. Из-за этого ресницы задевают поверхность роговицы и конъюнктивы, глаза становятся красными, раздраженными, из них постоянно текут слезы.
Причины патологии:
- судорожные или спастические сокращения каких-то частей круговой мышцы глаза;
- рубцовые стягивания конъюнктивы и хряща века, возникающие при некоторых хронических заболеваниях глаз (например, при трахоме).
Наиболее эффективный метод лечения – оперативный. Пластика при завороте века также возможна.
Выворот века
Эктропион – выворот края глазного века наружу. При данном воспалении века конъюнктива выворачивается на определенном участке или на протяжении всего века, что приводит к ее высыханию.
То, что глаз постоянно открыт, даже ночью, способствует помутнению роговицы, появлению кератита и других заболеваний.
Причины выворота века:
- возрастные изменения глаза с отвисанием нижнего века;
- паралич круговой мышцы глаза;
- стягивание кожи век вследствие травм, ожогов (рубцовый выворот), системных заболеваний организма.
Сначала необходимо устранить основные причины, вызвавшие это заболевание. Затем могут применяться хирургические манипуляции.
Птоз
Птоз – аномально низкое расположение верхних век по отношению к глазным яблокам. Это приводит к дефекту зрения и быстрой утомляемости глаз. Птоз бывает врожденным и приобретенным.
Причины птоза:
- повреждение глазодвигательного нерва;
- поражение мышцы, приподнимающей верхнее веко;
- инсульты, энцефалиты и другие неврологические заболевания.
Лечение заболевания в основном хирургическое.
Лагофтальм
Лагофтальм – неполное смыкание глазной щели, что приводит к повреждению и высыханию роговицы и конъюнктивы.
Причины заболевания:
- травмы век,
- нефриты,
- от рождения короткие веки.
Помимо лечения основного заболевания назначаются препараты искусственной слезы и обеззараживающие капли. При тяжелых формах заболевания применяется хирургическое вмешательство с частичным ушиванием глазной щели.
Аллергические воспаления век
Аллергические заболевания век сопровождаются выраженным зудом, отеком и воспалением век.
При экземе кожа век покрыта папулами, везикулами и пустулами. Характерные высыпания появляются не только на коже век, но и на теле. Патология развивается после перенесенного дерматита век или контакта с аллергенами. В конце заболевания на коже век возникают корочки и серозный экссудат.
Характерные признаки крапивницы – отек век, зуд и жжение кожи век. Впоследствии на ней появляются волдыри.
При контактном дерматите через 6 часов после контакта с аллергеном развиваются отек и воспаление век с зудящими папулами и везикулами. Обычно поражаются сразу оба глаза.
Лечение аллергических воспалений век медикаментозное.
1
Заболевания кожи вокруг глаз и век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
Аномалии развития век и опухоли
Колобома
Колобома глаза – одно из самых неприятных заболеваний, которое выражается в отсутствии некоторых глазных оболочек. Чаще всего встречается колобома века. Патология появляется на верхних веках, но иногда поражает и нижние веки тоже.
Колобома обычно бывает треугольной формы, где основание треугольника – ресничный край век. Так как дефект затрагивает все слои органа зрения, то в области колобомы отсутствуют ресницы и железы.
В большинстве случаев это врожденное заболевание, однако также может появиться в результате травм и других болезней. Другой вид врожденной колобомы – колобома радужки — является одной из главных причин потери зрения в детском возрасте.
Колобома представляет собой серьезную опасность для глаза, так как ведет к дистрофии роговой оболочки, кератиту и другим вторичным заболеваниям органов зрения, а также к слепоте!
Самый эффективный метод лечения колобомы – оперативное вмешательство. Операция при колобоме включает в себя иссечение поврежденных тканей и перемещение кожно-мышечного лоскута на место дефекта. С помощью пластики формируется правильный край век, что препятствует появлению птоза, заворота век, и других осложнений.
Доброкачественные образования века
Папиллома век
Папиллома появляется на нижнем веке обычно у людей старше 60 лет.
Растет медленно, выглядит как сосочки серо-желтого цвета, имеет шаровидную или цилиндрическую форму. В 1 случае из 100 папиллома может перейти в рак. Лечение папилломы век – хирургическое.
Сенильная бородавка
Сенильная бородавка – плоское и ровное образование коричневого, желтого или серого цвета. Вырастает у пожилых людей по нижнему ресничному краю век. Лечение: криодеструкция или лазерное удаление.
Кожный рог
Кожный рог представляет собой выступающее над веком образование грязно-серого цвета. Для лечения применяют электро- и лазерэксцизию.
Невусы
Невус (или родинка) – доброкачественное образование на коже, от светло-коричневого до черного цвета. Невусы на веке могут передаваться по наследству, появляться из-за долгого пребывания на солнце, сбоев в гормональной системе, после приема некоторых лекарственных препаратов. Висячие родинки могут появляться в пожилом возрасте. Если образование не беспокоит, лечить его не нужно.
В случае появления неприятных симптомов: зуд, боль, разрастание, ухудшение зрения, необходимо обратиться к врачу-офтальмологу для исследования природы родинки и получения необходимого лечения.
Атерома
Атерома века (эпидермальная киста) представляет собой безболезненное, плотное образование, появившееся на веке из-за закупорки протоков сальной железы.
С течением времени атерома начинает увеличиваться в размерах и может ухудшить зрение. В этом случае проводятся хирургические манипуляции. После удаления атеромы века осложнений обычно не бывает.
Лечение заболеваний кожи вокруг век
При появлении подозрительного воспаления в области век, его покраснении, болезненности необходимо обратиться к офтальмологу. После обследования врач поставит точный диагноз и объяснит, что делать при отеке века и других симптомах, назначит адекватное лечение, порекомендует меры профилактики. Это может быть массаж век с промыванием слезных путей, вскрытие образований на веке, применение мазей и лекарственных препаратов.
Врачи-офтальмологи клиники «МедикСити» быстро найдут причину заболевания ваших глаз.
Мы применяем высокоточную диагностическую аппаратуру и новейшие методики лечения различных офтальмологических заболеваний!
Приходите к нам, мы позаботимся о вашем зрении!
Виды меланомы глаза
Есть несколько видов такого образования. Его подразделяют на:
- Меланома кожи века. Это редкий и агрессивный вариант. Поначалу он кажется грибковым образованием на коже, имеет более яркий окрас в сравнении с окружающими тканями.
- Меланома конъюнктивы. Поначалу представляет собой бугорок с четкими контурами, но растет и представляет собой образование, захватывающее склеру, роговицу, ткани орбиты глаза. Может быть как единичным, так и множественным.
- Меланома сосудистой оболочки. Небольшой очаг коричневого или темно-серого цвета с бугристой поверхностью, губчатое образование по структуре.
- Меланома радужки. Узелок по виду, который расположен либо на поверхности, либо в глубине, чаще снизу; по прогнозу наиболее благоприятный, так как редко метастазирует.
Почему развивается
Вопрос причин, по которым у человека может образоваться меланома глаз, остается открытым. На сегодняшний день ученые выдвигают разные теории такого состояния, и определили ряд факторов, которые можно с ним связать. Так, больше всего подвержены риску развития меланомы глаза те, у кого:
- оттенок глаз голубой и зеленый;
- светлая кожа и волосы;
- отмечается наследственная предрасположенность.
Кроме того, к факторам, увеличивающим риски, относят аналогичные опухоли со стороны кожи, имеющиеся на глазу невусы, нарушения пигментации глаз. А вот роль ультрафиолета на появление ракового образования такого типа еще не доказана, но и игнорировать данный фактор не стоит, так как он может приносить и другие не менее неприятные осложнения.
Как определить
Проблема с онкологическими заболеваниями обычно заключается в том, что лучше всего они лечатся на тех стадиях, когда еще незаметны. Первыми симптомами меланомы глаза можно назвать появление пигментированного образования в глазу. Кроме того, некоторые люди с таким диагнозом отмечают, что у них были мушки, вспышки, пятна.
Зрение постепенно ухудшается, многие жалуются на потерю периферического зрения. По мере своего роста меланома увеличивается в размерах и начинает прорастать в близлежащие органы и ткани, также ее целью становятся и лимфоузлы. Кроме того, она может давать метастазы в разные органы — почки, легкие, печень и другие.
Иногда меланому можно распознать по наличию четко выраженной ножки от пигментного образования. Поверхность опухоли может быть покрыта трещинами.
Статья по теме Смотри глубже. Как распознать по глазам болезни сердца и сосудов
Как определяют
Естественно, постановка диагноза начинается с осмотра у специалиста и сбора им анамнеза. Он же назначает дополнительные обследования. Есть как узко специализированные, именно офтальмологические, так и дополнительные, например рентген, КТ или МРТ разных органов с целью выявления раннего метастазирования.
Гистологию образования обычно проводят уже после основного вмешательства, то есть операции.
Как лечат
Как и в любом другом случае, тактику терапии определяют индивидуально на основании данных обследований и индивидуальной оценки самочувствия пациента. Чаще всего дело заканчивается операцией, при этом могут быть показаны варианты радиотерапии как до, так и после вмешательства. Если опухолью поражены окружающие ткани, площадь оперативного вмешательства может быть увеличена. Также операция может проводиться на фоне пред- и послеоперационной лучевой терапии. На ранних этапах используют лечение с возможностью сохранения органа, а вот на третьей такое уже вряд ли возможно. На четвертой стадии и вовсе противопоказано.
Если обращаться к прогнозам, которые, естественно, всех интересуют, то они не самые оптимистичые. Так, например, при наступлении раннего метастазирования быстро наступает летальный исход. Меланома конъюнктивы тоже из числа непростых — это связано с тем, что она способна производить лимфогенные и гематогенные метастазы.
Если поражена область ресничного тела и сосудистой оболочки, то есть риски появления метастазов в первые 3-5 лет после лечения. После органосохраняющих операций, выполненых на ранних стадиях, риски осложнений проявляются почти у трети пациентов с данным диагнозом. В их числе называют:
- продолжение роста онкообразования;
- катаракту;
- глаукому;
- кератит и др.
Следует регулярно проходить осмотры у специалиста, чтобы вовремя обнаружить дефект. Особенно это важно тем, кто находится в группе риска.
Следующий материал
Линейные эпидермальные невусы — это врожденные поражения, как правило, линейной или односторонней системы, связанные с умеренным разрастанием эпидермиса. Это легкие поражения, тем не менее, они могут привести к серьезным косметическим проблемам, которые часто трудно устранить.
Выделяют несколько типов клинических формневусов:
- мягкий бородавчатый невус;
- твердый бородавчатый невус;
- воспалительный линейный бородавчатый эпидермальный невус;
- роговой невус.
Линейный эпидермальный невус был впервые описан Баеренспрунгом в 1863 году как naevus unius lateralis. Это врожденные изменения, чаще всего присутствующие при рождении, но иногда они могут появиться только в детстве.
На первой стадии заболевания они имеют вид ограниченных участков чрезмерной пигментации, не выступающих над поверхностью кожи, гладких пятен или папул, совпадающих по цвету с кожей. Позже при заболевании они принимают сосочковую форму. Изменение цвета связано с легким гиперкератозом.
Эпидермальные родинки можно найти на любом участке кожи, включая анус и урогенитальные области. Часто они располагаются на лице и шее, волосистой части головы, туловище или конечностях. Наиболее распространены изменения с линейным и односторонним расположением, по линии Блашко, не выходящие за среднюю линию тела.
Они могут быть:
- одиночными, клинически напоминающими себорейный кератоз;
- множественными бородавками, иногда генерализованными, поражающими большие участки кожи и сохраняющимися на протяжении всей жизни.
Иногда они имеют линейную, вихревую, полосатую систему, часто генерализованные, охватывающие большие участки тела.
Родинки появляются в раннем детстве, растут вместе с пациентом и не регрессируют. Иногда они могут обостряться и исчезать, особенно в случае воспалительного линейного папиллярного эпидермального невуса, который может сопровождаться болью, жжением и эрозиями, но никогда полностью не проходит.
Случаи развития злокачественного новообразования в эпидермальном невусе редки, но не исключены. Описаны единичные случаи развития в месте поражения:
- кератоакантомы;
- базальноклеточного рака;
- плоскоклеточного рака.
Такие родинки могут быть связаны с другими дефектами развития центральной нервной системы, скелетной системы, зрения, а также с некоторыми нарушениями развития, например, синдромом Протея, синдромом МакКьюна-Олбрайта, синдромом Клиппеля-Тренауне.
Считается, что эпидермальные родинки вызваны наличием соматических мутаций, приводящих к генетическому мозаицизму, заключающемуся в наличии двух или более гетерогенных клеток, развивающихся в пределах одной зиготы.
В гистопатологических исследованиях наблюдается значительное разнообразие. Наиболее частые проявления:
- гиперкератоз;
- акантоз;
- папилломатоз.
Некоторые родинки могут проявлять акантолиз и дискератоз, напоминающие болезнь Дарье.
Иногда можно встретить картину эпидермолиза с гиперкератозом, напоминающую врожденную буллезную эритродермию ихтиоза. В этих случаях обнаруживаются мутации в генах кератина 1 или 10.
Диагностика невуса
” data-medium-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?fit=450%2C300&ssl=1″ data-large-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?fit=825%2C550&ssl=1″ loading=”lazy” class=”size-full wp-image-20378″ src=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?resize=900%2C600&ssl=1″ alt=”Диагностика невуса” srcset=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/07/Диагностика-невуса.jpg?resize=768%2C512&ssl=1 768w” sizes=”(max-width: 900px) 100vw, 900px” data-recalc-dims=”1″ />
Существует несколько клинических типов эпидермальных невусов. Эта классификация не окончательна, так как эпидермальные родинки могут быть твердыми, линейными и воспаленными одновременно.
Мягкий папиллярный невус эпидермиса. Это чаще всего небольшое образование телесного или серого цвета с мягкой бархатистой поверхностью. Отдельные папулы, образующие скопления, похожи на старческие бородавки.
Твердый папиллярный невус. Односторонний, сегментированный, чаще всего располагается на туловище и конечностях. Это высокие или плоские, возвышенные изменения цвета нормальной кожи, светло- или темно-коричневые, с сосочковой поверхностью.
Воспалительный линейный веррукозный эпидермальный невус. Это особая форма эпидермального невуса с воспалением и сильным зудом. ILVEN может ухудшиться и исчезнуть, особенно в форме псориазоподобного псориаза.
По выводам уч. Альтмана и Мехрегана, диагностические критерии таких родинок включают ряд особенностей:
- отмечается раннее начало — в 75% случаев до 5 лет,
- чаще встречаются у женского пола (в 4 раза чаще);
- частая локализация на левой нижней конечности и ягодицах;
- обычно присутствует зуд;
- гистопатологическое изображение, напоминающее псориаз — характерный рисунок паракератотических участков с видимой псориазоподобной гиперплазией эпидермиса, легким губчатым отеком и экзоцитозом лимфоцитов;
- у таких невусов нет склонности к самопроизвольному регрессу и сопротивлению лечению.
Поражения представляют собой линейные зудящие эритематозные образования с отслаиванием поверхности, они могут напоминать очаги псориаза с линейным рисунком. Их отличает от псориаза отсутствие микроциркуляции Манро и отсутствие экспрессии инволюкрина в эпидермисе в ILVEN. Связь с псориазом подтверждается участием в патогенезе цитокинов IL-6, IL-1, TNF-alpha, ICAM-1.
Роговой невус (nevus corniculatus). Это самая редкая форма эпидермального невуса. Клиническая картина показывает очень интенсивный кератоз с образованием толстых сосочковых разрастаний и нитчатых образований. Гистопатологическое исследование показывает очаги акантолиза с углублениями в эпидермисе, заполненными плотным кератином.
Детский эпидермальный невус. Эта разновидность характеризуется врожденной гемидисплазией, односторонним ихтиозом и дефектами конечностей. Все эти нарушения могут иметь место, но это может быть только кожная форма. Поражения расположены односторонне, не выходят за среднюю линию тела с наиболее частым поражением сгибательных складок. Они имеют характер эритематозных очагов, покрытых желтыми гиперкератотическими чешуйками, а иногда и роговыми пробками. Этот тип родинки встречается только у женщин, потому что ген, ответственный за заболевание, расположен на Х-хромосоме.
Синдром эпидермального невуса, который представляет собой комбинацию эпидермального невуса с другими дефектами развития, был клинически выявлен.
Выделено 4 клинических варианта синдрома (классификация по Михаловскому):
- четырехсимптомная форма — поражения кожи, костей, нервов и глаз.
- трехсимптомная форма — кожные, костные и нервные изменения.
- двусимптоматическая форма — кожно-костные изменения.
- моносимптоматическая форма — наличие линейного папиллярного эпидермального невуса.
Чтобы поставить точный диагноз, дерматолог должен провести ряд анализов, так как симптомы линейных родинок схожи с проявлениями других кожных заболеваний.
Под вопросом находятся:
- бородавчатый нейродермит — отличается ликозом, зудом;
- плоский сосочковый лишай — отличается зудом и его возникновением в более позднем возрасте, определяется наличием типичных поражений красного плоского лишая в других местах и гистологическим исследованием;
- полосатый лишай — отличается воспалительными папулезными высыпаниями и спонтанным разрешением в течение нескольких месяцев.
Эпидермальные родинки сохраняются на протяжении всей жизни, не имеют тенденции к самопроизвольному исчезновению и являются прежде всего косметической проблемой, особенно на коже лица и шеи. Это доброкачественные образования, хотя риски развития рака есть. В литературе описан случай плоскоклеточного рака внутри невуса. Лечение эпидермальных родинок необходимо по косметическим причинам.
В лечении используется множество различных методов, различающихся по эффективности и доступности. При лечении эпидермальных невусов используется:
- хирургическое удаление очага поражения;
- электрокоагуляция;
- криоптерапия;
- дермабразия;
- CO 2 -лазер;
- лазер на красителе;
- третиноин;
- 5-фторурацил;
- ацитретин;
- кальципотриол;
- дитранол;
- подофиллин;
- кератолитические препараты.
Консервативными методами не удается добиться полного выздоровления, при этом после хирургического удаления очага поражения остаются рубцы. Механизм действия отдельных методов не всегда до конца изучен. Например, кальципотриол может влиять на продукцию и функцию цитокинов и нормализовать дифференцировку эпидермальных клеток, 5-фторурацил оказывает антипролиферативное действие.
Некоторые из методов лечения, которые использовались в прошлом, сейчас имеют только историческое значение.
По мнению многих ученых, наиболее эффективный метод лечения линейных поражений на небольшом участке — удаление невуса хирургическим иссечением, однако при полном удалении обширных очагов необходимо прикрыть дефект свободным кожным трансплантатом, что часто связано с образованием неэстетичного рубца.
Воздействие лазера на родинки
” data-medium-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?fit=406%2C300&ssl=1″ data-large-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?fit=744%2C550&ssl=1″ loading=”lazy” class=”size-full wp-image-18635″ src=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?resize=900%2C665&ssl=1″ alt=”Воздействие лазера на родинки” srcset=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?resize=406%2C300&ssl=1 406w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?resize=744%2C550&ssl=1 744w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/09/Воздействие-лазера-на-родинки.jpg?resize=768%2C567&ssl=1 768w” sizes=”(max-width: 900px) 100vw, 900px” data-recalc-dims=”1″ />
Многообещающие результаты дает использование лазеров. Для лечения родинок использовались различные типы лазеров, в том числе: CO 2 -лазеры, лазер на красителях. Ландтальтер и др. Дерматологи успешно использовали аргоновый лазер у пациентов с локализованным папиллярным эпидермальным невусом. Также очень хорошие результаты достигаются при использовании аргонового лазера у большинства пациентов с поверхностным невусом, в то время как удовлетворительные результаты не были получены у пациентов с папиллярным невусом.
Другой метод лазерного лечения бородавок — удаление эпидермального невуса импульсным лазером Er: YAG, работающим на длине волны 2940 нм и обладающим свойствами высокого поглощения воды, содержащейся в ткани, а также удаление лазером CO 2 .
Энергия импульса направлена на абляцию, а зона термического повреждения мала, что сводит к минимуму возможность рубцевания и гарантирует относительно быстрый процесс заживления. Этот тип лазера может удалить поверхностные изменения с очень хорошим косметическим эффектом.
В случае больших папиллярных родинок эпидермиса лучший метод — лечение CO2-лазером.
Уч. Мишель и др. использовали CO 2 -лазер при лечении папиллярных эпидермальных родинок, получив хорошие косметические результаты при соблюдении соответствующих технических условий. Мелкие поражения полностью исчезли, остался только обесцвеченный шрам. Рецидивы наблюдались при слишком щадящих процедурах.
На основании этих результатов ученые утверждают, что лечение лазером CO 2 более эффективно, чем другие лазеры, но в то же время имеет более высокий риск образования рубцов. Лазерное лечение — относительно новый, но очень перспективный метод лечения папиллярных невусов эпидермиса.
- Дю Вивье А.: Атлас клинической дерматологии, 2002.
- Гур Э., Цукер Р.: Сложные невусы лица: хирургический алгоритм, 2000.
- Розен Т.: Кератоакантомы, возникающие внутри линейного эпидермального невуса. J. Dermatol. 1982.
- Михаловский Р.: Дерматологическая синдроматология, 1984.
- Гольдберг HS: Базально-клеточные эпителиомы, развивающиеся в локализованном эпидермальном невусе. 1980.
- Итикава Т. и др.: Плоскоклеточный рак, возникающий в бородавчатом эпидермальном невусе, Дерматология, 1996.
- Молин Л., Сархаммар Г.: Перивульварный воспалительный линейный бородавчатый эпидермальный невус, обработанный лазером CO2, 1999.
- Мишель Дж. Л. и др.: Дермабразия с помощью CO 2 -лазера в лечении линейных папиллярных эпидермальных невусов, Dermatologica, 2001.
- Павлачик М. и др.: Синдром эпидермального невуса — двухсимптоматическая форма, 1996.
- Звулунов А. и др.: Кальципотриол для местного применения для лечения воспалительных линейных веррукозных эпидермальных невусов: 1997.
- Pearson IC, Parland CC: Лечение эпидермальных невусов импульсным эрбиевым лазером, 2005.
- Бойс С., Алстер TS: СО 2 лазерная обработка эпидермальных невусов долгосрочный успех. 2002.





 Консультация офтальмолога – бесплатно!
Консультация офтальмолога – бесплатно!  Скидки для друзей из социальных сетей! Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
Скидки для друзей из социальных сетей! Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский