Содержание
- История создания зрительного протеза
- Первые ретинальные импланты
- Тренды ретинальных имплантов: основные фундаментальные технологии
- Российский опыт ретинального протезирования
- Кортикальные системы имплантации
- Патология
- Лечение
- 14. Основы физиологии коры больших полушарий. Представление о кортикализации функций. Цитоархитектоника коры больших полушарий
Анализаторы
Одним из важнейших свойств всего живого является раздражимость – способность воспринимать информацию о внутренней и внешней среде с помощью рецепторов. В ходе этого ощущение, свет, звук преобразуются рецепторами в нервные импульсы, которые анализируются центральным отделом нервной системы.
И.П. Павлов при изучении восприятия корой головного мозга различных раздражений ввел понятие анализатор. Под этим термином скрыта вся совокупность нервных структур, начинающаяся рецепторами и оканчивающаяся корой больших полушарий.
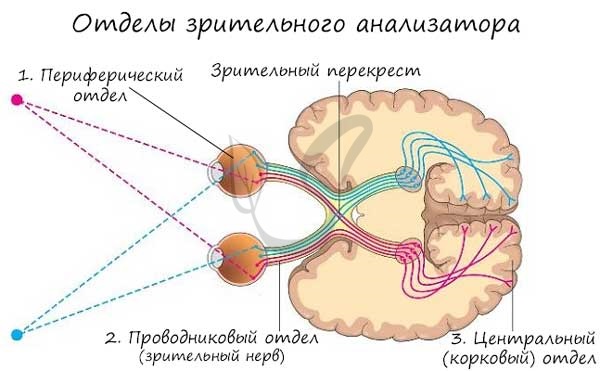
В любом анализаторе выделяют следующие отделы:
- Периферический – рецепторный аппарат органов чувств, который преобразует действие раздражителя в нервные импульсы
- Проводниковый – чувствительные нервные волокна, по которым движутся нервные импульсы
- Центральный (корковый) – участок (доля) коры больших полушарий, который анализирует поступающие нервные импульсы
Зрительный анализатор
С помощью зрения человек получает большую часть информации об окружающей среде. Поскольку эта статья посвящена зрительному анализатору, рассмотрим его строение и отделы. Наибольшее внимание обратим на периферическую часть – орган зрения, состоящий из глазного яблока и вспомогательных органов глаза.
Глазное яблоко лежит в костном вместилище – глазнице. Глазное яблоко имеет три оболочки, которые мы детально изучим:
- Наружная, называемая также – фиброзная оболочка
- Средняя – сосудистая оболочка
- Внутренняя оболочка – сетчатка
Большую часть полости глаза занимает стекловидное тело – прозрачное округлое образование, которое придает глазу шарообразную форму. Также внутри находится хрусталик – прозрачная двояковыпуклая линза, расположенная позади зрачка. Вы уже знаете, что изменения кривизны хрусталика обеспечивают аккомодацию – настройку глаза на наилучшее видение объекта.
Но благодаря каким именно механизмам происходит изменение его кривизны? Это возможно за счет сокращения ресничной мышцы. Попробуйте поднести к носу свой палец, постоянно смотря на него. Вы почувствуете в глазах напряжение – это связно с сокращением ресничной мышцы, благодаря чему хрусталик становится более выпуклым, чтобы мы могли рассмотреть близкорасположенный предмет.
Представьте другую картину. В кабинете врач говорит пациенту: “Расслабьтесь, посмотрите вдаль”. При взгляде вдаль ресничная мышца расслабляется, хрусталик становится уплощенным. Я очень надеюсь, что приведенные мной примеры помогут вам мнемонически запомнить состояния ресничной мышцы при рассматривании объектов вблизи и вдали.
По мере прохождения света через прозрачные среды глаза: роговицу, жидкость передней камеры глаза, хрусталик, стекловидное тело – свет преломляется и оказывается на сетчатке. Запомните, что изображение на сетчатке:
- Действительное – соответствует тому, что на самом деле видим
- Обратное – перевернуто вверх ногами
- Уменьшенное – размеры отраженной “картинки” пропорционально уменьшены
Проводниковый и корковый отделы зрительного анализатора
Мы с вами изучили периферический отдел зрительного анализатора. Теперь вы знаете, что палочки и колбочки, возбужденные световым воздействием, генерируют нервные импульсы. Отростки нервных клеток собираются в пучки, которые образуют зрительный нерв, выходящий из глазницы и направляющийся к корковому представительству зрительного анализатора.
Нервные импульсы по зрительному нерву (проводниковый отдел) достигают центрального отдела – затылочных долей коры больших полушарий. Именно здесь происходит обработка и анализ информации, полученной в виде нервных импульсов.
При падении на затылок в глазах может появиться белая вспышка – “искры из глаз”. Это связано с тем, что при падении механически (вследствие удара) возбуждаются нейроны затылочной доли, зрительного анализатора, что и приводит к подобному явлению.
Заболевания
Конъюнктива – слизистая оболочка глаза, расположенная над роговицей, покрывающая глаз снаружи и выстилающая внутреннюю поверхность век. Главная функция конъюнктивы – выработка слезной жидкости, увлажняющей и смачивающей поверхность глаза.
В результате аллергических реакций или инфекций нередко происходит воспаление слизистой оболочки глаза – конъюнктивит, который сопровождается гиперемией (повышенным кровенаполнением) сосудов глаза – “красными глазами”, а также светобоязнью, слезотечением и отеком век.
Нашего пристального внимания требуют такие состояния как близорукость и дальнозоркость, которые могут быть врожденными, и, в таком случае, связанными с изменением формы глазного яблока, либо приобретенными и связанными с нарушением аккомодации. В норме лучи собираются на сетчатке, но при этих заболеваниях все складывается иначе.
При близорукости (миопии) фокус лучей от отраженного предмета возникает впереди сетчатки. При врожденной близорукости глазное яблоко имеет удлиненную форму, из-за которой лучи не могут достичь сетчатки. Приобретенная близорукость развивается из-за чрезмерной преломляющей силы глаза, которая может возникать вследствие увеличения тонуса ресничной мышцы.
Близорукие люди плохо видят предметы, расположенные вдали. Для коррекции миопии им требуются очки с двояковогнутыми линзами.
При дальнозоркости (гиперметропии) фокус лучей, отраженных от предмета, собирается позади сетчатки. При врожденной дальнозоркости глазное яблоко укороченное. Приобретенная форма характеризуется уплощением хрусталика и нередко сопутствует пожилому возрасту.
Дальнозоркие люди плохо видят близкорасположенные предметы. Им необходимы очки с двояковыпуклыми линзами для коррекции зрения.
Гигиена зрения
Для того, чтобы сохранить хорошее зрение на долгие годы, или же не допустить дальнейшего ухудшения зрения, следует придерживаться следующих правил гигиены зрения:
- Читать, держа текст на расстоянии 30-35 см от глаз
- При письме источник света (лампа) для правшей должен находиться с левой стороны, и, наоборот, для левшей – с правой стороны
- Следует избегать чтения лежа при слабом освещении
- Следует избегать чтения в транспорте, так как расстояние от текста до глаз постоянно меняется. Ресничная мышца то сокращается, то расслабляется – это приводит к ее слабости, снижению способности к аккомодации и ухудшению зрения
- Следует избегать травм глаза, так как повреждения роговицы вызывают нарушение преломляющей способности, что приводит к ухудшению зрения
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Порядка 40 млн слепых людей во всем мире нуждаются в технологиях, которые могут вернуть способность видеть. Однако до сих пор не существует доступного способа протезирования зрения
Мы привыкли ассоциировать зрение лишь с глазами. Однако помимо самих глазных яблок в процессе участвует зрительная кора головного мозга, которой мы фактически «видим», и нервные пути, которые соединяют глаза с мозгом. Практически на каждом этапе можно попытаться реализовать протезирование.
История создания зрительного протеза
Немецкий психолог Иоганн Пуркинье в 1823 году заинтересовался вопросами зрения и галлюцинаций, а также возможностью искусственной стимуляции зрительных образов. Принято считать, что именно он впервые описал зрительные вспышки — фосфены, которые он получил при проведении простого опыта c аккумулятором, пропуская через голову электрический ток и описывая свой визуальный опыт.
Спустя 130 лет, в 1956 году, австралийский ученый Дж. И. Тассикер запатентовал первый ретинальный имплант, который не давал какого-то полезного зрения, но показал, что можно искусственно вызывать зрительные сигналы.
Ретинальный имплант (имплант сетчатки) «вводит» визуальную информацию в сетчатку, электрически стимулируя выжившие нейроны сетчатки. Пока вызванные зрительные восприятия имели довольно низкое разрешение, но достаточное для распознавания простых объектов.
Но глазное протезирование долго тормозилось из-за технологических ограничений. Прошло очень много времени, прежде чем появились какие-то реальные разработки, которые смогли дать «полезное зрение», то есть зрение, которым человек мог бы воспользоваться. В 2019 году в мире насчитывалось около 50 активных проектов, фокусирующихся на протезировании зрения.
Первые ретинальные импланты
Пару лет назад на рынке было доступно три ретинальных импланта, которые прошли клинические испытания и были сертифицированы государственными регулирующими органами: европейским CE Mark и американским FDA.
- Second Sight Medical Products, США
- Pixium Vision, Франция
- Retina Implant AG, Германия
Так выглядели первые ретинальные импланты
Бионические импланты — это целая система внешних и внутренних устройств.
IRIS II (Pixium Vision) и Argus II (Second Sight) имели внешние устройства (очки с видеокамерой и блок обработки видеосигнала). Слепой человек смотрит при помощи камеры, с нее картинка направляется в процессор, где изображение обрабатывается и распадается на 60 пикселей (для системы Argus II). Затем сигнал направляется через трансмиттер на электродную решетку, вживленную на сетчатке, и электрическим током стимулируются оставшиеся живые клетки.
В немецком импланте Alfa АMS (Retina Implant) нет внешних устройств, и человек видит своим собственным глазом. Имплант на 1600 электродов вживляется под сетчатку. Свет через глаз попадает на светочувствительные элементы и происходит стимуляция током. Питается имплант от подкожного магнитного коннектора.
Субретинальный имплантат Alpha AMS компании Retina Implant AG
Все три ретинальных импланта больше не производятся, так как появилось новое поколение кортикальных протезов (для стимуляции коры головного мозга, а не сетчатки глаза). Однако хотя проектов по фундаментальным разработкам по улучшению ретинальных имплантов еще много, ни один из них не прошел клинические испытания:
- Улучшенный имплант DRY AMD PRIMA компании Pixium с увеличением количества электродов для стимуляции большего количества клеток сетчатки проходит клинические испытания. Для участия в программе испытаний еще ищут пять кандидатов;
- Retina Implant AG закрыли производство;
- Second Sight проводят клинические испытания своего кортикального импланта, но в марте 2020 года компания уволила 80% сотрудников из эксплуатационно-производственного подразделения.
Тренды ретинальных имплантов: основные фундаментальные технологии
Ретинальные нанотрубки
Группа ученых из Китая (Shanghai Public Health Clinical Center) в 2018 году провела эксперимент на мышах, в ходе которого вместо не функционирующих фоторецепторов сетчатки предложила использовать нанотрубки. Преимущество этого проекта — маленький размер нанотрубок. Каждая из них может стимулировать только несколько клеток сетчатки.
Биопиксели
Группа ученых из Оксфорда стремится сделать протез максимально приближенным к естественной сетчатке. Биопиксели в проекте выполняют функцию, схожую с настоящими клетками. Они имеют оболочку из липидного слоя, в который встроены фоточувствительные белки. На них воздействуют кванты света и как в настоящих клетках изменяется электрический потенциал, возникает электрический сигнал.
Перовскитная искусственная сетчатка
Все предыдущие фундаментальные разработки направлены на стимулирование всех слоев живых клеток. При помощи технологии перовскитной искусственной сетчатки китайские ученые пытаются предоставить возможность не только получать световые ощущения, но и различать цвет за счет моделирования сигнала таким образом, чтобы он воспринимался мозгом как имеющий определенную цветность.
Фотогальваническая пленка Polyretina
В Polyretina используется маленькая пленка, покрытая слоем химического вещества, которое имеет свойство поглощать свет и конвертировать его в электрический сигнал. Пленка размещена на сферическом основании, чтобы можно было удобно разместить ее на глазном дне.
Фотогальванический имплант Polyretina
Субретинальное введение полупроводникового полимера
Итальянские ученые предлагают технологию введения полупроводникового полимерного раствора под сетчатку, при помощи которого свет фиксируется и трансформируется в электрические сигналы.
Российский опыт ретинального протезирования
В России в 2017 году при поддержке фондов «Со-единение» и «Искусство, Наука и Спорт» было приобретено и установлено два ретинальных импланта Argus II американской компании Second Sight. Это единственные операции по восстановлению зрения, которые были проведены в России за все время. Каждая операция вместе с реабилитацией стоила порядка 10 млн руб, а сама система имплантации для одного пациента — порядка $140 тыс. Все прошло успешно, и два полностью слепых жителя Челябинска — Григорий (не видел 20 лет) и Антонина (не видела 10 лет) — получили предметное зрение. Предметное зрение означает, что человек может видеть очертания предметов — дверь, окно, тарелку — без деталей. Читать и использовать смартфон они не могут. Оба пациента имели диагноз «пигментный ретинит» (куриная слепота).
На момент 2019 года в мире установлено около 350 имплантов, произведенных компанией Second Sight. Около 50 тысяч россиян нуждаются в подобном протезе сетчатки.
В России опытом в протезировании зрения может похвастаться лишь один проект — АНО Лаборатория «Сенсор-Тех».
«Трендом в фундаментальных разработках бионических протезов является стремление сделать их максимально безопасными, приближенными к биологическим тканям людей и с максимально возможным разрешением. Но настоящую революцию вызвали кортикальные импланты, и смысл в ретинальных имплантах пропал, так как они ставятся только при пигментном ретините и возрастной макулярной дегенерации при отсутствии ряда противопоказаний. Кортикальные же импланты значительно расширяют горизонт показаний и позволяют восстанавливать полезное зрение даже людям, вовсе лишенным глаз», — рассказал Андрей Демчинский, к.м.н., руководитель медицинских проектов АНО Лаборатория «Сенсор-Тех».
Кортикальные системы имплантации
Кортикальные протезы — это подгруппа визуальных нейропротезов, способных вызывать зрительные восприятия у слепых людей посредством прямой электрической стимуляции затылочной коры мозга, которая отвечает за распознавание изображений. Этот подход может быть единственным доступным лечением слепоты, вызванной глаукомой, терминальной стадией пигментного ретинита, атрофией зрительного нерва, травмой сетчатки, зрительных нервов и т.п. За последние пять лет ученые решили задачу создания такого внутрикортикального визуального нейропротеза, с помощью которого можно было бы восстановить ограниченное, но полезное зрение.
В 1968 году Г.С. Бридли и В.С. Левин провели первую операцию по установке кортикальных имплантов. Первый имплант состоял из шапочки с коннекторами (устанавливали на череп под кожу) и отдельной дуги с электродами (устанавливали под череп), которые стимулировали кору головного мозга. Эксперимент был проведен на двух добровольцах для оценки возможности получения полезного зрения. Позднее импланты были извлечены. Технология кортикальных имплантов была заморожена по причине провоцирования приступов эпилепсии при стимуляции большего количества клеток мозга.
Первый кортикальный имплант
Кортикальный имплант Orion
Спустя 45 лет американский лидер разработки ретинальных имплантов Second Sight создал кортикальную протезную систему ORION. В конце 2017 года Second Sight получили разрешение от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) на проведение клинических испытаний. До апреля 2018 года было установлено шесть устройств. По результатам испытаний оказалось, что все пациенты ощущали зрительные стимулы, a у трех пациентов результаты были схожи с ретинальным имплантом Argus II и дали полезное предметное зрение. Клинические испытания будут проходить до июня 2023 года. Обязательным условием установки импланта является наличие у пациента зрительного опыта, то есть он может использоваться только для людей со сформированной зрительной корой, которые родились зрячими и потеряли зрение.
Система кортикальной имплантации Orion компании Second Sight
Кортикальный нейропротез CORTIVIS
Испанские ученые разработали кортикальный имплант под названием CORVITIS. Протез состоит из нескольких компонентов. Одна или две камеры обеспечивают получение изображения, которое затем обрабатывается биопроцессором, чтобы преобразовать визуальный образ в электрические сигналы. На втором этапе информация сводится в серию изображений и передается по радиочастотной связи на имплантированное устройство. Этот радиочастотный блок обеспечивает беспроводную передачу питания и данных во внутреннюю систему. Имплантированный электронный блок декодирует сигналы, определяет и контролирует форму напряжения и амплитуду формы волны, которая будет подаваться на соответствующие электроды. Клинические испытания на пяти пациентах завершатся в мае 2023 года.
Кортикальный имплант CORVITIS
Интракортикальный зрительный протез (WFMA)
Американские ученые разработали технологию многоканальной внутрикортикальной стимуляции с помощью беспроводных массивов металлических микроэлектродов и создали беспроводную плавающую микроэлектродную решетку (WFMA).
Система протеза состоит из группы миниатюрных беспроводных имплантируемых решеток-стимуляторов, которые могут передавать информацию об изображении, снятом на встроенную в очки видеокамеру, непосредственно в мозг человека. Каждая решетка получает питание и цифровые команды по беспроводной связи, так что никакие провода или разъемы не пересекают кожу головы. Посылая команды в WFMA, изображения с камеры передаются непосредственно в мозг, создавая грубое предметное визуальное восприятие изображения. Хотя восприятие не будет похоже на нормальное зрение, с его помощью человек может вести самостоятельную деятельность. Система ICVP получила одобрение FDA для проведения клинических испытаний.
Интракортикальный зрительный протез (WFMA)
Кортикальный протез NESTOR
Голландские ученые также разработали схожую технологию системы протезирования. Принцип функционирования протеза такой же, как в проектах выше. Камера отправляет сигнал на имплант, который состоит из тысяч электродов и смарт-чипа. С помощью процессора зрительное восприятие можно контролировать и регулировать.
«Хотя полное восстановление зрения пока кажется невозможным, кортикальные системы создают по-настоящему значимые визуальные восприятия, при помощи которых слепые люди могут распознавать, локализировать и брать предметы, а также ориентироваться в незнакомой среде. Результат — в существенном повышении уровня жизни слепых и слабовидящих. Такие вспомогательные устройства уже позволили тысячам глухих пациентов слышать звуки и приобретать языковые способности, и такая же надежда существует в области визуальной реабилитации», — обнадежил Андрей Демчинский.
Обновлено 14.08.2020 Перейти к: навигация, поиск
Зрительные пути — нервные волокна, проводящие зрительные раздражения с периферии (сетчатка глаза) в подкорковые образования (первичные зрительные центры) и далее в кору затылочной доли (корковые зрительные центры). Зрительный путь делится на две части — периферическую и центральную. К периферической части относятся зрительный нерв (n. opticus), зрительный перекрест (chiasma opticum), зрительный тракт (tractus opticus), к центральной — латеральное коленчатое тело (corpus geniculatum lat.), подушка (pulvinar), верхние холмики (colliculi sup.) крыши среднего мозга, зрительная лучистость (radiatio optica), или пучок Грасиоле, и кора мозга в затылочной области. Зрительный нерв (см.) берет начало от зрительно-ганглиозных нейроцитов сетчатки (см.), которые расположены в ее глубоких слоях и через посредство биполярных нейроцитов входят в соприкосновение с фотосенсорными клетками; протоплазматические отростки последних (палочки и колбочки) получают зрительное раздражение из окружающей среды. Осево-цилиндрические отростки зрительно-ганглиозных нейроцитов, собираясь вместе, образуют зрительный нерв, который через зрительный канал (canalis opticus) проникает в полость черепа, идет по основанию мозга к средней линии, где и образует неполный зрительный перекрест. Все волокна, входящие в состав зрительного нерва, подразделяют на четыре группы: 1) прямой макулярный пучок; 2) перекрещенный макулярный пучок; 3) прямой периферический пучок и 4) перекрещенный периферический пучок. Макулярный пучок начинается несколько кнаружи и книзу от центра желтого пятна сетчатки (macula), состоит из волокон, которые частично перекрещиваются в зрительном перекресте. Волокна, берущие начало от наружных частей сетчатки, образуют прямой, или неперекрещенный, периферический пучок, волокна же, начинающиеся от внутренней половины сетчатки, вместе с частью волокон макулярного пучка переходят на противоположную сторону, образуя зрительный перекрест, а затем соединяются с неперекрещенными волокнами противоположной стороны, образуя зрительный тракт. Волокна зрительного нерва различны не только по направлению, но и по калибру (тонкие и толстые волокна). Предполагают, что толстые волокна передают световое раздражение в зрительные центры, тогда как тонкие являются рефлекторными и служат для передачи светового раздражения на добавочное (парасимпатическое) ядро глазодвигательного нерва (nuci. accessorius). Кроме центростремительных волокон, в зрительном нерве проходят и центробежные, направляющиеся к сетчатке; предполагают, что они берут начало в пластинке крыши (lamina tecti) и заканчиваются в зернистом слое сетчатки; значение этих волокон недостаточно изучено. По мнению некоторых авторов, вышеописанные пучки как в зрительном нерве, так и в зрительном тракте обособлены; другие авторы предполагают, что в зрительном перекресте все волокна перемешиваются, так что нет ни обособленных, ни перекрещенных, ни прямых волокон.
Зрительный тракт после своего образования направляется кзади и кнаружи, огибает ножку мозга и у ее наружных отделов делится на три корешка, которые оканчиваются в латеральном коленчатом теле, в подушке таламуса и в верхнем зрительном холмике. У человека и высших млекопитающих основным местом окончания зрительного тракта является латеральное коленчатое тело, а затем подушка таламуса; к верхним холмикам идут не зрительные волокна, а рефлекторные, которые оканчиваются в третьем их слое, но дают многочисленные ветви кверху и книзу. Восходящие волокна приходят в соприкосновение с клетками поверхностного слоя, нисходящие же спускаются в средний и глубокий слои.
Первичные зрительные центры соединены с корой затылочной доли центростремительными и центробежными волокнами; эти волокна располагаются в белом веществе, окружающем задний рог латерального желудочка мозга, и в так наз. зачечевицеядерной части внутренней капсулы (pars retrolenticularis capsulae internae). Центростремительные волокна, идущие от латерального коленчатого тела и подушки таламуса, образуют сначала поле Вернике, к-рое переходит в зрительную лучистость, и занимают в белом веществе затылочной доли наружный сагиттальный слой (stratum sagittale ext.); центробежные волокна, направляющиеся от коры затылочной доли к крыше среднего мозга и к подушке таламуса, занимают внутренний сагиттальный слой (stratum sagittale int.). Волокна зрительной лучистости заканчиваются в затылочной доле, гл. обр. на внутренней ее поверхности, в обеих губах шпорной борозды (sulcus calcarinus); эта область коры имеет специальное строение и выделяется под названием полосатого поля (area striata) — 17 поле по Бродманну (см. Архитектоника коры головного мозга).
Относительно границ зрительного центра в затылочной доле мнения расходятся. С. Хеншен (1930) и другие авторы считают, что он находится исключительно на внутренней поверхности, около шпорной борозды; при этом они предполагают, что существует проекция сетчатки как по всему зрительному пути, так и в коре шпорной борозды, т. е. в верхнюю губу проецируются верхние одноименные квадранты сетчаток, а в нижнюю — нижние; макулярный пучок заканчивается на дне этой же борозды. К. Монаков (1914) и К. Бродманн (1909), не отрицая того, что главный зрительный центр находится ок. шпорной борозды, считают, что он распространяется и на смежные извилины внутренней поверхности и даже на наружную поверхность; они отрицают существование проекции сетчатки и полагают, что еще в первичных зрительных центрах все волокна смешиваются и в таком виде доходят до коры; они не согласны также с мнением, что макулярный пучок имеет строго локализованное окончание, такое же широкое, как и у волокон периферического зрения.
Патология
Поражение разных отделов зрительного пути клинически выражается различно. При заболевании сетчатки и зрительного нерва слепота возникает на одном соответствующем глазу; это наблюдается при невритах зрительного нерва (см.), рассеянном склерозе (см.). При очагах во внутренней части зрительного перекреста наблюдается битемпоральная гемианопсия (см.), а в неперекрещенном наружном пучке — биназальная гемианопсия. Битемпоральная гемианопсия характерна для опухолей гипофиза (см.), биназальная гемианопсия встречается при базальных арахноидитах (см.), аневризмах внутренней сонной артерии (см. Аневризмы сосудов головного мозга). Поражение зрительного тракта, подкорковых зрительных центров, зрительной лучистости и коркового центра дает контралатеральную гемианопсию, к-рая может быть с гемианопической реакцией зрачков при участии в процессе зрительного тракта и первичных центров и с нормальной реакцией при заболевании одной зрительной лучистости и коры большого мозга. При полном разрушении обоих зрительных центров получается двойная гемианопсия, или корковая слепота, иногда с сохранением центрального поля зрения, что нередко наблюдается при поражении задних мозговых артерий. Раздражение зрительных путей или зрительных центров может давать фотопсии (см.), а также зрительные или световые галлюцинации (см.), которые могут сочетаться с гемианопсией. Поражение наружной поверхности затылочной доли левого полушария сопровождается явлениями душевной слепоты — зрительной агнозией (см.), утратой способности понимать прочитанное — алексией. Эти проявления наиболее часто обнаруживаются при сосудистых заболеваниях головного мозга, реже — при проникающих ранениях и опухолях указанных областей.
Лечение
Лечение направлено на лечение основного заболевания. По показаниям назначают противовоспалительные, десенсибилизирующие средства, спазмолитические, дегидратирующие препараты. При необходимости осуществляют оперативное вмешательство — удаление опухоли, кисты. При хронических заболеваниях необходимо диспансерное наблюдение за больным, проведение курсов терапии, способствующей предупреждению рецидивов заболевания.
См. также Головной мозг, Проводящие пути.
Библиография: Сараджишвили П. М. и Гургенидзе Р. В. Элементы топографической анатомии периферического неврона зрительного пути в клинической практике офтальмоневролога, Тбилиси, 1965, библиогр.; Трон Е. Ж. Заболевания зрительного пути, Л., 1968, библиогр.; Физиология сенсорных систем, под ред. Г. В. Гершуни, ч. 1, Л., 1971; Dennу-Brown D. a. Chambers R. A. Physiological aspects of visual perception, Arch. Neurol. (Chic.), v. 33, p. 219, 1976, bibliogr.; Denny-Brown D. a. Fischer E. G. Physiological aspects of visual perception, ibid., p. 228, bibliogr.
E. П. Кононова.
Категория: Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
14. Основы физиологии коры больших полушарий. Представление о кортикализации функций. Цитоархитектоника коры больших полушарий
Передний мозг состоит из мозолистого тела и двух больших полушарий: правого и левого, благодаря деятельности которых осуществляется психическая деятельность: память, речь, мышление, поведение и т.д. Полушария большого мозга состоят белого вещества, покрытого сверху серым веществом или корой, толщина которой 1,3–4,5 мм. Общая площадь коры, благодаря складкам, составляет примерно 2200 см2. Кора содержит примерно 109–1010 нейронов и еще большее количество глиальных клеток, выполняющих ионорегулирующую и трофическую функцию.
Каждое полушарие разделено бороздами на доли: лобную (здесь находятся вкусовая, обонятельная, двигательная и кожно-мускульная зоны), теменную (двигательная и кожно-мускульная зоны), височную (слуховая зона) и затылочную (зрительная зона). Каждое полушарие отвечает за противоположную ей сторону тела. В функциональном отношении полушария неравнозначны. Левое полушарие – «аналитическое», отвечает за абстрактное мышление, навыки письменной и устной речи. Правое полушарие – «синтетическое», отвечает за образное мышление.
Колончатая организация зон коры. Кора больших полушарий состоит из сложных многоклеточных ансамблей, так называемых колонок (Маунткасл). Колонка является элементарным блоком сенсомоторной коры, где осуществляется переработка информации от рецепторов одной модальности. Колонка – это функциональное объединение нейронов, расположенных в «цилиндрике» (колонке) диаметром 0,5–1 мм, включающем все слои коры и содержащем несколько сотен нейронов. В эти мини-колонки входят:
– нейроны, получающие входные сигналы от подкорковых структур (например, от ядер таламуса);
– нейроны, получающие входные сигналы от других областей коры;
– все нейроны локальных сетей, образующие вертикальные клеточные колонки;
– нейроны, передающие выходные сигналы от колонки назад к таламусу, другим областям коры, нейронам лимбической системы.
Соседние колонки могут частично перекрываться, а также взаимодействовать друг с другом по механизму латерального торможения и осуществлять саморегуляцию по типу возвратного торможения. Несколько простых вертикальных колонок могут с помощью межколоночных связей объединяться в более крупную единицу, перерабатывающую информации – модулярную колонку.
Кортиколизация функций – это возрастание в филогенезе роли коры больших полушарий в анализе и регуляции функций организма и подчинении себе нижележащих отделов ЦНС. Например, регуляция таких двигательных функций, как прыжки, ходьба, бег и выпрямительные рефлексы у низших позвоночных (амфибий) полностью обеспечивается стволом мозга. У кошек перезка ствола мозга между средним и промежуточным мозгом существенно не влияет на выпрямительные рефлексы, но нарушает локомоцию (бег, прыжки) на некоторое время. Выключение коры больших полушарий у обезьян и у человека приводит к потере не только локомоции, но и выпрямительных рефлексов.
Морфофункциональная организация:
- многослойность расположения нейронов:
- модульный принцип организации;
- соматическая организация рецептирующих систем;
- зависимость уровня активности от влияния подкорковых структур;
- экранность, т.е. распределение внешней рецепции на плоскости нейронального поля коркового конца анализатора;
- цитоархитектоническое распределение на поля;
- наличие в специфических проекционных сенсорных и моторных системах вторичных и третичных полей с ассоциативными функциями;
- наличие специализированных ассоциативных полей;
- динамическая локализация функций, выражающаяся в возможности компенсации функций утраченных структур;
- перекрытие в коре больших полушарий мозга соседних периферических рецептивных полей;
- возможность длительного сохранения следов раздражения;
- реципрокная функциональная взаимосвязь возбудительных и тормозных состояний;
- способность к иррадиации возбуждения и торможения;
- наличие специфической электрической активности.
Кора большого мозга делится на:
– древнюю, которая на ряду с другими функциями обеспечивает обоняние и соответствующее взаимодействие систем мозга;
– старую, включающую поясную извилину и гиппокамп;
– новую, особенно развита у человека, максимальна в передней центральной извилине.
Типы клеток коры:
1) Пирамидные клетки. Ориентированы вертикально по отношению к поверхности коры и и имеют тело треугольной формы. От тела вверх идет длинный Т-образно ветвящийся дендрит, а вниз от основания тела нейрона – аксон, идущий вниз из коры или в другие области коры. Дендриты покрыты мелкими шипиками (области синаптического контакта).
2) Звездчатые клетки. Они имеют короткие сильно ветвящиеся дендриты и аксоны, формирующие внутрикорковые связи.
3) Веретеновидные клетки. Имеют длинный аксон, который ориентирован либо вертикально, либо горизонтально.
В процессе филогенеза, т.е. в процессе развития более сложных и высокоорганизованных организмов происходит возрастание значения высших отделов ЦНС в жизни организма – так называемая кортиколизация функций, т.е. подчинение сложных реакций организма коре больших полушарий. Все, что приобретается организмом в течение индивидуальной жизни (онтогенеза) связано с функцией больших полушарий. Именно в них осуществляются функции, связанные с высшей нервной деятельностью.
Кора больших полушарий образует 6 слоев:
1 – первый слой, верхний, молекулярный, представлен в основном ветвлениями восходящих дендритов пирамидных нейронов, регулирующих уровень возбудимости коры больших полушарий;
2 – второй слой, наружный зернистый, состоит из звездчатых клеток, обеспечивает циркуляцию возбуждения в коре, имеет отношение к кратковременной памяти;
3 – третий слой, наружный пирамидный, обеспечивает корко-корковые связи различных извилин мозга;
4 – четвертый слой, внутренний зернистый, содержит звездчатые клетки, здесь заканчиваются специфические таламокортикальные пути, которые начинаются от рецепторов анализаторов;
5 – пятый слой, внутренний пирамидный, является выходной структурой, аксоны нейронов которых идут в ствол и спинной мозг;
6 – шестой слой – это слой полиморфных, или веретеновидных. клеток, образующих корково-таламические пути.
В слоях 1 и 4 происходит восприятие и обработка поступающей в КБП информации, Нейроны 2 и 3 слоев осуществляют кортикокортикальные ассоциативные связи. В слоях 5 и 6 преимущественно находятся нейроны, аксоны которых образуют эфферентные волокна, выносящие информацию из КБП.