Содержание
- Что такое сетчатка и макула?
- Что такое анти-VEGF препарат/лекарство и при каких заболеваниях их чаще всего используют?
- Что такое интравитреальная инъекция и почему она лучше, чем глазные капли?
- В чем разница между субконъюнктивальной инъекцией и интравитреальной?
- Является ли интравитреальная инъекция болезненной процедурой? Какие будут ощущения после инъекции?
- Какие побочные эффекты могут быть у анти-VEGF препаратов и интравитреальных инъекций?
- Что представляет из себя препарат «Луцентис»?
- Что представляет из себя препарат «Эйлеа»?
- Сколько инъекций понадобиться сделать для полного излечения?
- Люди в преклонном возрасте тоже должны придерживаться подобных схем лечения инъекциями с интервалом в 4 недели или более?
- Через какое время после лечения мое зрение улучшиться?
- Что делать, если лечение идет по правильной схеме, но не помогает? Можно ли будет заменить начатое лечение другим препаратом или дополнить другими методами?
- Может ли лечение интравитреальными инъекциями в течение долгого времени причинить какой-либо вред?
- Что нужно делать, если я пропустил одну инъекцию препарата?
- Показания к проведению трепанопункции
- Методика трепанопункции лобной пазухи
- Противопоказания против трепанопункции
- Особенности фронтотомии
- Показания
- Противопоказания
- Подготовка
- Как проводится фронтотомия
- Реабилитация
- Наши отделения в Санкт-Петербурге
Опубликовано чт, 13/09/2018 – 17:06

Черепно – мозговая травма ( TBI) наиболее частая причина госпитализации у молодых людей с более высокой распространенностью у мужчин. TBI является основной причиной инвалидности и смертности в возрасте от 1 до 45 лет. TBI может быть следствием либо прямого результата травмы, либо возникать из-за осложнения первичной травмы. . Наиболее распространенными этиологическими факторами TBI являются падения, дорожно-транспортные происшествия, физические нападения и травмы, связанные со спортивными соревнованиями. После TBI могут возникнуть значительные неврологические осложнения, которые включают в себя судорожный синдром, деменцию, и травмы черепно-мозговых нервов. Кроме того, перенесшие черепно – мозговую травму пациенты могут страдать от различных психических расстройств, таких как депрессия, посттравматическое стрессовое расстройство, генерализованное тревожное расстройство, обсессивно-компульсивное расстройство и другие когнитивные и поведенческие нарушения.
Данные литературы свидетльствую о том, что только около 25% пациентов , перенесших черепно – мозговую травму достигают долгосрочной “функциональной независимости”.
Травма головного мозга (TBI) в первую очередь относится к дисфункции мозга, вызванной внешней травмой. В США только футбольные игроки в средней школе страдают от 100 000 диагностированных сотрясений в год. Точно так же бокс может вызывать сотрясение от удара по голове кулаком, вызывая разрыв мостовидных вен (субдуральная гематома), микрогеморрагии в головном мозге и диффузное повреждение аксонов.
Факторами риска, которые усугубляют исход, являются возраст, существующие болезни, в частности, опухоли, повторная травма и злоупотребление алкоголем. Ежегодно 10 миллионов человек страдают от TBI во всем мире, из которых 5,3 миллиона человек являются выходцами из Соединенных Штатов. Каждый год около 52 000 человек умирают от TBI. Падения являются наиболее распространенной причиной TBI у детей в возрасте 0-4 лет и взрослых в возрасте 75 лет и старше. Другими распространенными причинами являются несчастные случаи на автомашинах 14% и травмы мозга вследствие физического удара при насильственных действиях – 12%. Показатели TBI почти на 30% выше у мужчин по сравнению с женщинами в 2010 году. Прием алкоголя является основным фактором, ведущим к черепно-мозговой травме ( концентрация алкоголя в крови была положительной у 56% больных, перенесших черепно-мозговую травму).
Существует много разных типов черепно – мозговой травмы: сотрясения (кратковременная потеря сознания в ответ на травму головы); проникающие повреждения (посторонний предмет попадает в мозг); закрытые травмы головы (удар по голове,); переломы черепа (переломы костей или разрывы); гематомы (кровотечение в мозге); рваные раны (разрывы кровеносных сосудов или ткани); аноксия (отсутствие поступления кислорода в ткань мозга ); контузии ; и диффузные аксональные повреждения, которые приводят к разрушению соединений между нейронами.
Патологические исследования пациентов с комой с диффузными аксональными повреждениями, протестированными с помощью компьютерной томографии, показали широко распространенное повреждение аксонов белого вещества. Диффузные аксональные травмы являются результатом сильного ускорения или замедления. Даже если пациенты переживают диффузные аксональные травмы, постоянный неврологический дефицит сохраняется на протяжении всей их жизни. На МРТ мы можем видеть очаговое поражение мозолистого тела, которое появляется в виде скоплений петехиальных кровоизлияний и может привести к внутрижелудочковым кровоизлияниям. Черпено – мозговые травмы также включают петехиальные кровоизлияния в ствол мозга. Более серьезная травма приводит к геморрагическому размягчению дорзальной части среднего мозга. Выжившие больные после диффузного аксонального повреждении обычно имеют выраженную атрофию головного мозга, дилатации бокового и третьего желудочков и истончение мозолистого тела. Микроскопическое исследование обнаруживает диффузное повреждение аксонов в мозолистом теле, верхнем парасагиттальном церебральном белом веществе, стволе мозга и различных трактах.
Как известно, пациенты , перенесшие черепно – мозговую травму должны быть в течении определенного времени на постельном режиме, чтобы предотвратить дальнейшую травму мозга. Надлежащее снабжение кислородом, поддержание адекватного кровотока и контроль артериального давления являются важнейшими переменными, которые учитываются в процессе лечения последствий травмы мозга. Около половины пострадавших от черепно – мозговой травмы пациентов требуют хирургического вмешательства для восстановления мозговой ткани и лечения других травм.
Наиболее распространенными (кратковременными) осложнениями, связанными с черепно- мозговой трамвы , являются когнитивные нарушения, сложности с сенсорной обработкой информации , проявления гидроцефалии, проникновение цереброспинальной жидкости (CSF) в ткани , повреждения сосудов или черепных нервов, шум в ушах, недостаточность тех или иных органов и политравма. Политравма может включать в себя: легочную, сердечно-сосудистую, желудочно-кишечную дисфункцию и гормональный дисбаланс, тромбоз глубоких вен, повышенное свертывание крови и повреждения нервов. . У пациентов с черепно- мозговой травмой наблюдается повышенная скорость метаболизма, что приводит к чрезмерному количеству тепла, выделяемого в организме. Отек головного мозга является вторичным по отношению к TBI и способствует повышению внутричерепного давления в результате расширения сосудов и увеличения мозгового кровотока. Долгосрочные осложнения, связанные с черепно- мозговой травмой , включают болезнь Паркинсона, болезнь Альцгеймера, деменцию и посттравматическую эпилепсию.
Проникающая травма может вызвать психопатологические симптомы в зависимости от функции, обслуживаемой пострадавшей конкретной области (например, агрессия и поведенческое растормаживание при бифронтальном повреждении мозга). Симптомы последствий травм можно объяснить цитотоксическими процессами, такими как дисрегуляция Ca + 2 и Mg + 2 , эксайтотоксичность нейротрансмиттера, вызванная свободными радикалами травма и диффузная аксональная травма.
Повреждение восходящих моноаминергических трактов может вызвать патологическое функционирование систем, зависящих от этих путей. Несколько исследований показывают, что TBI в этих областях приводит к снижению уровней дофамина, что определяет плохой прогноз. Психотропные препараты , которые улучшают дофаминергическую передачу способствует улучшение когнитивных функций (например, активация , скорость обработки информации , процессы , связанные с вниманием и памятью).
Серотониновые тракты , которые направляются к лобной коре прерываются контузиями, а также аксональными повреждениями, вызывающими дисфункцию в данной нейротрансмиттерной системе. Эти пути также могут быть повреждены вторичными механизмами повреждения нейронов, такими как эксайтототоксины и перекисное окисление липидов, которые опосредуют активность серотонина. Уровни 5-HIAA в спинномозговой жидкости (CSF) варьируют в зависимости от размера повреждений, например, у пациентов с лобно-височными контузиями наблюдается снижение уровня 5-HIAA, тогда как повышенные уровни наблюдаются при диффузных ушибах мозга.
После черепно – мозговой травмы отмечается увеличение холинергической передачи с последующим хроническим снижением функции данного нейротрансмиттера и холинергических афферентов. В экспериментальных исследованиях повышенные уровни ацетилхолина наблюдаются при постановке межжелудочковых катетеров или поясничной пункции в острый период после черепно-мозговой трамвы. При хроническом течении последствий черепно- мозговых травм отмечается потеря корковых холинергических афферентов с одновременным сохранением постсинаптических мускариновых и никотиновых рецепторов.
Распространенность психических расстройств после черепно – мозговых травм выглядит следующим образом: 14% -77% для основной депрессии, 2-14% – для дистимии, 2% -17% – биполярного аффективного расстройства , генерализованного тревожного расстройства – 3% -28%, панического расстройства – 4% -17%, фобические расстройства – 1% -10%, обсессивно-компульсивное расстройство (ОКР) 2% -15%, посттравматическое стрессовое расстройство (ПТСР) 3% -27%, злоупотребление психоактивными веществами или зависимость 5% -28% и шизофрения – 1%. Известно множество факторов, которые влияют и определяют нейропсихические осложнения TBI, включая тяжесть и тип травмы, прошлый психиатрический диагноз, социопатию, преморбидную поведенческую проблему (особенно , у детей), социальную поддержку, злоупотребление психоактивными веществами, существовавшие ранее неврологические расстройства, возраст и уровень аполипопротеина E .
Пациенты, пострадавшие от прямой аксональной травмой, обычно испытывают проблемы с активацией, медленной когнитивной обработкой и вниманием. Возраст является важным фактором в развитии психических симптомов, например, пожилые люди, пострадавшие от TBI, имеют более длительный период ажитации, большие когнитивные нарушения и более высокую вероятность развития глобальных поражений организма. Повреждение обонятельного нерва, расположенного рядом с орбитофронтальной корой, может вызвать посттравматическую аносмию. Нарушение функционирования обонятельной системы часто может возникать у пациентов с умеренной и тяжелой черепно-мозговой травмой, связанной с повреждением лобной и височной долей.
Ажитация встречается у 96% больных , перенесших черепно – мозговую травму , а когнитивные нарушения – в 70% , депрессия – в 61%, генерализованное тревожное расстройство – в 28% , синдром посттравматического стрессового расстройства – в 27% , паническое расстройство – в 17%, обсессивно – компульсивное расстройство – в 15%, фобические расстройства – 10% и мания – в 4% случаев.
Депрессия является одним из самых известных психических расстройств , обусловленных последствиями черепно – мозговой травмы. Печаль – самая распространенная реакция после TBI, поскольку пациенты жалеют о прошлой жизни. Отметим, что высокие баллы по шкале депрессии Бека представляют собой гиперреактивность к симптомам после черепно-мозговой травмы , а не информируют о тяжести депрессии. Пациенты с TBI могут не иметь типичные признаки депрессии, такие, как соматические симптомы, которые традиционно необходимы для диагностики депрессии. Изменения настроения также наблюдаются при височных, лимбических и базальных поражениях переднего мозга и, как сообщается, такие депрессии реагируют на антидепрессанты. Другими симптомами, которые проявляются посмле черепно-мозговой травмы, являются апатия, снижение мотивации, “шизотипическое поведение”, нарушение процесса мышления и когнитивная дисфункция, которые , впрочем по своим клиническим проявлениям могут напоминать депрессию. Сообщалось об увеличении риска самоубийства после TBI ( через год 10% пациентов думали о самоубийстве, а 2% пытались покончить с собой).
Некоторые пациенты страдают от биполярного расстройства или маниакальных эпизодов после черепно- мозговой травмы. Повреждение базальной области правой височной доли и правого орбитофронтального отдела коры вызывают развитие маниакальных симптомов после черепно – мозговой травмы у пациентов с положительной семейной историей биполярного расстройства.
Пациент может иметь психоз в любое время после черепно-мозговой травмы, в остром периоде или даже после нескольких месяцев нормального функционирования. Делирий возникает часто после выхода из комы. Типичными симптомами в этом случае являются беспокойство, спутанность сознания , дезориентация, галлюцинации, ажитация и бред. Последний может развиться в результате механических эффектов повреждения , отека мозга, кровоизлияния, инфекции, субдуральной гематомы, гипоксии (сердечно-легочная или местная ишемия), повышенном внутричерепном давлении, алкогольной интоксикации или похмельного синдрома , энцефалопатии Вернике, снижении гемперфузии из-за множественной травмы. Делирию также способствуют: жировая эмболия, изменения рН, дисбаланс электролитов и лекарства (стероиды, опиоиды, барбитураты и антихолинергические средства).
Многие психические расстройства , возникшие после черепно- мозговой травмы , такие как мания, депрессия и эпилепсия, могут приводить к психотическим симптомам. Эти симптомы могут сохраняются, несмотря на уменьшения когнитивного дефицита, вызванного травмой. В одном из исследований ветеранов войны в Финляндии, которые имели травму головного мозга, у 26% этих ветеранов были зафиксированы психотические расстройства ( 14% имели параноидную форму шизофрению ). Исследователи обнаружили корреляцию между TBI и генетической предрасположенностью к шизофрении.
Многие расстройства тревожного спектра могут развиваться после черепно- мозговой травмы (TBI). При исследования 66 пациентов с TBI у 11% пациентов развилось генерализованное тревожное расстройство в дополнение к большой депрессии. В исследовании, которое оценивало 120 солдат, пострадавших от умеренной до тяжелой TBI, у 9% больных зафиксировали паническую атаку. В другом исследовании, проведенном на пациентах с TBI, у 18% развилось ПТСР, у 14% ОКР, у 11% паническое расстройство, у 8% генерализованное тревожное расстройство, а у 6% фобическое расстройство.
TBI и расстройства злоупотребления психоактивными веществами часто встречаются..
Категория сообщения в блог: Биологическая психиатрия
Что такое сетчатка и макула?
Сетчатка — это задняя часть глаза, которая позволяет нам видеть. Сетчатка является сложной тканью, состоящей из нейронов и является своеобразным аналогом пленочного или цифрового фотоаппарата. Свет, попадая на сетчатку, проходит через зрачок и фокусируется в центральной ее области, макуле, которая отвечает за центральное зрение.
Что такое анти-VEGF препарат/лекарство и при каких заболеваниях их чаще всего используют?
VEGF — это сокращенное название белка, название которого расшифровывается как сосудистый эндотелиальный фактор роста. Он производится в организме при различных заболеваниях сетчатки и приводит к росту вредных аномальных сосудов. Препараты
анти-VEGF
, как видно из названия, действуют против этого фактора и предотвращают дальнейшее прогрессирование заболевания. Разработка и их активное внедрение в 2006 г. в клиническую практику считается одним из значимых достижений в медицинской науке за последние десятилетия.
Офтальмологи часто применяют эти препараты при следующих заболеваниях сетчатки:
- «Влажная» форма возрастной дегенерации сетчатки
- Осложнения сахарного диабета
- Макулярный отёк вследствие закупорки вен сетчатки
- Осложнения при высокой близорукости
Что такое интравитреальная инъекция и почему она лучше, чем глазные капли?
Интравитреальная инъекция — это укол, при котором лекарство вводится непосредственно внутрь глаза (в стекловидное тело). Обычные глазные капли не могут адекватно воздействовать на процессы в сетчатке,
т. к.
не проникают в нее в достаточной мере. Сетчатка является труднодоступной областью для лекарств, поэтому используемый препарат для лечения не достигнет сетчатки, если его не ввести непосредственно внутрь глазного яблока.
В чем разница между субконъюнктивальной инъекцией и интравитреальной?
Как было описано выше, интравитреальная инъекция — это укол непосредственно внутрь глаза. Субконъюнктивальная инъекция делается лишь под наружную тонкую оболочку глаза, которая покрывает склеру (видимую белую часть глаза). При этом лекарство в сетчатку не попадает.
Является ли интравитреальная инъекция болезненной процедурой? Какие будут ощущения после инъекции?
Большинство пациентов не испытывают
какой-либо
боли при интравитреальных инъекциях,
т. к.
перед самой процедурой закапывают капли с анестетиком и делают анестезирующий укол. Чаще случается так, что большинство пациентов даже не успевают понять, что инъекцию им уже сделали. Однако после того, как эффект от анестезии проходит, вы можете почувствовать жжение или легкую боль, которая вызвана закапыванием мощного антисептика до и после инъекции.
Какие побочные эффекты могут быть у анти-VEGF препаратов и интравитреальных инъекций?
После интравитреальной инъекции возможна легкая боль, покраснение глаза (кровоизлияние в месте укола), жжение и слезотечение (особенно после проходящего эффекта анестезии). Также возможны повышенная чувствительность к свету, ощущение инородного тела и плавающие помутнения. Эти побочные эффекты носят временный характер, не требуют
какого-либо
лечения или вмешательства и проходят самостоятельно в течение нескольких часов или дней. Серьёзные осложнения при интравитреальной инъекции крайне редки.
Что представляет из себя препарат «Луцентис»?
«Луцентис» — это самый распространенный и официально зарегистрированный для внутриглазного введения
анти-VEGF
препарат. Он блокирует белок VEGF и тем самым останавливает дальнейший рост новообразованных сосудов. Другое его название — ранибизумаб.
Что представляет из себя препарат «Эйлеа»?
«Эйлеа» — это еще один
анти-VEGF
препарат, механизм которого несколько отличается от «Луцентиса». Он является своеобразной ловушкой для рецепторов VEGF и связывается с ними с большей эффективностью. Другое его название — афлиберцепт.
Сколько инъекций понадобиться сделать для полного излечения?
Количество инъекций при разных заболеваниях отличаются. Некоторым пациентам требуется ограниченное их количество, другим требуется постоянное лечение в течение долгого времени,
т. к.
все препараты, вводимые внутрь глаза, прекращают свое действие в течение 1–2 месяцев. Если предстоит длительная терапия, то большинство врачей придерживаются схемы лечения с постепенным продлением интервала между инъекциями (как правило, каждый раз он продлевается минимум на 2 недели). Если
какой-либо
интервал приводит к рецидиву заболевания, то интервал лечения сокращается. При такой схеме у некоторых пациентов на
2-м
или
3-м
году возможно прекращение лечения или долгие интервалы без инъекций.
Люди в преклонном возрасте тоже должны придерживаться подобных схем лечения инъекциями с интервалом в 4 недели или более?
Интравитреальные инъекции обладают определенным временным эффектом, поэтому без правильной схемы лечения многие пациенты могут продолжать терять центральное зрение. При правильной схеме лечения центральное зрение обычно удается сохранить. Когда человек обладает достаточным центральным зрением хотя бы на одном глазу, это позволяет быть ему более независимым в повседневной и бытовой жизни. Поэтому обычно врачи рекомендует лечиться всем независимо от возраста.
Через какое время после лечения мое зрение улучшиться?
Среди тех пациентов, которым было начато лечение, улучшить зрение удается далеко не всем. Это происходит
из-за
того, что чаще всего структура сетчатки в начале лечения уже имеет необратимые повреждения. Однако проводимое лечение существенно снижает риск дальнейшей потери зрения. Как правило, большинство пациентов все равно сообщают о субъективном положительном эффекте в виде уменьшения искажений и/или уменьшении пятен, мешающих видеть. Около 15–20% пациентов, у которых имеются более высокие зрительные функции до начала лечения, имеют хороший шанс улучшить свое зрение, однако для этого требуется начать лечение как можно раньше (в течение 2–3 недель после начала симптомов).
Что делать, если лечение идет по правильной схеме, но не помогает? Можно ли будет заменить начатое лечение другим препаратом или дополнить другими методами?
Начальный курс лечения, который нужен для стабилизации состояния, может занять от 3 до 6 месяцев. Кроме того, есть несколько препаратов для лечения того или иного заболевания сетчатки. Если один препарат не помогает, то оправданным считается его замена на другой (например, «Луцентис» на «Эйлеа»). В большинстве случаев интравитреальные инъекции этих препаратов являются самым безопасным и эффективным методом лечения. Для некоторых заболеваний (особенно для диабетической ретинопатии и окклюзий вен сетчатки) лечение может быть дополнено лазерной коагуляцией.
Может ли лечение интравитреальными инъекциями в течение долгого времени причинить какой-либо вред?
Лечение интравитреальными инъекциями активно используется во всем мире с 2006 года. Некоторые пациенты с того времени получили несколько десятков инъекций, которые привели к окончательной стабилизации заболевания и не дали
каких-либо
серьёзных побочных эффектов. Каждый год в мире продолжают делать десятки миллионов интравитреальных инъекций. Иглы, которые используются для инъекции, крайне малы и не приводят к травматизации и рубцеванию. У 10% пациентов, которые получают длительную терапию инъекциями, в долгосрочной перспективе может быть повышено внутриглазное давление и существовать риск перехода заболевания в атрофическую форму. Однако эти риски являются незначительными с учетом той пользы, которую привносит данная терапия в лечение заболеваний сетчатки.
Что нужно делать, если я пропустил одну инъекцию препарата?
Поговорите со своим лечащим врачом о вашем индивидуальном графике инъекций и старайтесь его придерживаться. Пропуск в несколько дней не будет иметь серьёзного значения. Однако если же вы пропустили запланированную инъекцию на неделю и более, позвоните в клинику и поговорите со специалистом о скором возобновлении лечения.
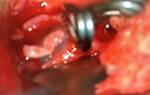
Трепанопункция лобной пазухи проводится в нашем центре, и предполагает прокол лобной пазухи (фронтального синуса) с лечебной целью. Процедура проводится опытным врачом отоларингологом под контролем новейшего оборудования.
Показания к проведению трепанопункции
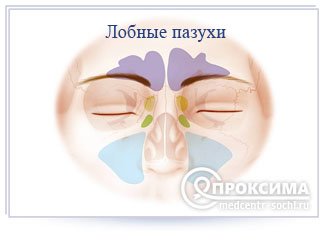
Методика трепанопункции лобной пазухи
Перед проведением пункции необходима рентгенография лобной кости с фронтальным синусом в двух проекциях, прямой и боковой. Делаем мы ее не только для того чтобы убедиться в наличии гноя, но и чтобы выбрать оптимальное место прокола. Суть в том, что объем и локализация лобных пазух у разных людей варьирует. Примечательно, что у некоторых лобные пазухи могут вовсе отсутствовать. Прокол осуществляется в лобной области, в проекции воспаленной пазухи. Точку прокола выбирается врачом на основании данных рентгенографии. Наркоз не требуется – достаточно местной анестезии. Местный анестетик вводится подкожно в зоне прокола. Сама кожа предварительно обрабатывается йодом, спиртом, или другими антисептиками. Пациентам с лабильной психикой перед трепанопункцией можно принять седативные препараты. Само отверстие врач просверливает или пробивает специально предназначенной для этого костной иглой. Прохождение через кожу и кость, возможно, будет сопровождаться некоторыми болезненными ощущениями. Но при правильно проведенной местной анестезии боль минимальна. При этом важно определить глубину проникновения. При глубокой пункции можно повредить заднюю стенку пазухи – по сути, нанести пациенту открытую черепно-мозговую травму. После того как игла вошла в полость синуса, ее извлекают. Уже на этом этапе у многих пациентов из образовавшегося отверстия истекает гной. Далее в отверстие врач помещает пластиковый проводник. По внешнему виду – это обычная капроновая леска, только жесткая. По проводнику в полость синуса вводится катетер – пластиковая трубочка, снабженная канюлей. Через канюлю подсоединяют шприц для удаления гноя и промывания полости пазухи антибиотиками, антисептиками. Дренажный катетер фиксируют к коже лба лейкопластырем, и оставляют на 5-7 дней. В течение всего этого времени через него врач вводит лекарственные средства, и промывает пазуху. При кажущейся болезненности трепанопункция – действенный метод лечения гнойного фронтита. Отхождение гноя быстро приводит к улучшению состояния. Нормализуется температура, исчезает гнойное отделяемое, головная боль перестает беспокоить. После извлечения катетера спустя некоторое время костный дефект зарастает, и кожная ранка заживает. На ее месте остается едва заметный шрам.
Противопоказания против трепанопункции
Трепанопункция разрешена далеко не всем. К ней имеются местные и общие противопоказания.
Местные противопоказания:
- врожденные структурные аномалии пазух
- фронтит спровоцирован травмой
- фронтит уже осложнился абсцессом мозга, менингитом
- имеется остеомиелит костей черепа
- на фронтальном синусе ранее уже проводились вмешательства.
Общие противопоказания:
- туберкулез,
- хронические декомпенсированные заболевания
- обменные нарушения (сахарный диабет, сердечная недостаточность, патология печени, почек, и др.)
- остеопороз
- тромбофлебит
- заболевание крови с замедлением ее свертывания
Имеются противопоказания. Необходима консультация специалиста.
При неэффективности консервативных мероприятий для лечения острых или хронических фронтитов (воспаление лобной пазухи) может быть показана фронтотомия. Это один из методов радикального хирургического вмешательства с целью лечения сложных патологий придаточной пазухи или удаления кисты, образованной внутри полости. Для полного устранения проблемы, воспалительного процесса и нормализации носового дыхания очень важно выбрать правильную тактику хирургического лечения. Лор-врач может применить открытую операцию либо эндоскопическую эндоназальную фронтотомию. Малоинвазивное вмешательство предпочтительнее по причине меньшей травматичности и более короткого периода реабилитации.
Особенности фронтотомии
Подобная операция проводится только при выявлении тяжелой формы фронтита. Кроме того, она может быть показана при некоторых видах поражений костной части лобной пазухи. Основная цель проведения операции – это удаление пораженных тканей и создание широкого соустья между лобной пазухой и полостью носа для дренажа жидкости и циркуляции воздуха. При проведении вмешательства после травмы проводится удаление пораженной ткани, остановка кровотечений и восстановление анатомии поврежденных костей.
Операцию проводят только в клинике, с применением эндотрахеального наркоза. Есть несколько различных методик выполнения операций с тактикой вскрытия лобной пазухи. Все они разделяются на 2 больших группы – внутриносовые (проникновение в пазуху через носовую полость) и вненосовые (доступ снаружи).
Показания
Проведение операции фронтотомии показано:
- если консервативная терапия не дала эффекта;
- если фронтиты рецидивируют и не реагируют на лечение;
- при хронической форме фронтита с резким нарушением функции пазухи;
- при развитии полипов или кист, аномальном разрастании тканей в просвете пазухи.
Лор-врач при обследовании может определить дополнительные показания к операции.
Противопоказания
Проведение данного вида оперативного вмешательства может быть противопоказано при ряде патологий и состояний:
- системные заболевания;
- нарушения свертывающей системы крови;
- тяжелые болезни сердца и легких (из-за наркоза);
- возраст до 14 лет (для открытой операции).
Подготовка
Перед проведением операции на лобной пазухе любой пациент проходит консультацию лор-врача и полное медицинское обследование. Для подготовки к вмешательству необходимо:
- сдать анализы крови и мочи для оценки общего состояния здоровья;
- выполнить анализы крови на свертывание, биохимические исследования;
- сдать кровь на ВИЧ, гепатиты и скрытые инфекции;
- пройти флюорографическое исследование;
- выполнить рентгенографию придаточных пазух или КТ, МРТ (если это необходимо).
Как проводится фронтотомия
Тактику хирургического вмешательства определяет лор-врач на основании общего состояния, имеющихся симптомов и диагноза пациента. Возможна открытая фронтотомия или эндоскопическая. Если это открытое вмешательство, врач будет определять зону вмешательства и расположение передней решетчатой артерии, и ее соустья. При открытом вмешательстве после применения обезболивания врач делает разрез в области надбровной дуги по методу Янсона-Риттера, после чего проводится фронтотомия. Эта методика травматична, она используется крайне редко. После подобных манипуляций необходим длительный период восстановления, в зоне разреза может сформироваться шрам, который заживает длительное время.
Сегодня чаще проводится эндоскопическая фронтотомия с эндоназальным доступом. Это наиболее современный метод. При помощи микроинструментов врач восстанавливает проходимость устья, дренаж пазухи и нормализует носовое дыхание. Это уменьшает риск серьезных осложнений, практически нет боли и отечности.
Операцию проводят при помощи эндоскопа с гибкой трубкой, на одном конце которой расположена камера, а на другом – окуляр (в него будет смотреть врач в ходе операции). В область фронтальной пазухи врач попадает через нос, проводя таким доступом все манипуляции. Процедура не такая травмирующая, как открытая фронтотомия, и требует менее длительной реабилитации.
Реабилитация
После выполнения манипуляции врач выписывает пациенту ряд лекарственных средств.
Важно соблюдать определенные рекомендации специалиста:
- полностью исключить переохлаждение и простуды;
- исключить тяжелые физические нагрузки;
- временно из питания исключить острую, сильно холодную и очень горячую пищу и напитки.
Врач может дать дополнительные рекомендации в зависимости от объема вмешательства и имеющегося диагноза.
Наши отделения в Санкт-Петербурге
5 отделений Центр хирургии м. «Дунайская» Дунайский пр-т, д. 47 м. Дунайская ежедневно с 09:00 до 22:00
Запись на прием, травмпункт и забор анализов
КРУГЛОСУТОЧНО Центр хирургии м. «Ладожская» Пр-т Ударников, д. 19 к.1 м. Ладожская ежедневно с 09:00 до 22:00
Запись на прием, травмпункт и забор анализов
КРУГЛОСУТОЧНО Центр хирургии м. «Ленинский проспект» Ул. Маршала Захарова, д. 20 м. Ленинский проспект ежедневно с 09:00 до 22:00
Запись на прием, травмпункт и забор анализов
КРУГЛОСУТОЧНО Центр хирургии м. «Проспект Просвещения» Выборгское шоссе, д. 17 к.1 м. Пр-т Просвещения ежедневно с 09:00 до 22:00
Запись на прием, травмпункт и забор анализов
КРУГЛОСУТОЧНО Центр хирургии м. «Купчино» улица Малая Балканская, д. 23 м. Купчино ежедневно с 09:00 до 22:00
Запись на прием, травмпункт и забор анализов
ПО ГРАФИКУ КЛИНИКИ