Содержание
- Причины возникновения кератоконуса
- Симптомы кератоконуса
- Чем опасно заболевание
- Кератоконус и беременность
- Классификации кератоконуса
- Диагностика кератоконуса
- Лечение кератоконуса
- Признаки инородного тела на роговице
- Как удаляют инородное тело с роговицы
- Преимущества обращения в «СМ-Доктор»
- Цены на услуги врача-офтальмолога
- Язва роговицы трофическая
- Оглавление
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
- Причины развития
- Как диагностируют?
- Способы лечения
- Чем опасно?
- Клиническая картина
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
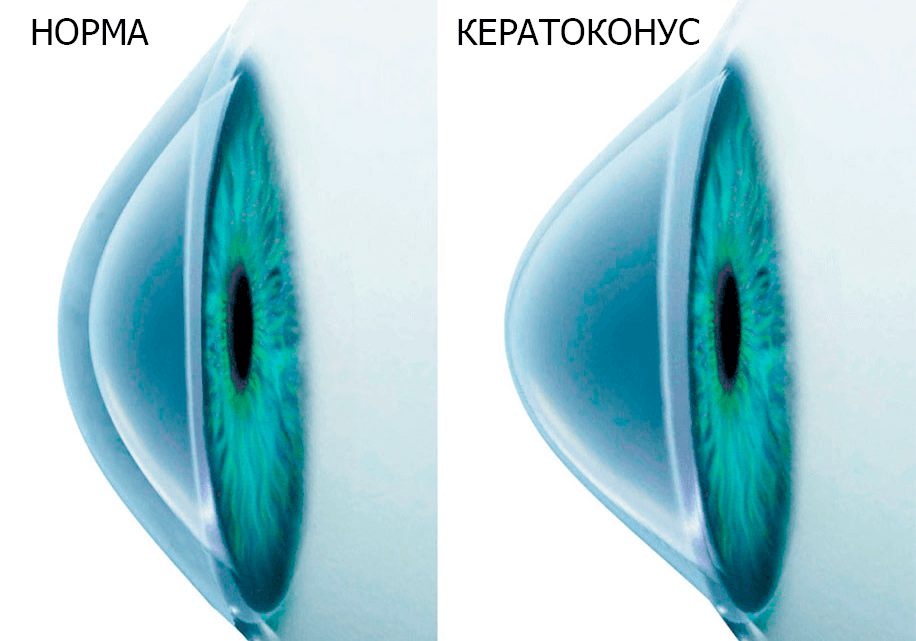
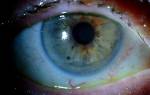
Кератоконус – это офтальмологическое заболевание, при котором роговица глаза истончается, мутнеет и деформируется, приобретая конусовидную форму (наравне с данными изменениями роговица утрачивает способность выполнять свои функции). В результате прогрессирования дегенеративного процесса постепенно снижается острота и четкость зрения, методы коррекции: очки и контактные линзы перестают помогать.
В равной степени этому заболеванию подвержены оба пола. Чаще патология начинает развиваться в 25-30 лет, но в редких случаях кератоконус можно встретить у подростков и даже у детей.
Для кератоконуса свойственно медленное прогрессирование на протяжении длительного периода. Заболевание имеет невоспалительную природу и всегда затрагивает оба глаза.
Причины возникновения кератоконуса
Формирование кератоконуса связано с биохимическими нарушениями, которые проходят в роговице глаза. В процессе развития заболевания волокна, формирующие саму роговицу, утрачивают плотность (становятся эластичными) и нарушается их структура.
Ученые выделяют несколько основных факторов, которые являются причиной возникновения кератоконуса:
- нарушение работы эндокринной системы;
- вирусные инфекции, хронические заболевания, генетические аномалии;
- генетическая предрасположенность (наличие данного диагноза у одного из родителей повышает риск развития заболевания у ребенка);
- травмы глаза, включая роговицу;
- длительное нахождение в состоянии стресса;
- неблагоприятная экологическая обстановка.
Симптомы кератоконуса
Симптоматика заболевания на ранних его этапах схожа с признаками близорукости, дальнозоркости или астигматизма. Пациенты с кератоконусом отмечают прогрессирующее снижение зрения и повышенную утомляемость глаз. Также может ощущаться жжение, зуд, повышенная слезоточивость и светочувствительность.
К числу симптомов заболевания относятся двоение или искажение изображения, появление ореолов вокруг предметов. Возникает потребность в частой смене очков и контактных линз, однако скорректировать зрение с их помощью становится все сложнее и сложнее. Также может появиться сложность при использовании контактных линз: из-за нарушения формы роговицы линзы не прилегают к ней.
В связи с тем, что данная патология может развиваться в детском возрасте, особое внимание следует уделять жалобам ребенка на головную боль, слезоточивость и покраснение глаз. Если при чтении ребенок начинает щуриться и подносить книгу ближе к глазам, требуется срочное посещение офтальмолога. В том случае, если ребенок уже наблюдается у окулиста и по рекомендации врача носит очки, при этом эффективность от использования очков быстро снижается, так же следует немедленно обратиться к специалисту за консультацией.
Так как перечисленные симптомы характерны не только для кератоконуса, но и для других офтальмологических заболеваний, выявить истинную причину их появления может только офтальмолог.
Более поздние стадии кератоконуса исключают возможность использования мягких линз из-за деформации роговицы, а на последних стадиях ее можно заметить даже невооруженным глазом.
Чем опасно заболевание
Природа кератоконуса имеет невоспалительный характер, однако заболевание считается довольно опасным, так как при отсутствии правильного и своевременного лечения оно несет тяжелые осложнения. На последних стадиях наблюдается истончение роговой оболочки глаза, что чревато ее разрывом. Данный процесс характеризуется острой болью и приводит к полной утрате зрения без возможности его восстановления.
Кератоконус и беременность
Согласно проведенным исследованиям, гормональные перестройки и повышенная склонность к отечности могут оказать небольшое влияние на развитие заболевания, так как роговица тоже имеет склонность к задержке жидкости. При этом наличие диагноза не оказывает влияние на благополучное протекание беременности и развитие плода. Также кератоконус не является противопоказанием для естественных родов в случае отсутствия других патологий.
Классификации кератоконуса
В медицинской практике существует несколько классификаций кератоконуса.
Наиболее часто используется разделение патологии на стадии, где первая стадия характеризуется небольшим снижением остроты зрения, неправильным астигматизмом и отсутствием помутнения роговицы, а при заключительной четвертой стадии острота зрения является минимальной и не поддается коррекции, а коническая деформация и помутнение роговицы ярко выражены.
Также применяются другие классификации. Например, по механизму возникновения разделяют первичный и вторичный кератоконус, по характеру течения заболевания – прогрессирующий и стационарный, по особенностям патологических процессов – передний, острый и задний.
Диагностика кератоконуса
Обнаружение признаков заболевания и постановка диагноза в начале его развития играют определяющую роль для успешного предотвращения прогрессирования патологии.
Врач выносит заключение о подтверждении диагноза, опираясь на жалобы пациента, выявленные клинические признаки и дополнительные аппаратные исследования.
Первостепенно для диагностирования заболевания офтальмолог проводит стандартную проверку остроты зрения, благодаря которой выявляется наличие изменений и их степень. Одним из признаков, способствующих раннему выявлению заболевания, является сложность в достижении максимальной остроты зрения при оптимальной очковой коррекции.
При наличии первичных признаков заболевания назначаются дополнительные исследования для выявления истончения роговицы и наличия разрывов. Современная медицинская аппаратура позволяет с большой точностью диагностировать структурные изменения, протекающие в органах зрения, и определить их степень.
Лечение кератоконуса
Основной задачей лечения при кератоконусе является замедление прогрессирования болезни. В зависимости о степени заболевания и характера его течения будет меняться и протокол лечения.
Так, на ранних стадиях снижение зрение и различные зрительные искажения корректируются с помощью очков и индивидуально изготовленных контактных линз.
При более выраженном кератоконусе применение контактных линз становится неэффективно: деформирование роговицы не позволяет мягкой линзе принимать правильную форму и повышать преломляющую способность поверхности роговицы. В таком случае для коррекции зрения применяют жесткие контактные линзы. Они справляются сразу с двумя задачами: и стабилизируют остроту зрения, и исправляют неправильную форму роговицы.
Эффективным методом лечения кератоконуса является кросс-линкинг. Этот способ представляет собой воздействие на роговицу с помощью ультрафиолета и рибофлавина, благодаря чему укрепляются коллагеновые волокна и повышается их устойчивость к деформации. Процедура считается малотравматичной и выполняется под местной анастезией. Возможен небольшой дискомфорт в течение первых дней после ее проведения. Данный вид вмешательства достаточно результативен при условии проведения кросс-линкинга на начальных этапах кератоконуса.
Если позволяет толщина роговицы, проводится эксимерлазерная процедура (ФРК+ФТК). На ранних этапах кератоконуса это позволяет скорректировать остроту зрения, астигматизм и укрепить роговицу.
Существуют методы лечения кератоконуса хирургическим путем. Так, благодаря имплантации роговичных сегментов происходит усиление роговицы, что снижает ее растяжение. Внедрение сегментов – специальных колец – также оказывает влияние на улучшение остроты зрения. Эта несложная операция проводится не на всех этапах заболевания: имплантация возможна только в случае, если центральная часть роговицы еще сохранила прозрачность и имеет достаточную толщину.
Пересадка роговицы – сквозная или послойная кератопластика – также применяется в терапии. В данном случае существуют несколько факторов, напрямую влияющих на результат операции: в их числе возраст и общее состояние здоровья пациента. Стоит отметить, что пересадка считается высокорискованным вмешательством (однако операция позволяет эффективно откорректировать зрение) и проводится только на развитых стадиях кератоконуса.
На сегодняшний день не существует лекарственных препаратов, способных полностью останавить развитие кератоконуса. Но часто пациентам назначаются слезозаменители для облегчения симптома «сухого глаза», который сопровождает заболевание.
При появлении первых признаков данного заболевания или других симптомов, касающихся органов зрения, следует обратиться за получением квалифицированной медицинской помощи.
Услуги офтальмолога Детская клиника Детские врачи Офтальмолог Удаление инородных тел с роговицы Инородные тела на роговице – это довольно распространенная травма глаза, встречающаяся как у взрослых, так и у детей. Песок, мусор, насекомые, частички стекла, дерева или металла – все это причиняет сильнейший дискомфорт и боль. Удаление инородных тел с конъюнктивы и роговицы должно проводиться в клинике, только в этом случае риск воспаления и других осложнений будет минимален.
Признаки инородного тела на роговице
Как определить, что в глаз ребенка что-то попало? Для начала нужно попытаться увидеть инородное тело. Чаще всего оно располагается на поверхности, но даже в этом случае вызывает немало неприятных явлений:
- жжение или боль;
- покраснение глаза;
- слезотечение;
- светобоязнь;
- ухудшение зрения.
Чаще всего симптомы усиливаются при попытке открыть глаз. Даже если Вы не увидели инородного тела, при появлении вышеперечисленных симптомов нужно срочно обратиться к врачу. Не стоит пытаться удалить соринку самостоятельно, особенно если она имеет острые края (стекло, металлическая стружка, деревянная щепка и т.п.). При неаккуратных действиях Вы можете повредить роговицу, а это может привести к сильному и опасному воспалению.
Как удаляют инородное тело с роговицы
Удаление поверхностного инородного тела с роговицы проводится с помощью специальных инструментов (пинцет или копьевидная игла) под контролем щелевой лампы или операционного микроскопа. Для точной диагностики может применяться УЗИ. Предварительно глаз обезболивается каплями. Если инородное тело проникло глубже, может потребоваться небольшая офтальмологическая операция с надрезанием роговицы. После таких операций специалист нередко предлагает остаться в стационаре на некоторое время для постоянного наблюдения. После завершения всех манипуляций врач обязательно назначает противовоспалительные капли, и, как правило, антибиотики. Они помогут предотвратить развитие воспалительного процесса. Подробнее о конъюнктивите у детей читайте здесь.
Преимущества обращения в «СМ-Доктор»
Что делать, если нужно срочно избавиться от инородного тела в глазу ребенка? Приехать в «СМ-Доктор». Мы гарантируем каждому пациенту:
- быстрый прием опытного специалиста, без ожидания и очередей;
- обследование с использованием качественного, надежного оборудования;
- эффективное обезболивание;
- полное удаление инородного тела с последующим назначением лечения;
- удобное расположение филиалов недалеко от метро;
- госпитализация ребенка при необходимости.
Инородное тело на роговице – это очень неприятно, особенно для ребенка. Если Вам нужна быстрая, своевременная, квалифицированная помощь, приезжайте в «СМ-Доктор». Мы справимся с любой ситуацией.
Цены на услуги врача-офтальмолога
| Наименование услуги | Цена (руб.) |
|---|---|
| Приём офтальмолога (первичный) | 2 100 |
| Приём офтальмолога (повторный) | 1 800 |
| Удаление инородного тела с поверхности роговицы | 1 900 |
Услуги детского отделения в городе Солнечногорске оказываются со скидкой 15% от указанных в прайс-листе цен Врачи ведут прием в следующих клиниках: Войковская Детская клиника на ул. Клары Цеткин Марьина Роща Детская клиника в 3-м проезде Марьиной Рощи
- Детская клиника на ул. Клары Цеткин (м.Войковская)
- Болдырева Светлана Николаевна Детский офтальмолог
- Детская клиника в 3-м проезде Марьиной Рощи (м.Марьина Роща)
- Болдырева Светлана Николаевна Детский офтальмолог
- Илларионова Елена Владимировна Детский офтальмолог
catad_tema Заболевания глаз – статьи Статьи Комментарии –> Клинические рекомендации
Язва роговицы трофическая
МКБ 10: H16.0 Год утверждения (частота пересмотра): Год утверждения: 2017 ID: КР99 Профессиональные ассоциации:
- Общероссийская общественная организация «Ассоциация врачей-офтальмологов»
Утверждены Общероссийской общественной организацией «Ассоциация врачей-офтальмологов» Согласованы Научным советом Министерства Здравоохранения Российской Федерации
Оглавление
Приложение Б. Алгоритмы ведения пациента
Язва роговицы трофическая
Приложение В. Информация для пациентов
Пациенту с установленным диагнозом трофической язвы роговицы должна быть оказана скорая медицинская помощь в экстренной и неотложной форме, в условиях стационара.
10 октября 2016 г.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ) Если Вы медицинский специалист, войдите или зарегистрируйтесь Связанные темы: Заболевания глаз – статьи Структурно-функциональные особенности периферических сосудов при глаукоме Современные тенденции в лечении воспалительных заболеваний глазной поверхности у детей Опыт нейропротекторной терапии первичной открытоугольной глаукомы на основе применения различных форм Мексидола Как избежать снижения зрения с возрастом?
Возникает перфорация роговицы в результате инфицирования глаза или его прободения в процессе травмы, ожога или хирургического вмешательства. При этом у пациента появляется слезотечение, светобоязнь, боль в глазу и голове, а также значительно нарушается общее самочувствие. Выявить патологию можно с помощью проведения офтальмоскопии по наличию у больного характерной клинической картины поражения глаза.
Лечение изъязвления заключается в устранении причины, что спровоцировала патологию.
Причины развития
Спровоцировать перфорацию роговицы может воздействие на организм человека таких факторов:
- инфекционное поражение;
- заражение грибком;
- воспаление аутоиммунной природы;
- аллергические реакции;
- травма;
- осложнение хирургического вмешательства;
- ожог;
- язвы роговицы;
- врожденные аномалии строения;
- закупорка тромбом или атеросклеротической бляшкой питающего сосуда;
- бесконтрольный прием вредных лекарственных препаратов;
- сахарный диабет;
- дегенерация нервных волокон зрительного нерва.
Вернуться к оглавлению
Симптоматика
Проявления заболевания могут быть разнообразными и зависят преимущественно от причин, что спровоцировали перфорацию роговицы. Все пациенты ощущают сильную боль в глазу, светобоязнь, слезотечение, покраснение органа зрения, может ощущаться пульсация сосудов и присутствовать головная боль и головокружение. У некоторых пациентов с попаданием инфекции внутрь глаза наблюдается повышение температуры тела, сильная слабость, озноб и нарушение общего состояния. Чаще присутствует только одностороннее поражение.
Кроме этого, у больного с перфорацией роговицы возникают такие симптомы:
- боль в глазном яблоке;
- фотофобия;
- слезотечение;
- головокружение;
- блефароспазм;
- отечность век;
- повышение температуры тела;
- головная боль;
- сильная слабость;
- образование гноя;
- снижение остроты зрения;
- помрачнение сознания.
При офтальмоскопии проявляются такие характерные признаки прободения роговицы:
- инфильтрат на роговице серо-желтого цвета;
- рубец в зоне дефекта;
- исчезновение гипопиона;
- мелкая или плоская передняя камера;
- неправильная форма зрачка;
- звездчатые складки десцеметовой мембраны.
Вернуться к оглавлению
Как диагностируют?
Заподозрить перфорацию роговицы можно по наличию у пациента характерных клинических признаков при офтальмоскопии. Также важно провести магнитно-резонансную и компьютерную томографию органа зрения. Необходимо сдать общий и биохимический анализ крови. Рекомендуется провести ПЦР на наличие у больного инфекции, которая могла спровоцировать развитие этого патологического процесса. Необходимо провести ультразвуковое исследование сосудов с допплерографией для обнаружения возможного тромбирования сосудов, питающих орган зрения.
Вернуться к оглавлению
Способы лечения
Для предотвращения распространения дефекта на роговице его необходимо обработать раствором бриллиантового зеленого, а также провести диатермо- и лазерокоагуляцию. Еще рекомендуется провести промывание слезно-носового канала. При высевании инфекции бактериального происхождения рекомендуется применение антибактериальных препаратов, а при грибковом инфицировании используют фунгицидные средства. Также показаны глазные капли с мидриатическим эффектом, средства, улучшающие метаболизм тканей зрительного анализатора.
Для снятия воспаления применяются противовоспалительные, антигистаминные, противоаллергические, а также иммуномодулирующие препараты. Уменьшить боль в зрительном анализаторе помогут местные гипотензивные капли. Полезными будут методы физиотерапии в виде магнитотерапии, фонофореза, электрофореза и массажа глазного яблока. В тяжелых случаях проводится оперативное вмешательство с выполнением кератопластики с помощью лазера. Улучшить зрение после заживления дефекта поможет эксимерлазерная шлифовка поверхностных рубцов роговицы.
Без необходимого лечения перфорации роговицы могут вызвать полную потерю зрения.
Вернуться к оглавлению
Чем опасно?
При перфорации роговицы существует множество опасностей как для зрительного анализатора, так и для жизни пациента. Если изъязвление заканчивается прободением язвы и потерей больным зрения за счет последующего образования рубцового помутнения в виде бельма. Кроме этого, возможно образование соединительнотканных синехий, которые будут препятствовать нормальному оттоку жидкости изнутри глаза и у пациента может возникать вторичная глаукома. При распространении инфекции на соседние структуры зрительного анализатора существует риск атрофии зрительного нерва. кроме этого инфицирование может разноситься с током крови в головной мозг с формированием менингитов, что представляют опасность для жизни пациента.
- Вы здесь:
- Главная
- Ревматология для пациента
- Гранулематоз Вегенера
Гранулематоз Вегенера — аутоиммунное гранулематозное воспаление стенок сосудов (васкулит), захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и артерии, с вовлечением верхних дыхательных путей, глаз, почек, лёгких и других органов. Относится к системным АНЦА-ассоциированным некротизирующим васкулитам.
Гранулематоз Вегенера — тяжелое быстро прогрессирующее заболевание. Без своевременно начатого лечения приводит к смертельному исходу в течение 6 — 12 мес. Подразделяется на две формы: локальную и генерализованную, которые по мнению ряда авторов являются стадиями заболевания.
При локальной форме поражаются ЛОР органы (90 % случаев) и глаза (10 % случаев) с развитием ринита, назофарингита, синусита, евстахиита, отита, склерита, эписклерита, а также увеита.
При генерализованной форме к вышеуказанным симптомам присоединяется поражение легких (80 % случаев) в виде легочного гранулематозного васкулита, обычно заканчивающегося образованием легочных гранулём. Гранулемы подвержены распаду с образованием каверн, что нередко сопровождается легочным кровотечением. У 2/3 пациентов наблюдается поражение почек в виде некротизирующего быстропрогрессирующего гломерулонефрита.
Достаточно часто гранулематоз Вегенера протекает с развитием кожного васкулита (у 40 % пациентов) и поражения периферической нервной системы (15 %) с развитием асимметричной полинейропатии. У 5 % больных описан перикардит.
Заболевание чаще всего манифестирует с поражения верхних дыхательных путей и глаз. Поражение внутренних органов обычно наступают позже.
Эпидемиология Гранулематоз Вегенера поражает в равной степени как мужчин, так и женщин. Средний возраст заболевших составляет 40 лет.
Клиническая картина
Общие проявления
Заболевание начинается с общей слабости, пониженного аппетита и похудения. В последующем присоединяются лихорадка, артралгии и миалгии. Иногда выявляют симптомы реактивных артритов.
Поражение глаз
При гранулематозе Вегенера воспалительный процесс затрагивает в основном белочную и радужную оболочку глаз. Нередко развитие увеита, иридоциклита, эписклерита, склерита, приводящих к перфорации роговицы и слепоте. Возможно образование периорбитальной гранулёмы с развитием экзофтальма.
<Поражение верхних дыхательных путей, ротовой полости и органов слуха</h3> Проявляется в виде упорного насморка с гнойно-геморрагическим отделяемым. В последующем развивается изъязвление слизистой оболочки. Возможна перфорация перегородки с развитием седловидной деформации носа. Помимо язвенно-некротического ринита возможно поражение трахеи, гортани, придаточных пазух носа, слуховых труб и ушей. Нередко возникновение язвенного стоматита. Иногда встречается резистентный к консервативному и хирургическому лечению мастоидит <Поражение кожи</h3> Наблюдается кожный васкулит с язвенно-геморрагическими высыпаниями. Поражение нервной системы
Протекает в виде асимметричной полинейропатии.
Поражение лёгких
В легких образуются гранулемы, нередко распадающиеся, что приводит к кровохарканию и развитию дыхательной недостаточности. У 1/3 пациентов гранулёмы клинически ничем себя не проявляют. Возможно развитие плеврита, аускультативно проявляющегося шумом трения плевры. Также может наблюдаться выпотной плеврит
Поражение почек
Одной из излюбленных локализаций гранулематоза Вегенера являются почечные клубочки. Возникающий гломерулонефрит проявляется гематурией, массивной протеинурией, нередко имеет быстро прогрессирующее течение и приводит к быстро нарастающей почечной недостаточности.
Поражение оболочек сердца
Проявляется в виде различных видов перикардита. Поражение миокарда и эндокарда нехарактерно
Диагностика
У больных с развернутой клинической картиной диагноз обычно несложен, однако в связи с разнообразием форм и вариантов течения возникают трудности на ранних стадиях заболевания. Примерно 25 % больных в начальной стадии не имеют признаков поражения легких или почек.
Классификационные критерии диагностики гранулематоза Вегенера
| Критерий | Определение |
| 1. Воспаление носа и полости рта | Язвы в полости рта. Гнойные или кровянистые выделения из полости носа |
| 2. Изменения при рентгенографическом исследовании лёгких | Узелки, инфильтраты или полости |
| 3. Изменения мочи | Микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи |
| 4. Биопсия | Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах |
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %. Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
Дифференциальная диагностика
С целью правильной диагностики следует исключить заболевания, также протекающие с лёгочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарга-Стросса, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмоней с гломерулонефритом. Также проводят дифференциальный диагноз с другими заболеваниями: лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулёма носа, саркоидоз, туберкулёз, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом.
Лечение
Поскольку заболевание имеет аутоиммунный генез, препаратами выбора являются иммунодепрессанты: цитостатики в сочетании с глюкокортикоидами. Из цитостатиков хорошо себя зарекомендовал циклофосфамид в дозе 2 мг/кг/сут. При поражении почек дозу повышают до 3-5 мг/кг/сут. Глюкокортикоиды назначаются в эквивалентной преднизолону дозе 1 мг/кг/сут. Хорошие результаты показала пульс-терапия циклофосфамида в дозе 1000 мг. Определённые надежды возлагаются на антицитокиновую терапию.
Прогноз
Без лечения прогноз неблагоприятен: средняя продолжительность жизни не превышает 5 мес, а летальность в течение первого года болезни составляет 80 %. При своевременно начатой терапии циклофосфамидом и глюкокортикостероидами у 93 % пациентов ремиссия длится около 4-х лет, иногда у некоторых больных — более 10 лет.
- Назад
- Вперед