Содержание
- Первые симптомы новообразований
- Первые общемозговые симптомы опухоли
- Очаговые признаки опухолей на ранних стадиях
- Диагностика при подозрении на опухоль головного мозга
- Когда бить тревогу?
- Содержание статьи:
- Причины заболевания
- Симптомы неврита зрительного нерва
- Классификация и стадии развития болезни
- Осложнения неврита зрительного нерва
- Диагностика заболевания
- Лечение неврита зрительного нерва
- Профилактика заболевания
16 декабря 2020
По статистике, около 30% пациентов, переболевших COVID-19, жаловались на дискомфорт в глазах и различные расстройства зрения. В большинстве случаев эта проблема сохранялась на протяжении до 2 недель.
Конъюнктивит при коронавирусной инфекции развивается за счет проникновения вирусных частиц через слизистые оболочки глаз, которые являются «входными воротами» для вируса. Поэтому в общих рекомендациях по профилактике распространения COVID-19 сказано: нельзя прикасаться грязными руками к лицу, а также тереть глаза. Лучшим средством защиты глаз при данной инфекции являются очки, которые будут плотно прилегать к лицу, а также тщательная гигиена рук.
Часто признаки вирусного конъюнктивита появляются за несколько дней до острой иммунной реакции организма в виде повышения температуры тела. Уже после этого возникает общая слабость, боли в мышцах, нарушение обоняния.
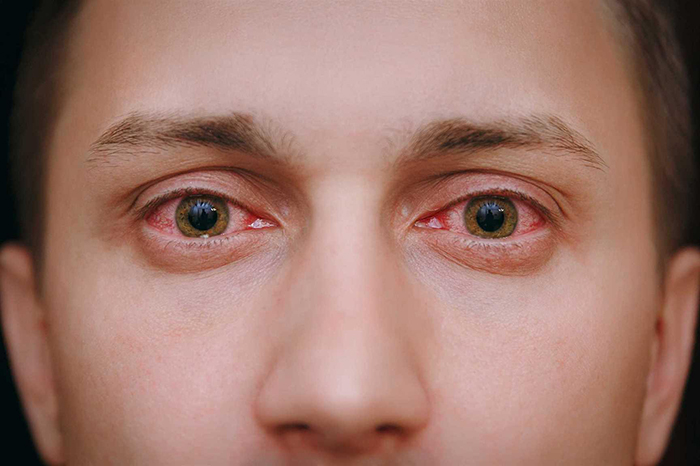
Общая клиническая картина поражения глаз включает в себя: покраснение глаз, светобоязнь, слезотечение, рези в глазах, ощущение сухости, чувство соринки, зуд, жжение, затуманенность, снижение остроты зрения. Чаще всего коронавирусная инфекция поражает оба глаза и клиническая картина в обоих глазах развивается одинаково.
Также учеными доказано, что коронавирусная инфекция живет на веках и ресницах до 2 суток. Интересен тот факт, что пациенты, жалующиеся на рези , покраснения и дискомфорт в глазах в комплексе с потерей обоняния, реже имели тяжелые формы COVID-19, в отличии от тех пациентов, у которых этих признаков не было. Болезнь у них протекала легче, без осложнений в виде пневмоний и сердечной недостаточности.
В группу риска попадают маленькие дети и пожилые люди, которые не всегда ответственно соблюдают правила личной гигиены. Увлекшись интересной игрой, дети часто прикасаются к лицу, трут глаза. Также высока вероятность заболеть тем, кто по роду своей деятельности вынужден контактировать с большим количеством людей. При сильном кашле, чихании возрастает вероятность распространения инфицированной слюны на несколько метров.
Слизистая оболочка глаза страдает от проникновения в нее коронавирусной инфекции — в ней развивается мощный воспалительный процесс, который может затронуть роговицу и сетчатку глаза.
Одним из способов профилактики проникновения в глаза коронавирусной инфекции является промывание слизистой глаз изотоническим раствором хлорида натрия (капли «Окусалин»). При первых признаках явного воспаления глаз следует незамедлительно обратиться к офтальмологу.
Соблюдайте правила личной гигиены, берегите себя и будьте здоровы!
вернуться к списку –> –> вернуться к списку Важное о COVID-19 Клиника Вся Медицина Все публикации
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.
В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.
Похожие статьи
Комментарии–>Многие в последнее время жалуются на появление раздражений на коже, сыпи. Как признают специалисты, это один из симптомов “омикрона”. Фото: Илья Питалев / РИА Новости
– Сообщения о появлении сыпи при заражении омикроном приходят ежедневно, – рассказала “Российской газете” заместитель директора по клинической работе Московского научно-исследовательского института эпидемиологии и микробиологии им. Г.Н. Габричевского Роспотребнадзора, доктор медицинских наук Татьяна Руженцова. – Кожные проявления говорят о распространении инфекции по всему организму с поражением непосредственно клеток кожи или сосудов.
читайте также–> –> Британские медики назвали четыре “скрытых” симптома штамма “омикрон”
При этом отмечаются различные высыпания на коже. “Сыпь может проявиться в виде розоватых, красноватых или синеватых пятен, иногда – в виде бугорков или пузырьков, напоминающих потницу. У некоторых пациентов сыпь похожа на крапивницу. У одних больных отмечается зуд, у других – отечность, у третьих нет никаких ощущений. Как правило, сыпь проходит при применении основной терапии против коронавирусной инфекции”, – добавила врач-терапевт, младший научный сотрудник клинического отдела Московского научно-исследовательского института эпидемиологии и микробиологии им. Г.Н. Габричевского Роспотребнадзора Дарья Хавкина.
По словам специалистов, высыпания следует рассматривать как симптом, указывающий на необходимость более активного применения противовирусных, антитромботических, противовоспалительных и дезинтоксикационных средств, которые назначает врач. Всем пациентам в качестве первого средства рекомендуется обильное тёплое питьё. Антигистаминные препараты могут помочь при аллергических высыпаниях, но при сыпи, вызванной самим SARS-CоV-2, они малоэффективны. При сильном зуде врач может назначить местные противовоспалительные препараты.
Общество Здоровье Пандемия коронавируса COVID-1929 января 2022 13:29 Метеоновости
Врачи описали еще один механизм заражения “омикроном”. Большая скорость распространения нового штамма и его высокая контагиозность приводят к более частым проникновениям коронавируса через глаза.
Примерно в одном из десяти случаев происходит заражение через слизистую глаза. Одним из симптомов “омикрона” может быть конъюнктивит. Впоследствии у больных также возникают головные боли и насморк.
Конъюнктивит при коронавирусе наблюдался с самого начала пандемии. Подобный симптом инфекции был описан еще в Ухане. Вирус поражает глазную поверхность, используя слизистую как входные ворота инфекции. При этом у больного могут проявляться и несколько симптомов сразу: покраснение глаз, выраженный зуд век, светобоязнь, обильное слезотечение, ощущение “песка” в глазах, отек век, выделения из глаз с затуманиванием или без затуманивания зрения.
Слизистая глаза оказалась благоприятной средой для коронавируса. Соединительная оболочка может поддерживать вирусную репликацию в течение длительного периода времени. Это связано с тем, что водородный показатель коронавируса нового типа совпадает с показателем слезы. Мазки из конъюнктивы продолжали оставаться положительными больше месяца, в то время как вирус уже переставал выделяться в носоглотке. Также описан вариант проникновения вируса в глаза в результате выделения жидкости из воспаленных сосудов. Клетки глазной поверхности, включая конъюнктиву, восприимчивы к SARS-CoV-2 и служат входным порталом и резервуаром передачи вируса от человека к человеку.
Крайне высокая скорость распространения штамма “омикрон” вывела способ заражения через глаза на новый уровень. Вот что отметил врач-инфекционист Андрей Поздняков:
“Именно от “омикрона” беречься становится все проблемнее и проблемнее. Почему именно он вытеснил “дельту” и все остальное заодно? Именно потому, что он максимально заразен в отличие от всех предыдущих штаммов. Его заразность, коэффициент контагиозности уже приблизился к ветряной оспе”.
С другой стороны, медики отмечают, что, несмотря на высокую заразность в целом, “омикрон” протекает легче по сравнению с той же “дельтой”, особенно среди вакцинированных. Директор Европейского регионального бюро ВОЗ Ханс Клюге даже предположил, что “омикрон” положит конец пандемии в Европе или как минимум станет завершением ее острой фазы. Вирус превратится в эндемическое заболевание с локальными вспышками в разных странах.
Но все же торопиться с выводами пока рано. Коронавирус уже неоднократно опровергал все прогнозы — и осторожные, и самые смелые.
“Исключить появление какой-то новой, еще более зловредной мутации никто не может. Это пессимистичный вариант. Посмотрим, что будет. Пока все идет к тому, что превалирует “омикрон”. Он протекает быстро, взрывоопасно, но все-таки у иммунизированных менее тяжело, чем та же “дельта”.
Судя по всему, к более пессимистичному варианту развития событий склоняется и академик Александр Гинцбург. По словам директора центра Гамалеи, “омикрон” не станет выходом из пандемии. Напротив, из-за его быстрого распространения увеличивается вероятность появления более опасной мутации. Предотвратить появление новых штаммов можно только вакцинацией до 80% населения России за полгода.
Содержание статьи:
Неврит зрительного (глазного) нерва, оптический неврит, – первичный воспалительный процесс, причинами которого являются различные факторы. Частота возникновения в расчете на 100 тыс. населения – от 1 до 5 случаев. Среди всех заболеваний глаз поражение зрительного нерва фиксируется в 3,2 % случаев. Патология отличается высокой частотой возникновения необратимых последствий (снижение зрения, слепота) и инвалидизации – по данным разных исследований они наступают в 20-28 % случаев.
Причины заболевания
Чаще всего неврит зрительного нерва развивается при рассеянном склерозе и является его первым проявлением. Основа воспалительного процесса в этом случае – демиелинизация, или разрушение миелиновой оболочки нерва. Поражение зрительного нерва провоцируют и другие аутоиммунные патологии: системная красная волчанка, синдром Шегрена.
К демиелинизации и, как следствие, невриту зрительного нерва также приводят заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG), в частности, острый рассеянный энцефаломиелит.
Аксоны и нейроны глазного нерва разрушаются не только в результате демиелинизирующих процессов, но и на фоне других болезней. К ним относятся:
- воспаления глазного яблока и/или орбиты;
- воспалительные заболевания головного мозга;
- инфекционные процессы в носоглотке;
- саркоидоз, гранулематоз;
- острое нарушение мозгового кровообращения;
- эндокринные патологии – тиреотоксикоз, сахарный диабет;
- специфические инфекции – туберкулез, сифилис, грипп.
Неврит зрительного нерва может быть следствием травмы глаза, черепно-мозговой травмы, токсического поражения – в большинстве случаев это отравление метиловым спиртом, свинцом, иногда – глистные инвазии. Может провоцироваться осложненной беременностью.
Симптомы неврита зрительного нерва
Симптоматика различается в зависимости от вида заболевания: интрабульбарный (папиллит) или ретробульбарный неврит.
Папиллит (внутриглазной, ретробульбарный неврит)
Характеризуется острым началом с быстрым ухудшением остроты зрения – от 1-2 часов до 1-2 суток. В некоторых случаях возникают умеренная головная боль и боль при движении глаз. При частичном поражении острота зрения может сохраняться, но появляются скотомы – участки частичного или полного выпадения поля зрения, которые могут быть центральными и парацентральными, округлыми или аркоподобными. Возможно сужение границ поля зрения, снижение темновой адаптации и цветового восприятия. Чаще всего симптомы ухудшения зрения исчезают через 7-10 дней, через 2-3 недели (иногда – до 5 недель) зрение восстанавливается. Без лечения либо при тяжелом течении неврита возможна атрофия зрительного нерва с полной потерей зрения.
Ретробульбарный неврит
Протекает в острой или хронической форме. Острая форма чаще характерна для одностороннего поражения, хроническая – для двустороннего.
Общие симптомы:
- болезненность при движении глазными яблоками и надавливании на глаз;
- нарушения цветового зрения – снижение чувствительности глаза к цветам, оттенки быстро тускнеют;
- падение остроты зрения до полной невозможности различать предметы;
- появление скотом.
В зависимости от формы ретробульбарного неврита симптомы могут различаться. Для аксиального неврита характерно сочетание центральной скотомы с частичными выпадениями полей зрения и возникновением в поле зрения периферических дефектов. При периферической форме поле зрения имеет сужается по всему периметру – имеет концентрический характер. Трансверсальная форма отличается значительным снижением зрения, вплоть до слепоты, скотомами, сливающимися с периферическими выпадениями полей зрения.
Классификация и стадии развития болезни
В зависимости от зоны поражения:
- Интрабульбарный (внутриглазной) неврит, оптический папиллит. Это воспаление внутриглазной части (диска) зрительного нерва. Чаще развивается у детей.
- Ретробульбарный неврит. Повреждение отдела нерва, лежащего между глазным яблоком и перекрестом зрительных нервов. Формы ретробульбарного неврита :
- аксиальная – в патологический процесс вовлечен пучок аксонов, проходящих в зрительном нерве;
- периферическая – воспаление охватывает оболочки нерва и распространяется вглубь нервного ствола с образованием большого количества экссудата под оболочками;
- трансверсальная – процесс затрагивает все слои зрительного нерва.
По этиологии поражения:
- инфекционный:
- параинфекционный (поствакцинальный, после перенесенных ОРВИ);
- демиелинизирующий;
- ишемический;
- токсический;
- аутоиммунный.
По остроте течения:
- острый;
- хронический.
По распространенности поражения:
- мононеврит – воспаление одного нерва (подавляющее большинство случаев);
- полиневрит – вовлечение в процесс обоих зрительных нервов (менее 1 % случаев).
Осложнения неврита зрительного нерва
Переход процесса в хроническую форму, сопровождающуюся частыми рецидивами и нарушением зрения. Основное и наиболее опасное осложнение неврита глазного нерва – его атрофия с деструкцией миелиновой оболочки и полной потерей зрения.
Диагностика заболевания
Как правило, пациенты, у которых появились первые симптомы неврита зрительного нерва, обращаются к офтальмологу. Заболевание считается междисциплинарной патологией, в его лечении обязательно принимают участие окулист либо невропатолог. Если неврит развивается на фоне других патологий, необходимо уточнять диагноз и проводить специфическую терапию первичных болезней . Тогда к лечению подключаются соответствующие специалисты – иммунолог, оториноларинголог, инфекционист, фтизиатр.
Первым этапом в диагностике неврита зрительного нерва являются сбор анамнеза, внешний осмотр пациента, пальпация. Во время сбора анамнеза врач уточнит наличие сопутствующих патологий, время начала заболевания, какие жалобы предъявляет больной (боль, снижение остроты зрения, изменение цветоощущения, появление «слепых» пятен), как быстро развивались симптомы и насколько они выражены, поражен один глаз или оба.
Внешний осмотр и пальпация зачастую могут не принести дополнительных данных. Боль, смещение вперед глазного яблока, ограничение его движений могут возникать при ретробульбарном неврите, но не являются обязательными.
Далее врач переходит к офтальмологическому осмотру. Он включает в себя:
- определение остроты зрения;
- исследование цветоощущения проводится по полихроматическим таблицам Рабкина;
- исследование реакции зрачка на свет;
- измерение внутриглазного давления, которое может быть симптомом глаукомы и других заболеваний, провоцирующих развитие неврита;
- биомикроскопия – осмотр переднего отрезка глаза для исключения его патологии;
- офтальмоскопия (осмотр глазного дна) после закапывания капель, расширяющих зрачок;
- компьютерное исследование полей зрения по 120 точкам;
- исследование полей зрения методом кинетической периметрии.
Для уточнения диагноза используются следующие методы:
- электрофизиологическая диагностика – исследование порога электрической чувствительности сетчатки и зрительных вызванных потенциалов;
- ультразвуковое исследование глаз, МРТ орбиты глаза и головного мозга;
- когерентная томография зрительного нерва;
- флюоресцентная ангиография сетчатки.
Лабораторная диагностика:
- общий анализ крови;
- кровь на ВИЧ, сифилис, ревматоидный фактор;
- посев крови на стерильность;
- ПЦР-исследования;
- гистологический, иммунохимический анализ.
При наличии у больного сопутствующих заболеваний, ему назначают консультации узких специалистов.
Лечение неврита зрительного нерва
Лечение обязательно проводится в стационарных условиях, начинать его следует как можно раньше, во избежание перехода болезни в хроническую форму и развития осложнений . Больным с невритом зрительного нерва показана диета № 15 – общий стол, при отсутствии показаний к другим видам лечебных диет.
Основой лечения является этиотропная терапия, направленная на устранение первичного заболевания, послужившего причиной зрительного неврита. До выяснения этиологии болезни применяются средства, призванные уменьшить симптомы воспаления, убрать отечность, аллергические проявления, улучшить обмен веществ. Для этого применяются:
- глюкокортикостероидные препараты, при их непереносимости – нестероидные противовоспалительные средства (назначаются в редких случаях);
- антибактериальная или противовирусная терапия;
- противогрибковые средства с целью предотвращения грибковой инфекции вследствие длительного курса антибиотиков;
- дезинтоксикационная терапия – внутривенное капельное введение солевых растворов;
- антигистаминные препараты;
- диуретики;
- средства, улучшающие микроциркуляцию;
- нейропротекторы;
- витамины.
В дополнение к медикаментозным препаратам в лечении неврита зрительного нерва может использоваться физиотерапия.
При папиллите, а также инфекционно-токсической этиологии заболевания прогноз более благоприятный, чем при других видах невритов зрительного нерва, – в 75-90 % случаев при правильном лечении зрение восстанавливается полностью. При поражении глазного нерва вследствие аутоиммунных, демиелинизирующих заболеваний, коллагенозов, саркоидозов, специфических инфекций нередко возникают рецидивы, неполное восстановление зрения, возможна атрофия нерва .
Профилактика заболевания
Для профилактики неврита зрительного нерва рекомендуется отказаться от вредных привычек, своевременно лечить инфекционные заболевания, избегать травм глаза и головы, посещать профильных врачей при наличии хронических патологий.
Источники статьи:
- Ретробульбарный неврит зрительного нерва. Кухтик С.Ю., Попова М.Ю., Танцурова К.С. Вестник Совета молодых учёных и специалистов Челябинской области, 2016
- Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита. Юрьева Т.Н., Бурлакова Е.В., Худоногов А.А., Аюева Е.К., Сухарчук О.В. Acta Biomedica Scientifica, 2011. с. 133-136
- Современный взгляд на проблему оптического неврита (систематический обзор). Кривошеева М.С., Иойлева Е.Э. Саратовский научно-медицинский журнал, 2020. с. 602-605
- Результаты лечения оптического неврита. Латыпова Э.А. Саратовский научно-медицинский журнал, 2018. с. 875-879
Статья опубликована: 15.02.2018 г. Последнее обновление: 28.09.2021 г. Читайте также Воспаление лимфоузлов
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микр…

Ожирение – один из главных факторов, увеличивающих риск преждевременной смерти, так как при этом высока вероятность развития целой группы заболеван…
Остеопороз – «коварное» заболевание
Остеопороз – это прогрессирующее заболевание скелета, характеризующееся снижением массы костей и нарушением структуры (микроархитектоники) костной …