Содержание
- Условно синдром красного глаза можно разделить по причинам:
- Синдром Сухого Глаза (ССГ)
- Причины возникновения ССГ
- Самыми частыми факторами нарушения слёзной плёнки являются:
- Методы диагностики ССГ
- Конъюктивит и коронавирус
- Исследование конъюнктивита и COVID-19
- Воспаление конъюнктивы заразно
- С какими симптомами стоит срочно обратиться к врачу
- ТОП-5 кожных болезней
- Как лечить кожные заболевания
- Лечение псориаза в клинике
- Виды грибковых заболеваний кожи
- Заболевание Акне (лечение угрей)
- Четыре факта о фолликулярном гиперкератозе
- Как распознать фолликулярный гиперкератоз
- Как лечат фолликулярный гиперкератоз
- Что в итоге
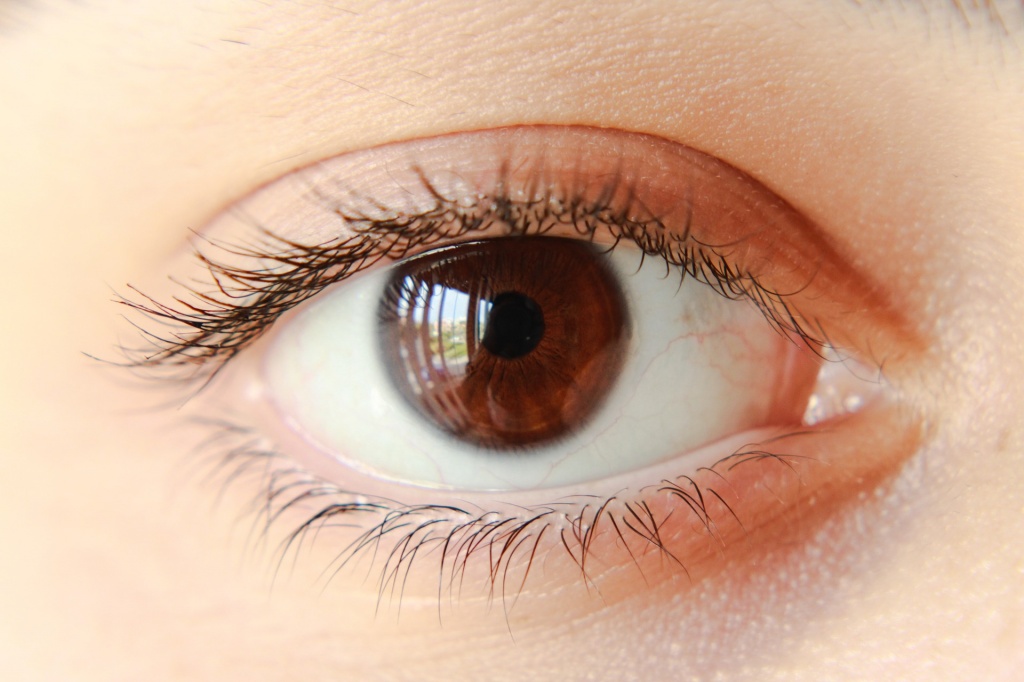
Опишем распространённый случай: проснувшись утром, Вы замечаете, что один глаз покраснел, ощущаете чувство “инородного тела” или “песка” в глазу и начинаете капать Альбуцид. Начав применять не тот препарат, Вы можете упустить драгоценное время и запустить заболевание, что в свою очередь может привести к нежелательным последствиям для зрения.
Сульфацил Натрия (Альбуцид) действительно применяется в лечении глазной патологии, но охватывает меньшую часть заболеваний, относящихся к синдрому красного глаза.
Условно синдром красного глаза можно разделить по причинам:
- последствия механического воздействия на глаз – травмы глаза,
- заболевание воспалительной природы.
Механическое воздействие на глаз
Повредить глаз (и его придаточный аппарат) очень часто можно при невыполнении правил безопасности. Если вы работаете по металлу / дереву, то необходимо пользоваться защитными очками, что даёт почти 100% гарантию защиты глаза.
Чаще всего от повреждения инородным телом страдает роговица. Роговица – это передняя, прозрачная, поверхность глаза. Если Вам что-то попало в глаз, то не стоит ждать, что “оно само выйдет или проморгается”, нужно как можно скорее посетить офтальмолога для удаления инородного тела и назначения правильной терапии. Ведь при отсутствии лечения и длительного пребывания инородного тела в роговице воспаление может усилиться, а в рану попасть инфекция и значительно усугубить ситуацию. Напомним, что роговица в норме – абсолютно прозрачная структура, и любое её повреждение приводит к рубцеванию. Скорейшее удаление инородного тела не скажется на зрении, более длительное – наоборот, может привести к крупным помутнениям в роговице и даже ухудшению зрения.
Кроме роговицы, инородное тело может повредить и другие структуры глаза: конъюнктиву, склеру, веко. Возможны также и проникающие ранения глаза, которые почти всегда требуют скорейшего хирургического воздействия.
Существуют довольно редкие виды проникающих ранений глаза, которые маскируются под непроникающие. Это, в свою очередь, отодвигает поход к врачу и начало правильного лечения. Кроме механических повреждений роговицы, могут быть химические ожоги, электроофтальмические – при работе со сварочным аппаратом (длительное воздействие УФ), термические. Химические и термические повреждения требуют безотлагательного осмотра врача для адекватного промывания, очищения и лечения.
Воспалительные причины
В этой подгруппе чаще всего фигурируют конъюнктивиты: воспалительные состояния слизистой глаза. Конъюнктивиты могут быть бактериальными, вирусными и аллергическими. В каждом случае требуется определённая группа препаратов. Лечение бактериального конъюнктивита препаратами от аденовирусного не приведёт к излечению и наоборот. Запущенные случаи могут привести к спайкам, помутнениям роговицы.
Но, если всё же Вам удаётся показаться врачу, следует помнить, что:
- при бактериальном конъюнктивите чаще всего поражается один глаз, и через какое-то время – второй. Если в глаз попала земля, грязь – это так же может служить причиной воспаления. Одним из главных отличий бактериального конъюнктивита является густое, вязкое и обильное гнойное отделяемое из глаза, а веки по утрам могут даже слипаться.
- при вирусном конъюнктивите отделяемое не такое обильное, оно более слизистое. Чаще краснеют оба глаза, а причиной может быть простуда, вирус гриппа, которым болели Вы или кто-то из ваших родственников или близких людей последние 2 недели.
- аллергическим конъюнктивитом чаще страдают люди, которые уже знают, что у них есть аллергия на цветение растений / животных / химические препараты. Очень часто аллергическим конъюнктивитом страдают больные атопическим дерматитом, в таком случае конъюнктивит может носить хронический характер.
Кроме конъюнктивы, воспалению могут подвергаться роговица (кератиты), склера (склериты) и более глубокие структуры глаза, такие как радужка, цилиарное тело. Довольно часто бывает, что одно заболевание сопровождает другое, присоединяется или может быть причиной другого.
Синдром Сухого Глаза (ССГ)
ССГ менее опасная, но, пожалуй, самая значимая причина красного глаза. Самые частые жалобы при ССГ это: чувство «жжения», «инородного тела / песка» в глазу, повышенное слезотечение, в особенности на ветру и в холодную погоду, частое покраснение глаза при отсутствии инфекционных и воспалительных заболеваний.
Причины возникновения ССГ
Основная причина возникновения синдрома сухого глаза – это дестабилизация слёзной плёнки. Слёзная плёнка состоит из трёх слоёв (снаружи – вглубь):
- липидный слой,
- водянистый слой,
- муциновый слой.
В норме слёзная пленка покрывает поверхность глаза (роговицу) и защищает глаз от высыхания. При моргании слёзная плёнка обновляется. Каждый слой слёзной плёнки продуцируется отдельными структурами глаза, и, при нарушении одной из них, нарушается и сама структура слёзной плёнки, что, в свою очередь, ведет к высыханию роговицы и появлению неприятных ощущений.
Самыми частыми факторами нарушения слёзной плёнки являются:
- климакс,
- эндокринная офтальмопатия,
- беременность,
- патология почек,
- истощение организма,
- синдром хронической усталости,
- инфекционные заболевания,
- кожные заболевания,
- прочие системные и хронические заболевания.
Также глазные заболевания:
- лагофтальм,
- хронические заболевания конъюнктивы / век / роговицы,
- дисфункции слёзной железы.
К усугублению / проявлению ССГ может привести ношение мягких контактных линз и проведение лазерной коррекции зрения.
Важно
Отдельно стоит упомянуть течение заболевания при Рубцующем Пемфигоиде и синдроме Сьёгрена (Шегрена), при которых ССГ протекает особенно выраженно и приводит к серьёзным осложнениям. ССГ подвержена большая часть населения в различной степени. Кому-то ССГ доставляет дискомфорт, кому-то нет. Бывают случаи, когда пациент не отмечает дискомфорта, хотя проявления ССГ в глазу есть. Синдром Сухого Глаза протекает с усугублениями в осенне-зимний период.
Методы профилактики
-
Профилактика ССГ сводится к увлажнению воздуха в помещении, где приходится находиться большую часть времени, правильной коррекции зрения, рабочим перерывам во время длительной зрительной нагрузки и лечению хронических воспалительных заболеваний, если таковые имеются.
-
В лечении применяются заменяющие слезу препараты, которые ведут к стабилизации слёзной плёнки.
-
Жалобы при ССГ очень похожи на жалобы при хронических конъюнктивитах, блефаритах и аметропиях (недостаточной коррекции зрения), но препараты назначают разные.
Методы диагностики ССГ
-
На современной аппаратуре диагностика синдрома сухого глаза не вызывает никаких трудностей и может быть проведена в любом современном кабинете офтальмолога.
-
Оценивается состоятельность слёзной плёнки (для этого её окрашивают специальным красителем), состояние конъюнктивы, мейбомиевых желёз, слёзных органов и слёзоотводящих структур глаза.
Правильная диагностика и адекватное лечение поможет Вам избавиться от неприятных ощущений и осложнений.
Покраснение глаз считается некоторыми исследователями еще одним симптомом COVID-19. Представляем вашему вниманию историю, которая датирована мартом прошлого года, она проливает свет на то, с чего все началось. В доме престарелых в Киркленде (штат Вашингтон) вспыхнула эпидемия коронавируса. Этот смертельный вирус унес жизни двадцати девяти человек, все они были так или иначе связаны с домом престарелых. 18 жертв нового коварного заболевания были обитателями этого учреждения.
Одна из медсестер, осуществляющих уход за пожилыми, Челси Эрнест, вспоминает:
«У многих больных можно было видеть одну схожую черту – у них были покрасневшие, как будто от аллергии, глаза. При этом белок глаз не был красным. Создавалось впечатление, что под глазами какие-то странные красные тени».
«У некоторых пациентов красные глаза были единственным симптомом, на который они жаловались. Что самое страшное, эти люди попадали в больницу, а потом умирали», – вспоминает женщина.
Однако такое наблюдение не доказывает, что покраснение глаз – это очевидный симптом болезни. Нельзя отрицать возможность такого явления, но оно не распространено повсеместно.
Доктор Сонал Тули, клинический представитель Американской офтальмологической академии, рассказывает: «В настоящее время недостаточно данных, чтобы уверенно сказать, что верный симптом COVID-19 – это красная тень вокруг глаз, при этом сам белок глаз по-прежнему белый».
Центры по контролю и профилактике заболеваний не включают покрасневшие глаза в список симптомов коронавируса.
Конъюктивит и коронавирус
Американская офтальмологическая академия считает, что конъюнктивит или покраснение глаз возникает у достаточно малого процента больных –1–3%. Занести вирус в глаза легче легкого – стоит лишь дотронуться до глаз грязными руками.
В случае, когда человек обращается по поводу конъюнктивита к врачу, то у него может быть диагностирован коронавирус, если помимо этого есть и прочие симптомы – жар, кашель и одышка.
Исследование конъюнктивита и COVID-19
Имеется пара исследований, где рассматривался вопрос вероятной связи между воспалением конъюнктивы и коронавирусом.
Журнал Journal of Medical Virology опубликовал итоги исследования, в котором рассматривались случаи 30 пациентов из Китая, которые попали в больницу с диагнозом «коронавирус». При этом сам вирус был найден в выделениях глаз только одного из больных. Ученые подозревают, что при попадании на конъюнктиву, вирус вызывает воспаление – конъюнктивит. Вирусная нагрузка в своей массе приходится на слизистые оболочки.
Результаты второго исследования появились на страницах британского издания New England Journal of Medicine. Воспаление конъюнктивы обнаружили у девяти из 1099 пациентов с COVID-19. Это составляет лишь 0,8% от всего числа больных опасным вирусом.
Еще одно исследование было опубликовано в JAMA Ophthalmology, в конце марта 2020 года. Среди 38 пациентов из Китая с ковидом, у 12 были симпотомы, схожие с конъюнктивитом. У одного из больных конъюнктивит стал первым симптомом болезни.
Беря во внимание эти настораживающие данные, группа офтальмологов предупреждает, что пациенты с конъюнктивитом «вполне могут быть больны именно коронавирусом». Иногда офтальмологи и оптометристы первыми сталкиваются с инфицированными COVID-19, когда те приходят к ним с жалобами на проблемы с глазами.
Специалисты из детской больницы Rady в Сан-Диего поясняют, что наиболее частая причина конъюнктивита – это следствие попадания в организм вируса. От вирусного конъюнктивита страдают сразу оба глаза. Болезнь длится от пяти до семи дней и основные жалобы пациентов – это:
- налитые кровью белки глаз
- ощущение песка, песка в глазах
- избыточное слезотечение
- отекшие веки
- водянистые или гнойные выделения из глаз
Если вы испытываете эти симптомы, вам показаться окулисту. Доктор Крис Стэнсбери, окулист из компании West Virginia Eye Consultants, уточняет:
«Не стоит сразу обращаться в скорую помощь, потому что там существует риск того, что вы будете иметь контакт с людьми, у которых действительно есть коронавирус. Офтальмолог сможет определить, какого рода у вас конъюнктивит – вирусный, бактериальный или это аллергия. На основании полученных выводов вам будет назначено соответствующее лечение».
Перед тем, как отправляться к офтальмологу, запишитесь на прием. В связи с пандемией в расписании и условиях приема могли произойти изменения. Иногда есть возможность получить консультацию специалиста онлайн или при помощи телемедицины.
Воспаление конъюнктивы заразно
Обратите внимание, что обычный конъюнктивит довольно заразен. Согласно информации, полученной из детской больницы Сан-Диего, заразиться можно при контакте с выделениями из глаз, в которых имеется вирус или бактерии. Как всегда во всем виноваты грязные руки: потрогал инфицированный глаз – и есть вероятность распространить заразу дальше.
Именно поэтому, как и в случае с ковидом, важно часто мыть руки и не трогать глаза. Никогда не трогайте личные вещи того, кто болен конъюнктивитом – косметику для глаз, полотенца, мочалки, оборудование для контактных линз и глазные капли.
Источник: Есть ли связь между красными глазами и коронавирусом?
Автор: Джон Иган
https://www.allaboutvision.com/conditions/red-eyes-coronavirus-symptom/
Не каждый симптом говорит об опасности. Но иногда мы игнорируем и те симптомы, которые требуют срочного врачебного вмешательства.
Кто-то
стесняется проблемы,
кто-то
боится врачей,
кто-то
предпочитает прикладывать подорожник.
Врачи сети клиник «Здоровье» расскажут вам о тех проявлениях кожных заболеваний, которые ни в коем случае нельзя игнорировать.
С какими симптомами стоит срочно обратиться к врачу
Люди часто прибегают к самостоятельной диагностике заболеваний при выявлении изменений на коже. Интернет пестрит статьями с подробным описанием симптоматики и лечения болезней. Но есть множество опасных симптомов, при обнаружении которых стоит незамедлительно обратиться к специалисту.
1. Сыпь. Сыпь является симптомом многих заболеваний, как кожных, так и связанных с другими органами. Высыпания могут быть симптомом аллергической реакции, стресса, патологии
желудочно-кишечного
тракта и даже онкологического заболевания. Если сыпь ярко окрашена и не проходит более 48 часов, не откладывайте визит к специалисту.
2. Бородавки. Появление бородавок на коже вызвано различными штаммами вируса папилломы человека. Вирус передается от человека к человеку, поэтому при обнаружении папиллом или кондилом на любой части тела, стоит записаться к дерматологу или дерматовенерологу.
3. Шелушение. На первый взгляд безобидный симптом может служить сигналом опасного заболевания. Если шелушение кожи сопровождается длительным зудом, покраснением и сильной сухостью, лучше обратиться к врачу для постановки точного диагноза и назначения лечения. Если же шелушение стало ответом кожи на воздействие мороза, солнца или ветра, то мы рекомендуем вам тщательнее защищать кожу и использовать специальные крема.
4. Изменение цвета кожи. Изменение цвета кожи после загара или пилинга вполне объяснимо, но если вы обнаружили на теле или лице внезапно появившиеся пятна 0 это повод записаться к врачу. Красные пятна могут сигнализировать об острой аллергической реакции или заболеваниях ЖКТ, пожелтение кожных покровов — один из симптомов гепатита В и С, темные пятна могут говорить о некротических процессах.
ТОП-5 кожных болезней
Кожные заболевания встречаются довольно часто и могут появиться в любом возрасте. Они доставляют человеку физический дискомфорт, заставляют прятать пораженные участки под плотной одеждой или использовать косметические средства, чтобы скрыть недостатки.
К счастью, современная дерматология успешно борется с кожными заболеваниями. И вот 5 самых распространенных из них.
1. Акне. Угревая болезнь, или акне — это воспалительное заболевание кожи, возникающее в результате закупорки сальных желез. Более 80% населения планеты подвержены акне, большинство из них — подростки. Заболевание начинается с появления угрей, черных точек и папул (воспалительных узелков). Если вы родитель подростка с акне, приведите его на прием к врачу, чтобы вовремя вылечить заболевание и не допустить его осложнений, или приходите сами, если вы вдруг столкнулись к заболеванием во взрослом возрасте.
2. Атопический дерматит. Еще одним воспалительным заболеванием кожи является атопический дерматит. Особенно распространена болезнь среди детей (10–15% в развитых странах). Заболевание сопровождается покраснением верхнего слоя кожи, сухостью и сильным зудом. Полное излечение пациента невозможно, но для смягчения течения заболевания применяются увлажняющие лечебные мази, местные иммуномодуляторы. Игнорирование болезни может привести к серьезным осложнениям и развитию кожных инфекций.
3. Псориаз. Еще одним распространенным заболеванием (около 5% в развитых странах) является псориаз. Это хроническое воспалительное неинфекционное заболевание, для которого характерно появление бляшек
ярко-розового
или красного цвета на разных частях тела и головы. Помимо этого наблюдается сильное жжение и зуд, сухость кожи. При отсутствии должного лечения увеличивается риск инсульта, а также поражаются внутренние органы, например, печень и почки.
4. Простой герпес. Одно из самых распространенных вирусных заболеваний кожи. Антитела к этому вирусу встречаются у 90% людей. Основным симптом герпеса являются пузырьки, наполненными жидкостью, которые появляются в области слизистых — чаще губ или носа. Отсутствие лечения может спровоцировать снижение иммунитета и, как следствие, повышенный риск приобретения новых заболеваний.
5. Вирусные бородавки. Распространенное вирусное заболевание кожи, вызванное попаданием в клетки кожи человека вируса папилломы. Часто вирус передается бытовым путем (при рукопожатии, использовании предметов носителя) или половым путем. На месте внедрения вируса образуются выпуклые узелки — бородавки. Опасность заболевания состоит в том, что вирус имеет онкогенные штаммы, которые могут привести к развитию рака.
К счастью таких штаммов немного, но стоит провериться, чтобы исключить риски. Особенно это касается женщин, потому что ВПЧ — первая и самая главная причина развития рака шейки матки.
Как лечить кожные заболевания
К сожалению, не существует одного универсального средства для лечения кожных заболеваний. После диагностики врач назначает лечение, которое уместно в вашем случае. Это могут быть:
- Лечебные мази и бальзамы (заживляющие, противовоспалительные, гормональные, антибактериальные)
- Лекарства для приема внутрь (антибиотики, гормональные средства, иммуномодуляторы)
- Физиопроцедуры (лазеро-, магнитотерапия)
- Косметологические процедуры (чистки, пилинги, увлажняющие маски)
- Космецевтические средства (лосьоны, тоники, кремы, маски)
Стоит ли назначать себе лечение самостоятельно? Каждый решает для себя сам. Но мы
все-таки
хотим предостеречь вас. Конечно, если вы немного переборщили с загаром или у вас на фоне приближающихся критических дней появилось несколько воспалений на лице, то можно обойтись и без врача. Но когда речь идет о тяжелых заболеваниях — псориазе, аллергии, дерматите — самолечение может привести к усугублению симптомов.
Обращайтесь к специалистам, которые помогут подобрать эффективное лечение. В сети клиник «Здоровье» прием веду врачу дерматологи и дерматовенерологи. Они проведут осмотр, назначат необходимые анализы и помогут справиться с болезнью.
Мы ждем вас в любом из наших филиалов!
20 ноября 2015
Заболевания кожи довольно распространены в современное время – плохая экология, стрессы и неправильный образ жизни накладывают влияние и на здоровье кожных покровов. Однако многие проявления на коже могут быть не столько самостоятельным заболеванием, сколько являться следствием болезней внутренних органов. Каждый конкретный случай требует комплексного подхода для выявления первопричины. Поэтому такие разделы медицины, как дерматология, дерматовенерология и общая терапия работают в единой связке.
Медицинский центр «Диагностика» предлагает консультации высококвалифицированных врачей дерматологов, которые обязательно помогут Вам справиться с заболеванием, а также при необходимости назначат комплексное лечение вместе с другими специалистами.
Лечение псориаза в клинике
Псориаз (psoriasis vulgaris), син. чешуйчатый лишай – хроническое заболевание кожи, ногтей и суставов, характеризующееся появлением на кожных покровах мономорфной сыпи. Сыпь представляет собой плоские папулы разных размеров, склонные к слиянию в большие розово-красные бляшки, покрывающиеся чешуйками серебристо-белого цвета.
На данный момент это одно из самых распространенных хронических заболеваний кожи. Выдвинуто предположение, что при псориазе поражается не только кожа, ногти и суставы, но и некоторые внутренние органы (например, почки). Однако эта мысль остается научно не доказанной.
Существует несколько теорий относительно происхождения заболевания: вирусная; генетическая (генетическая предрасположенность клеток к усиленному размножению); нейрогенная (предрасположенность нервной системы) и другие.
В пораженной псориазом коже обнаруживается резкий акантоз и папилломатоз, типичен паракератоз. Эпидермис истончен, состоит из двух-трех рядов клеток. В базальном и шиповатом слоях эпидермиса обнаруживаются митозы, в сосочковом слое дермы – расширение капилляров, воспалительный инфильтрат.
Развитие болезни характеризуется различным началом: заболевание может начаться практически незаметно для больного с появления нескольких папул, а может проявиться быстрым распространением по кожному покрову сыпи. Течение заболевания обусловлено временами года: так, чаще всего встречается «зимний» тип с обострениями в холодное время года, реже – «летний». Также иногда встречается смешанный тип, обострения которого возникают в любое время года.
Выделяют несколько форм заболевания: псориаз обыкновенный, экссудативный, пустулезный,себорейный, ладонно-подошвенный, артропатический, псориатическая эритродермия.
Виды грибковых заболеваний кожи
Микозы (mycosis, ед. ч., греч. mykes гриб; син. грибковые заболевания) – большая группа кожных заболеваний, вызываемых патогенными грибами.
Классификация микозов проводится по различным признакам заболеваний: по роду и виду грибов, глубине их проникновения в пораженные ткани, преимущественной локализации. Выделяют следующие виды грибковых заболеваний кожи:
1. Кератомикозы (например, разноцветный лишай). Под кератомикозами понимают такие грибковые заболевания кожи, при которых грибок поражает только роговой слой эпидермиса и не вызывает воспалительной реакции кожи.
2. Дерматофитии. К ним относятся эпидерматофития паховая, эпидерматофития стоп, руброфития, трихофития, микроспория, фавус.
3. Кандидоз – заболевание кожи, слизистых оболочек и внутренних органов, вызываемое грибами рода Candida. Грибы Candida считаются условно-патогенными микроорганизмами, так как они широко распространены во внешней среде. Оптимальная температура для их роста – 21-27 градусов, однако они могут расти и при температуре 37 градусов. Глубина проникновения грибов в пораженных ткани различна и зависит от локализации заболевания: например, поражая эпителий влагалища, грибы проникают во все его слои, включая базальный, а в полости рта они поражают только поверхностные эпителиальные клетки.
4. Глубокие микозы, среди которых бластомикоз североамериканский и келоидный, споротрихоз, хромомикоз. Эта группа заболеваний в основном распространена в странах Южной Америки, Африки, США. Инфицирование происходит при травмах кожи, царапинах, трещинах. Клиническая картина различна: на коже появляются бугорки, узлы, склонные к распаду с образованием язв. Они способны поражать глубокие слои кожи, подкожную клетчатку, подлежащие мышцы и даже кости и внутренние органы. Это обуславливает тяжелую общую симптоматику, не исключающую и летальный исход.
5. В отдельную группу выделяются псевдомикозы: эритразма, актиномикоз. Изначально эти заболевания относились к грибковым, однако более детальное изучение их возбудителей позволило отнести их к микроорганизмам, занимающим промежуточное место между грибами и бактериями.
Заболевание Акне (лечение угрей)
Акне (Acne vulgaris), син. угри юношеские – хроническое, часто рецидивирующее заболевание, характеризующееся гнойным воспалением сальных желез.
Акне возникает в результате нарушения баланса андрогенов в организме и, как следствия, усиления салоотделения. Протоки сальных желез закупориваются кожным салом, и возникают комедоны – черные угри. Застоявшееся в блокированных протоках кожное сало начинает разлагаться, образуя благоприятную питательную среду для патогенной микрофлоры, преимущественно кокковой, коринебактерий, пропионбактерий.
Чаще это дерматологическое заболевание возникает в возрасте 15-18 лет, что обычно связано с половым созреванием, однако может возникнуть в любом возрасте в ходе воздействия неблагоприятных факторов.Возникновению акне способствуют наследственная предрасположенность, нарушение функций желез внутренней секреции, нарушения функционирования пищеварительной системы, гиповитаминоз, нерациональное питание (избыточное потребление пищи с большим содержанием жиров, углеводов).Основное клиническое проявление – возникновение на коже комедонов, папуло-пустулезных высыпаний. Обычно вокруг комедона развивается воспалительный процесс: комедон трансформируется в коническую папулу ярко-красного или сине-красного цвета. В центре такой папулы может возникнуть небольшая пустула – тогда говорят о папулопустулезных угрях.
Воспалительный процесс характеризуется различной глубиной, в связи с чем выделяют угри индуративные, которые представляют собой обширные инфильтраты с неровной поверхностью, и угри флегмонозные, при которых воспалительный процесс затрагивает глубокие слои кожи, развивается медленно и долго. В некоторых случаях угри склонны к слиянию.
Особо выделяют некротическое акне, при котором в глубине фолликула развивается некроз клеток тканей. Предположительно, его развитие имеет стрептококковую природу. Чаще всего возникает у мужчин в возрасте 30-50 лет, локализуется на коже лба и висков и представляет собой пустулу с геморрагическим содержимым. После исчезновения таких угрей на коже остаются рубцы.
Акне-келоид – отельная разновидность прыщей, встречающихся преимущественно у мужчин в возрасте 20-40 лет. Они обычно располагаются в области затылка и на задней поверхности шеи. Кожа вокруг них резко уплотнена, волосы на таких участках растут пучками. Оставляют после себя келоидные рубцы.
Нейродермит
Нейродермит – хроническое кожное заболевание воспалительного характера, которое характеризуется возникновением эритематозно-лихеноидных высыпаний, склонных к слиянию и образованию очагов папулезной инфильтрации, и морфологическими изменениями кожи (ее уплотнением, нарушением рисунка).
Различают два вида нейродермита: диффузный и ограниченный. Диффузный является аллергической реакцией на раздражитель. Его может спровоцировать нерациональное питание, интоксикации, нарушение функционирования внутренних органов (печени, желудка, почек), очаги других хронических инфекций, а также функциональные нарушения центральной нервной системы, вегетативной системы, нарушения эндокринного характера (например, нарушения функционирования гипофизарно-надпочечниковой системы). Основную роль в развитии заболевания играют именно нарушения нервной и эндокринной систем. Может появиться в любом возрасте.
Основным симптомом диффузного нейродермита является возникновение папул бледно-розового цвета, субъективно характеризующихся зудом. Папулы склонны к слиянию в сплошные очаги поражения с последующей лихенизацией кожи. Такие очаги чаще всего локализуются на сгибательных поверхностях конечностей – локтях, коленях, запястьях, а также на боковых поверхностях кожи. Другие изменения кожного покрова происходят на лице, спине и груди: на коже возникают розовые эритемы, не имеющие четких границ и характеризующиеся небольшим шелушением. Больной жалуется на постоянно усиливающийся зуд, расчесывание мест поражения становится причиной микротравм, трещин, изменений окраски отдельных участков кожи, также зудящие ногтевые пластины сильно блестят, выглядят, как полированные. Из-за расчесов возможно присоединение пиококковой инфекции. Кожа становится сухой, приобретает сероватый оттенок.
У больного наблюдаются следующие клинические симптомы: нарушение сна, потеря аппетита, гипотония, адинамия, повышенная утомляемость, гипогликемия и т.д. Больной становится раздражительным, плаксивым; возможно понижение массы тела.
Заболевание характеризуется длительным течением с относительным стиханием воспалительного процесса в летние месяцы. Возможно прогрессирование данного состояния вплоть до эритродермии. Это может быть обусловлено неблагоприятным течением болезни, неправильно подобранным лечением, оказывающим раздражающее воздействие на кожу.
Ограниченный нейродермит поражает ограниченные участки кожи, наиболее частые места локализации – задняя и боковая поверхности шеи, кожа около голеностопных суставов, в области половых органов. Очаги поражения при ограниченной форме условно делятся на три зоны:
- центральная, основным признаком которой является лихенизация кожи;
- средняя – та зона кожного покрова, на которой возникают блестящие папулезные высыпания мелких размеров;
- периферическая, характеризующаяся гиперпигментацией кожи.
Возврат к списку
Врачи и учёные называют «гусиную кожу» фолликулярным гиперкератозом, или волосяным кератозом. Какие процессы при этом заболевании происходят в кожных покровах?
Наталья Котова, дерматовенеролог:
Кератоз — поражение устьев сальных волосяных фолликулов, которое проявляется кератотическими пробками. Волосяной фолликул (лат. — folliculus pili, также «волосяная луковица») — корень волоса вместе с окружающим его корневым влагалищем. К фолликулу прикреплены сальные железы, а также иногда потовая железа. А гиперкератоз — это увеличение толщины рогового, или внешнего слоя кожи.
Получается, что фолликулярный гиперкератоз — это состояние, при котором пробки из омертвевших клеток рогового слоя кожи заполняют входные отверстия волосяных фолликулов. Тонкий волосок не может пробиться сквозь пробку и остаётся внутри кожи. В результате некоторые фолликулы воспаляются, а некоторые приобретают красный или розовый цвет. Если провести рукой по такой коже, возникает ощущение, как будто вы касаетесь тёрки. В народе кератоз называют «гусиной кожей».
Роговой слой кожи утолщается при многих дерматологических заболеваниях — чаще это наследственные болезни. Однако в некоторых случаях гиперкератоз бывает приобретённым. При этом гиперкератоз сам по себе — не болезнь, а скорее особое состояние кожи, примерно как толстая кожа на пятках у людей, которые много ходят пешком.
Большинство людей, у которых есть волосяной кератоз, совершенно здоровы. Склонность к этому состоянию связана с наследственными особенностями строения кожи.
Четыре факта о фолликулярном гиперкератозе
- фолликулярный гиперкератоз обычно возникает у детей — как правило, у малышей в возрасте от одного до трёх лет поражаются лицо и руки. Однако «гусиная кожа» может появляться у подростков и иногда у взрослых — тогда поражаются в основном руки и голени;
- чем старше становится человек, тем менее заметной делается «гусиная кожа». У большинства людей проявления исчезают во взрослом возрасте, к середине третьего десятилетия;
- фолликулярный гиперкератоз — чисто косметическая проблема. Если его не лечить, ничего страшного не произойдёт, в тяжёлую дерматологическую болезнь он не перерастёт;
- фолликулярный гиперкератоз может обостряться зимой — скорее всего, из-за того, что кожу раздражает толстая одежда. К лету и весне проявления обычно становятся менее заметными.
Как распознать фолликулярный гиперкератоз
«Гусиную кожу» сложно перепутать с болезнью или инфекцией кожи, потому что области, подверженные гиперкератозу, не болят и не зудят. Поскольку фолликулярный гиперкератоз — это не болезнь, консультироваться c дерматологом не обязательно.
Но важно знать, что у некоторых людей фолликулярный гиперкератоз сопровождает атопический дерматит или ихтиоз — болезнь, при которой нарушается процесс ороговения кожи. Поэтому, если человек испытывает дискомфорт, имеет смысл запланировать визит к дерматологу.
Как лечат фолликулярный гиперкератоз
Предотвратить появление «гусиной кожи» и навсегда избавиться от неё вряд ли получится. Обычно это состояние либо проходит само, либо его приходится контролировать всю жизнь при помощи лекарственной косметики, которая облегчает неприятные симптомы и временно улучшает внешний вид кожи.
Косметические средства*, которые могут помочь избавиться от кератоза:
- лосьоны или кремы с 2—10%-ной молочной кислотой (лактат аммония);
- кремы с мочевиной;
- крем или гель с 0,1% третиноина;
- крем или гель с 0,1% адапалена;
- крем или гель с 0,05% тазаротена.
* Имеются противопоказания, перед применением ознакомьтесь с инструкцией и проконсультируйтесь со специалистом.
Наталья Котова, дерматовенеролог:
Кожа, поражённая фолликулярным гиперкератозом, требует постоянного длительного ухода. Наносить кремы нужно как минимум раз в день — это поможет устранить шелушение.
Возможно, в развитии фолликулярного гиперкератоза определённую роль играет дефицит витамина А. Поэтому наряду с основным лечением пациентам часто прописывают витамины A, группы B, витамины C и E и воздействие ультрафиолетового излучения — проще говоря, советуют чаще бывать на солнце. Ещё имеет смысл обсудить с дерматологом график приёма солевых ванн.
Что в итоге
- «Гусиная кожа» — это народное название фолликулярного гиперкератоза. При этом состоянии пробки из омертвевших клеток рогового слоя кожи заполняют входные отверстия волосяных фолликулов, «запирая» внутри волос. В результате на коже образуется бугорок.
- Чем старше становится человек, тем менее заметной становится «гусиная кожа». У большинства людей проявления кератоза исчезают во взрослом возрасте, к середине третьего десятилетия. Тем не менее при длительном фолликулярном гиперкератозе, который со временем не проходит, имеет смысл проконсультироваться с дерматологом.
- «Гусиную кожу» можно сделать мягче и красивее, если использовать лечебные кремы, обсудить с дерматологом приём витаминов и продолжительность пребывания на солнце.