Содержание
- Этиология и патогенез
- Симптомы
- Диагностика
- Лечение
- Возрастная дегенерация желтого пятна
- Центральная серозная хориопатия
- Диабетическая ретинопатия
- Наследственные дистрофии сетчатки
- Пигментная дистрофия
- Кровоизлияния в сетчатку
- Воспаления сетчатки
- Отслойка (отслоение) сетчатки
- Опухоли сетчатой оболочки глаза
- Дистрофии сетчатки
- Возрастная макулодистрофия (ВМД)
- Ангиопатии сетчатки
- Диабетическая ретинопатия
- Цены на лечение болезней сетчатки
- Сетчатка
- Макула
- История создания зрительного протеза
- Первые ретинальные импланты
- Тренды ретинальных имплантов: основные фундаментальные технологии
- Российский опыт ретинального протезирования
- Кортикальные системы имплантации
Пигментная абиотрофия сетчатки (первичная пигментная дегенерация сетчатки, первичная тапеторетинальная дистрофия, пигментный ретинит или палочко – колбочковая дистрофия) – прогрессирующее двустороннее заболевание, проявляющееся ночной слепотой (гемералопия), сужением поля зрения, атрофией зрительного нерва.
Этиология и патогенез
В основе заболевания лежит врожденный дефект генетического кода. Первоначально страдают только палочки, но затем повреждаются и колбочки. Исследования генетиков позволили ученым выявить гены, ответственные за возникновение различных форм пигментной дистрофии сетчатки. Симптомы заболевания различаются в зависимости от его продолжительности и формы. Пигментный ретинит приводит к слепоте и инвалидности по зрению.
Распространенность пигментного ретинита в мире составляет 1 на 5000 человек. Заболевание встречается довольно часто, насчитывает около 3 млн. больных и 99 млн. человек, имеющих дефектный по пигментному ретиниту ген.
Возраст, в котором возникает заболевание, сроки прогрессирования, прогноз зрительных функций и офтальмологические проявления пигментного ретинита определяются типом наследования.
Наследование может быть сцепленным с полом (передаваться от матери к сыну с Х-хромосомой), аутосомно-рецессивным (гены болезни передаются от обоих родителей) или аутосомно-доминантным (патологический ген передается от одного из родителей). Поскольку Х-хромосома задействована чаще всего, мужчины болеют чаще женщин.
Пациентов, страдающих пигментным ретинитом, желающим иметь детей, так же как и здоровым, имеющим отягощенный наследственный анамнез, необходима консультация генетика в центре планирования семьи для определения прогноза состояния зрения у будущего потомства. В настоящее время существуют тесты, позволяющие выявить носителей данного заболевания.
Симптомы
Наиболее общими и ранними симптомами заболевания являются значительное ухудшение зрения ночью и в плохо освещенных помещениях, так называемая «куриная слепота» (гемералопия – «ночная слепота») и прогрессирующие изменения периферического поля зрения.
Нарушение темновой адаптации является первым симптомом и возникает обычно за несколько лет до изменений в сетчатке, определяемых офтальмологом. Снижение темновой адаптации, особенно на ранних стадиях заболевания, требует тщательного исследования.
Диагностика
Диагностика пигментного ретинита на ранних стадиях заболевания и в детском возрасте затруднена и обычно возможна у детей только в возрасте 6 лет и старше. Болезнь часто обнаруживают, когда появляются трудности ориентации ребенка в сумерках или ночью. Симптомами пигментного ретинита, особенно у детей, являются головные боли и световые вспышки перед глазами. Диагностика требует проведения специальных современных электрофизиологических исследований (запись биопотенциалов сетчатки). Периметрические исследования позволяют оценить состояние полей зрения.
До 20 лет у большинства больных пигментным ретинитом острота зрения составляет больше 0.1, и каждый четвертый пациент сохраняет способность к чтению, используя при этом вспомогательные средства. К 45–50 годам острота зрения составляет менее 0.1 и почти полностью утрачивается способность к чтению.
Лечение
Эффективных методов лечения пигментного ретинита в настоящее время не существует. В некоторых европейских странах лечения этого заболевания не проводят. Для замедления скорости прогрессии симптомов заболевания проводят регулярные курсы консервативной терапии 1-2 раза в год. Применяют сосудорасширяющие, нейротрофические, витаминные препараты, антиоксиданты, ноотропы, ангиопротекторы, некоторые биогенные стимуляторы и биопептиды. Применяют физеотерапевтические методы лечения – ультразвук, электро- и фонофорез, микроволновую терапию.
229
Автор: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru
Дистрофии (дегенерации, абиотрофии) – это наиболее частые из заболеваний сетчатки. Дистрофические заболевания заключаются в постепенной гибели клеток сетчатки, вследствие которого происходит постепенное снижение зрения. Они бывают наследственного происхождения и приобретенные. Часто дистрофии сетчатки бывают первым признаком каких-либо системных заболеваний (нарушения обмена веществ, эндокринные заболевания, митохондриальные заболевания). Рассмотрим некоторые из них.
Возрастная дегенерация желтого пятна
Это основная причина постепенного, безболезненного двухстороннего ухудшения зрения у пожилых людей. В большинстве случаев при этом заболевании под сетчаткой в области желтого пятна (область сетчатки, отвечающая за центральное зрение) происходит отложение определенных веществ, в результате чего возникают очаги отслойки и атрофии пигментного эпителия. При этом нарушается функция фоторецепторов и ухудшается зрение. Пациенты жалуются на резкое снижение зрения, туман перед глазами, выпадение участков зрения. В настоящее время не существует методов, способных остановить развитие возрастной дегенерации желтого пятна. Выпускаются специальные наборы витаминов (А,С,Е) и микроэлементов (цинк, медь, селен), однако нет данных об их эффективности. Другая, более редкая, форма возрастной дегенерации сетчатки связана с разрастанием сосудов под сетчаткой в области желтого пятна. Эти разрастания приподнимают сетчатку, вследствие чего возникают зрительные искажения и затуманивание зрения. Для лечения этой формы используют лазерную коагуляцию, однако во многих случаях заболевание рецидивирует.
Центральная серозная хориопатия
Развивается в основном у мужчин в возрасте от 20 до 50 лет. При этом заболевании под сетчаткой происходит накопления сосудистого выпота, который ведет к появлению небольших очажков отслойки сетчатки, зрение ухудшается. Если в процесс вовлекается желтое пятно – возникают искажения зрения. В некоторых случаях для лечения эффективна лазерная коагуляция.
Диабетическая ретинопатия
Является частым осложнением сахарного диабета и связана с поражением мелких сосудов, питающих сетчатку. В большинстве случаев подобных осложнений можно избежать, грамотно контролируя уровень сахара в крови. Также профилактикой развития диабетического поражения сетчатки служит панретинальная лазерная коагуляция.
Наследственные дистрофии сетчатки
Могут проявляться с первых месяцев жизни или развиваться очень медленно. Пациенты обычно жалуются на ухудшение сумеречного зрения, неприятные ощущения при взгляде на свет. Могут возникать вспышки перед глазами (фотопсия). Иногда предметы могут видеться искаженными (метаморфопсия). Больные могут испытывать затруднение при передвижении по лестнице, особенно при плохом освещении, при переходе через улицу.
Пигментная дистрофия
Это собирательное название группы наиболее часто встречающихся наследственных дистрофий. При этом виде дистрофий происходит неравномерное отложение пигмента на периферии сетчатки. Эти отложения иногда называют «костные тельца». Поражаются оба глаза. С течением времени количество «костных телец» увеличивается, очаги сливаются и распространяются по сетчатке и приближаются к центру глазного дна. Болезнь может начаться в детском возрасте, но иногда первые признаки возникают только во второй половине жизни. Первой жалобой пациентов бывает нарушение сумеречного зрения (куриная слепота). Больные плохо ориентируются в сумерках и при плохом освещении. В дальнейшем постепенно сужаются поля зрения и снижается острота. Зрение постепенно падает и к 40-60 годам наступает слепота. Лечение пигментной дистрофии сетчатки не разработано. Назначаются препараты улучшающие питание и кровоснабжение сетчатки, зрительного нерва. Курсами два раза в год. Лечение обычно мало эффективно. 2012-03-18Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.Список использованной литературы
- Офтальмология. Национальное руководство. / под ред. С.Э. Аветисова , Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. – М.: ГЭОТАР-Медиа, 2019. – 752 c.
- Заболевания и повреждения органа зрения. / Е.Е. Сомов. – СПб. ППМИ, 1995. – 78 c.
- Глазные болезни. / Под ред. В.Г. Копаевой: Учеб. для студентов мед. вузов. – М.: Медицина, 2002. – 424 c.
- Диагностические исследования и лечебные манипуляции при глазной патологии. / В.Н. Алексеев, В.И. Садков, Е.Б. Мартынова, Т,Н. Медведникова. – Санкт-Петербургская государственная медицинская академия им. И. И. Мечникова, 2000 г. – 36 c.
- Неотложная офтальмология: учебное пособие. / Под ред. Проф. Е.А. Егорова. – М.: ГЭОТАР-Медиа, 2007. – 184 c.
Читать далееВас может заинтересовать
- Конъюнктивит
- Астигматизм
- Средства по уходу за глазами
- Ретинит
- Ретинопатия
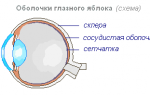
Глазное яблоко состоит из нескольких оболочек. Самая внутренняя его оболочка, выстилающая полость глаза изнутри, называется сетчатой оболочкой, или сетчаткой. Снаружи к ней прилегает сосудистая оболочка, или хориоидеа, изнутри сетчатка граничит со стекловидным телом. Тончайший слой ткани сетчатой оболочки содержит светочувствительные клетки (фоторецепторы), которые отвечают за восприятие изображения. Отростки этих клеток, складываясь в нервные волокна, проводят информацию об изображении к соответствующим отделам коры головного мозга.
Болезни сетчатки могут возникать как при непосредственном поражении ее структур, так и вследствие системных заболеваний организма. Изменения сетчатки диагностируют у больных с сахарным диабетом, гипертонической болезнью, патологиях почек и надпочечников, после черепно-мозговых травм, при некоторых инфекционных заболеваниях. Основные патологии сетчатки включают:
- Дистрофические и сосудистые поражения (ангиопатии, ретинопатии, макулопатии, кровоизлияния)
- Разрывы и отслоения сетчатки
- Воспалительные ее изменения (ретиниты)
- Опухоли сетчатки
Существуют группы пациентов, у которых риск появления болезней сетчатки повышен. К ним относятся люди с миопией средней и высокой степени, пациенты пожилого возраста с сахарным диабетом и повышенным артериальным давлением, беременные.
На ранней стадии многие болезни сетчатки могут не вызывать никаких неприятных ощущений. Поэтому если вы или ваши родственники находитесь в группе риска, не игнорируйте ежегодный осмотр у квалифицированного офтальмолога.
Кровоизлияния в сетчатку
Кровоизлияния в область сетчатки могут возникать как следствие травмы глазного яблока сосудистых патологий или дистрофических заболеваний сетчатки. Кровоизлияния в сетчатку обнаруживают при сахарном диабете, тромбозе центральной вены сетчатки, пороках сердечно-сосудистой системы, болезнях крови, ожогах.
Кровь, находящаяся в полости глазного яблока, оказывает токсическое воздействие на внутренние структуры глаза, изменяет структуру стекловидного тела и снижает прозрачность оптических сред глаза, что сопровождается ухудшением качества зрения. Тяжелыми осложнениями кровоизлияния в сетчатку являются повышение внутриглазного давления и вторичная глаукома, отслойка сетчатки, дистрофические изменения сетчатой оболочки и пр.
Для лечения кровоизлияний в сетчатку применяют консервативные методы (инъекции препаратов, ускоряющих рассасывание кровоизлияний), лазерное лечение (лазерный витреолизис, лазерная коагуляция), хирургические методики (витрэктомия с заменой помутневшего стекловидного тела).
Воспаления сетчатки
Воспаление сетчатой оболочки глазного яблока (ретинит) может протекать в виде одностороннего или двустороннего процесса. Причины, вызывающие появление ретинита, разнообразны: инфекционные заболевания бактериальной и вирусной природы (в том числе туберкулез, сифилис, СПИД, герпес), токсические поражения глаз при других патологиях, болезни аллергической природы, хронические заболевания сердца, почек.
Проявления ретинита могут быть различными и зависят от того, в каких отделах сетчатки локализуется патологический процесс. К общим симптомам при любой форме ретинита относят изменение полей зрения (скотомы) и снижение его остроты. Скотомы – это очаговое выпадение полей зрения, размер и локализация их прямо зависит от локализации и размера воспалительного очага. При несвоевременном или неполном лечении ретинита возникает стойкое ухудшение зрения, которое особо ощутимо в условиях плохого освещения.
Лечение ретинита должно быть направлено на выявление и устранение причины, вызвавшей воспаление сетчатки. Наиболее эффективным является комплексный подход, включающий медикаментозное лечение, инъекции противовоспалительных и антибактериальных препаратов, лазерокоагуляцию сосудов сетчатки.
Отслойка (отслоение) сетчатки
Представляет собой разъединение слоя сетчатки и подлежащих тканей сосудистой оболочки глаза. В случае надрывов или разрыва сетчатки внутриглазная жидкость просачивается между ней и сосудистой оболочкой, приводя к нарушению нормального питания фоторецепторных клеток. При подозрении на отслойку сетчатки необходимо срочно обратиться к офтальмологу для оказания квалифицированной помощи. От того, насколько быстро и полно будет оказана помощь при отслоении сетчатки, будет напрямую зависеть возможность сохранения остроты зрения у пациента. Промедление в этом случае грозит необратимой потерей зрения и слепотой!
При выявлении отслоения сетчатки применяют хирургические методы лечения: экстрасклеральное пломбирование, лазерная коагуляция тканей вокруг зоны отслойки ткани, витрэктомия (замена стекловидного тела глаза) для удаления крови из полости глазного яблока и восстановления прозрачности оптических сред глаза.
Опухоли сетчатой оболочки глаза
Новообразования сетчатки могут быть доброкачественными и злокачественными, поражать один или оба глаза, выявляться в молодом (чаще детском) и зрелом возрасте. Постепенно разрастаясь, объемное образование сетчатки занимает большую часть глаза, в связи с чем у пациента появляется заметное невооруженным взглядом асимметричное выпячивание глазного яблока. Зрение на пораженном глазу пропадает, глаз теряет подвижность.
Для своевременного обнаружения и лечения заболеваний сетчатки обращайтесь в «Центр сетчатки глаза». Наши специалисты проведут квалифицированный осмотр глаз на современном диагностическом оборудовании и точно установят, требуется ли вам лечение глаз. Если врач рекомендует вам операцию, не откладывайте решение надолго, это поможет избежать прогрессирования болезни и сохранить зрение.
Лечение опухолей сетчатки проводится в специализированных медицинских учреждениях, промедление с обращением за квалифицированной помощью может привести к необратимым последствиям.
Дистрофии сетчатки
Причиной появления дистрофических изменений сетчатки обычно являются нарушения в сосудистой системе глаза. Чаще всего дистрофии обнаруживаются у пациентов пожилого возраста, а также при близорукости средней и высокой степени. Миопический глаз обычно вытягивается в переднезаднем направлении, возникающее при этом перерастяжение задних отделов глазного яблока сопровождается появлением дистрофических изменений на глазном дне. Дистрофии сетчатки также могут возникать при различных сосудистых и воспалительных заболеваниях глаза.
Основным методом лечения дистрофий сетчатки является фотокоагуляция измененных тканей с помощью аргонового лазера для укрепления истонченных областей сетчатки и отграничение области отслоения, если такое было выявлено.
Возрастная макулодистрофия (ВМД)
Заболевание чаще всего выявляется у людей старше 50 лет, оно является главной причиной невозвратимого ухудшения зрения. Риск заболевания повышается при генетической предрасположенности, а также у пациентов с сахарным диабетом, гипертонической болезнью, атеросклерозом. Симптомы заболевания связаны с поражением области желтого пятна (макулы) сетчатки.
Начальные проявления ВМД не имеют никаких клинических проявлений и могут быть выявлены только во время осмотра у офтальмолога. По мере прогрессирования заболевания появляются такие симптомы, как искажение очертаний предметов, затуманивание и ухудшение зрения.
Сухая форма ВМД специального лечения не требует. Для лечения влажной формы возрастной макулярной дегенерации применяют интравитреальные инъекции (уколы в полость стекловидного тела) препаратов, блокирующих рост неполноценных сосудов под сетчаткой (anti-VEGF препаратов). Кроме того, показаны фотодинамическая терапия и фотокоагуляция сетчатки лазером.
Ангиопатии сетчатки
Характеризуются изменением кровеносных сосудов глаз, чаще всего это происходит при общих заболеваниях (гипертоническая болезнь, сахарный диабет, системные заболевания соединительной ткани, ВСД).
Диабетическая ретинопатия
Изменения глаз при сахарном диабете вызывают нарушение доставки кислорода к сетчатке и приводят к развитию диабетической ретинопатии. Болезнь развивается не сразу, а спустя 5 – 10 лет от момента манифестации диабета.
В зависимости от формы заболевания (диабет 1 или 2 типа), поражения сетчатки будут отличаться. У пациента с диабетом 2 типа зачастую выявляют признаки диабетической макулопатии, приводящей к снижению остроты зрения. При инсулинзависимой форме диабета изменения в сетчатке гораздо более выражены и проявляются пролиферативными изменениями: ростом новых неполноценных сосудов (неоваскуляризация сетчатки), кровоизлияниями и рубцеванием сетчатки, макулярным отеком.
Для лечения диабетической ретинопатии применяют лазерокоагуляцию сетчатки, интравитреальные инъекции anti-VEGF препаратов, а в тяжелых случаях – хирургическое лечение (операция витрэктомии).
Цены на лечение болезней сетчатки
Стоимость лечения заболеваний сетчатки зависит от вида манипуляции (медикаментозное, лазерное, хирургическое) и объёма вмешательства, необходимости применения дополнительных расходных материалов и общей анестезии. Поэтому точная стоимость лечения может быть названа только после очной консультации со специалистом. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
Вторая – это сосудистая оболочка или хориоидеа. Она питает сетчатку и восстанавливает постоянно распадающиеся зрительные вещества. Расположена хориоидеа под склерой и включает в свой состав радужку и ресничное тело. В самом ее центре находится зрачок, т.е. отверстие в тканях глазного яблока. Радужка представляет собой тонкую подвижную диафрагму, находится прямо напротив зрачка и состоит из мышц, которые управляют количеством света, попадающим в глаз, изменяя размер зрачка. Примерно так, как это происходит в объективе хорошего фотоаппарата. Отметим, что сама радужка почти не пропускает свет.
Третья оболочка называется сетчаткой и о ней мы подробней расскажем ниже. Эта именно та часть глаза, в которой осуществляется восприятие света и передачу полученной информации в мозг.
Хрусталик глаза
Хрусталик имеет форму двояковыпуклой прозрачной и эластичной линзы, которая заставляет свет фокусироваться на сетчатке, которая находится под хрусталиком. Форма этой “линзы” может меняться с помощью ресничной мышцы, что позволяет человеку фокусировать зрение на близких и дальних объектах. Снаружи хрусталик покрыт очень тонкой защитной оболочкой, которая защищает его от внешних факторов.
Стекловидное тело
Стекловидное тело – это похожее на гель прозрачное вещество, заполняющее пространство между хрусталиком и сетчаткой в глазу. Оно занимает около 2/3 объёма глазного яблока. На 99% стекловидное тело состоит из воды. Передней поверхностью, на которой имеется ямка, стекловидное тело прилегает к задней поверхности хрусталика; на остальном протяжении стекловидное тело соприкасается с внутренней ограничивающей мембраной сетчатки.
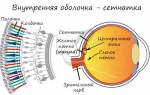
Сетчатка
Сетчатка – это чувствительный к свету слой нервной ткани, находящийся на задней внутренней поверхности глазного яблока. Сетчатка создает изображение, проектируемое на нее с помощью роговицы и хрусталика, и преобразует его в нервные импульсы, посылаемые в мозг. Человеческая сетчатка способна проводить 10 – 100 млн измерений в секунду, а данные, полученные таким образом, обрабатывают свыше миллиарда нейронов коры головного мозга. Причем чувствительность сетчатки такова, что она может регистрировать даже очень небольшое количество фотонов.
В центре сетчатки находится оптический нерв – круглая или овальная зона примерно в 2 х 1.5 мм. От центра оптического нерва радиально расходятся основные кровеносные сосуды сетчатки. В области диска зрительного нерва светочувствительных элементов нет, поэтому это место не дает зрительного ощущения и называется слепым пятном.
Левее этой зоны на расстоянии примерно 4.5 – 5 мм находится овальное, красноватое пятно без кровеносных сосудов – центральная ямка сетчатки (фовеа), которая является центром макулы.
Макула или желтое пятно – самая главная часть сетчатки, она отвечает за центральное зрение, поскольку содержит большое количество рецепторов. Она ответственна за дневное зрение, поэтому нарушение ее деятельности существенно ухудшает зрение.
Слои сетчатки
Сетчатка имеет очень сложную структуру и содержит множество видов нейронов. Прежде чем достигнуть клеток, воспринимающих свет и преобразующих его в электрические сигналы, свету необходимо преодолеть все слои сетчатки и только после этого воздействовать на слой фоторецепторов.
Всего в настоящее время различают 10 слоев сетчатки. Основные слои – это слой пигментного эпителия и слой фоторецепторов (светочувствительных клеток). За ними следуют пограничная мембрана, наружный ядерный слой, внешний плексиформный слой, внутренний ядерный слой, внутренний плексиформный слой, слой ганглиозных клеток, слой аксонов нейронов и внешняя пограничная мембрана. Давайте чуть подробнее рассмотрим эти слои.
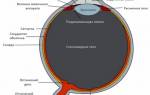
Слой 1. Пигментный эпителий
Пигментный эпителий – это самый наружный слой сетчатки, прилежащий непосредственно к сосудистой оболочке и отделенный от нее т.н. мембраной Бруха. Слой пигментного эпителия простирается от зрительного нерва над всей оптической частью сетчатки. Он состоит из плотно упакованных клеток, содержащих большое количество пигмента. Эти клетки имеют форму шестигранной призмы и обычно организованы в линию. Они являются частью т.н. гемато-ретинального барьера, который предотвращает проникновение в ткань сетчатки крупных молекул из кровеносных сосудов.
Пигментный эпителий в сетчатке обеспечивает четкость и контрастность изображений, которые различает человек. Этот слой представляет собой некое подобие чёрной камеры пленочного фотоаппарата, в котором исчезают блики и переотражения света.
К функция этого слоя относится также ввод питательных веществ в сетчатку и отвод продуктов распада, в частности, погибших светочувствительных клеток.
Слой 2. Светочувствительные клетки или фоторецепторы
Этот слой состоит из клеток в форме колбочек и палочек, которые являются первыми нейронами в составе сетчатки. Основная их функция – это преобразование световых ощущений, получаемых из внешней среды, в электрические сигналы, обрабатываемые головным мозгом.
Палочки – это цилиндрические образования длиной 40-50 мкм, количество которых в сетчатке составляет примерно 120 млн. Они отвечают за наше зрение при плохом освещении, например, ночью, и отличаются высокой чувствительностью. При этом эти клетки не обеспечивают достаточной остроты зрения, поскольку сразу несколько палочек совместно используют одно соединение с зрительным нервом. Палочки равномерно распределены по сетчатке, но отсутствуют в желтом пятне (макуле).
Колбочки в основном сконцентрированы именно в центральной ямке желтого пятна и активизируются только при ярком освещении. В нашей сетчатке их около 7 млн. Их функция – обеспечение центрального зрения и распознавание цветов. Среди колбочек выделяют три особых класса: колбочки, ответственные за восприятие зелёной, красной и синей частей спектра соответственно.
Поскольку они очень чувствительны к высокой интенсивности освещения, то они плохо различают цвета в темноте. Именно колбочки отвечают за нашу остроту зрения, поскольку они “подключены” к зрительному нерву поодиночке.
НЕРВНЫЕ КЛЕТКИ СЕТЧАТКИКроме фоторецепторов, сетчатка содержит еще несколько видов нервных клеток. Биполярные клетки – клетки зрительной системы, вертикально соединяющие через синапсы* одну колбочку или несколько палочек зрительной системы с одной ганглиозной клеткой. Амакриновые клетки – слой интернейронов сетчатки, которые получают входные сигналы от биполярных нейронов и других амакриновых клеток и посылают сигналы ганглиозным клеткам и другим биполярным клеткам. Эти клетки составляют 70 % входов в ганглиозные клетки сетчатки. Горизонтальные клетки – слой ассоциативных нейронов сетчатки. Они располагаются в сетчатке сразу за фоторецепторами и отдают им большое количество дендритов (разветвленных отростков), которые, переплетаясь, образуют сплошное кружево. Ганглиозные клетки — нейроны сетчатки, способные генерировать нервные импульсы в отличие от других типов нейронов сетчатки. Эти клетки граничат со стекловидным телом и образуют слой сетчатки, который первым получает свет. Ганглиозные клетки завершают «трёхнейронную рецепторно-проводящую систему»: фоторецептор — биполярный нейрон — ганглиозная клетка. Клетки Мюллера – глиальные** клетки сетчатки глаза. Это вторые по частоте клетки сетчатки после нейронов. * Синапс – место контакта между двумя нейронами или между нейроном и получающей сигнал клеткой. **Глия – вспомогательные клетки нервной ткани. Они составляют окружение для нейронов, обеспечивая условия для передачи нервных импульсов, а также осуществляя часть метаболических процессов нейрона. |
Дополнительные слои сетчатки
Слой 3. Наружная пограничная мембрана
Он представляет собой тонкую пленку, через которую во внешнее пространство (пространство между слоем колбочек и палочек и пигментным эпителием сетчатки) проникают отдельные сегменты фоторецепторов.
Слой 4. Наружный ядерный (зернистый) слой
Этот слой образуется ядрами фоторецепторов – колбочек и палочек.
Слой 5. Наружный плексиформный слой
В нем находятся отростки палочек и колбочек, которые здесь контактируют между собой, а также биполярными клетками и горизонтальными клетками. Это слой, который еще называет сетчатым, выполняет очень простую функцию – он отделяет два ядерных, т. е. наружный и внутренний слои, друг от друга.
Слой 6. Внутренний ядерный (зернистый) слой.
Его образуют ядра дополнительных нервных клеток сетчатки – биполярных, амакриновых, горизонтальных клеток и клеток Мюллера (подробнее о функциях этих клеток см. врезку)
Слой 7. Внутренний плексиформный слой
Этот слой состоит из многочисленных переплетенных отростков разных нервных клеток. Это последняя ступень обработки информации внутри сетчатки перед направлением в зрительные центры в мозге.
Слой 8. Ганглиозные клетки
В этом слое находятся клетки, которые обеспечивают передачу импульсов фоторецепторов в зрительный нерв, с которым ганглиозные клетки соединены напрямую через свои отростки (аксоны). Эти нервные клетки совершенно прозрачны и легко пропускают свет.
Слой 9. Нервные волокна
Слой состоит из аксонов ганглиозных клеток, которые как каналы передают информацию непосредственно в зрительный нерв.
Слой 10. Внутренняя пограничная мембрана
Это самый внутренний слой сетчатки, прилегающий к стекловидному телу. Покрывает изнутри поверхность сетчатки. Он является основной мембраной, образованной основанием отростков клеток Мюллера.
Макула
Как мы уже отмечали, самым важным участком сетчатки является желтое пятно или макула, которое определяет остроту зрения. Диаметр пятна составляет 5-5,5 мм, оно отличается по цвету от окружающих тканей, поскольку здесь более интенсивно окрашен подлежащий пигментный эпителий.
В центре макулы находится центральная ямка, или фовеа, которая образуется в результате истончения сетчатки. Центральная ямка составляет 5% оптической части сетчатки, но в ней сосредоточено до 10% всех колбочек. В середине центральной ямки лежит ямочка – углубление диаметром 0,2-0,4 мм, она является местом наибольшей остроты зрения, содержит только колбочки (около 2500 клеток).

Мы привыкли ассоциировать зрение лишь с глазами. Однако помимо самих глазных яблок в процессе участвует зрительная кора головного мозга, которой мы фактически «видим», и нервные пути, которые соединяют глаза с мозгом. Практически на каждом этапе можно попытаться реализовать протезирование.
История создания зрительного протеза
Немецкий психолог Иоганн Пуркинье в 1823 году заинтересовался вопросами зрения и галлюцинаций, а также возможностью искусственной стимуляции зрительных образов. Принято считать, что именно он впервые описал зрительные вспышки — фосфены, которые он получил при проведении простого опыта c аккумулятором, пропуская через голову электрический ток и описывая свой визуальный опыт.
Спустя 130 лет, в 1956 году, австралийский ученый Дж. И. Тассикер запатентовал первый ретинальный имплант, который не давал какого-то полезного зрения, но показал, что можно искусственно вызывать зрительные сигналы.
Ретинальный имплант (имплант сетчатки) «вводит» визуальную информацию в сетчатку, электрически стимулируя выжившие нейроны сетчатки. Пока вызванные зрительные восприятия имели довольно низкое разрешение, но достаточное для распознавания простых объектов.
Но глазное протезирование долго тормозилось из-за технологических ограничений. Прошло очень много времени, прежде чем появились какие-то реальные разработки, которые смогли дать «полезное зрение», то есть зрение, которым человек мог бы воспользоваться. В 2019 году в мире насчитывалось около 50 активных проектов, фокусирующихся на протезировании зрения.
Первые ретинальные импланты
Пару лет назад на рынке было доступно три ретинальных импланта, которые прошли клинические испытания и были сертифицированы государственными регулирующими органами: европейским CE Mark и американским FDA.
- Second Sight Medical Products, США
- Pixium Vision, Франция
- Retina Implant AG, Германия

Бионические импланты — это целая система внешних и внутренних устройств.
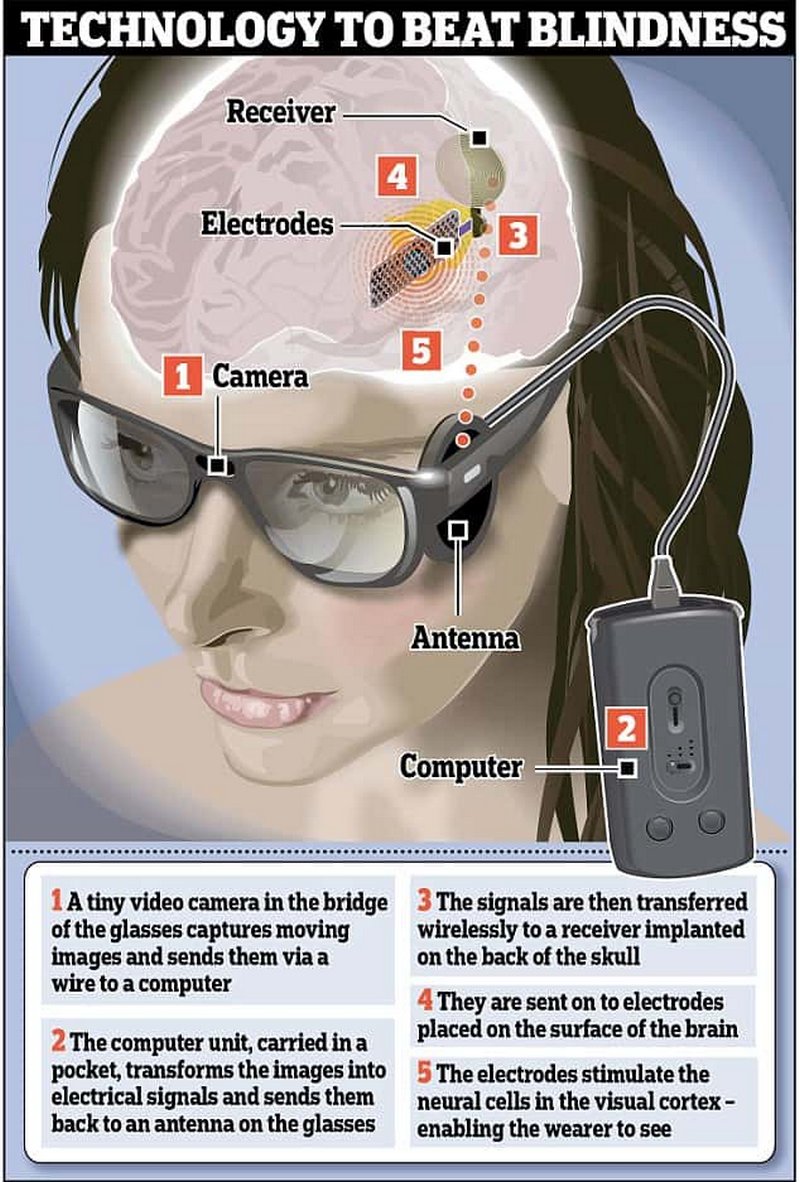
IRIS II (Pixium Vision) и Argus II (Second Sight) имели внешние устройства (очки с видеокамерой и блок обработки видеосигнала). Слепой человек смотрит при помощи камеры, с нее картинка направляется в процессор, где изображение обрабатывается и распадается на 60 пикселей (для системы Argus II). Затем сигнал направляется через трансмиттер на электродную решетку, вживленную на сетчатке, и электрическим током стимулируются оставшиеся живые клетки.
В немецком импланте Alfa АMS (Retina Implant) нет внешних устройств, и человек видит своим собственным глазом. Имплант на 1600 электродов вживляется под сетчатку. Свет через глаз попадает на светочувствительные элементы и происходит стимуляция током. Питается имплант от подкожного магнитного коннектора.
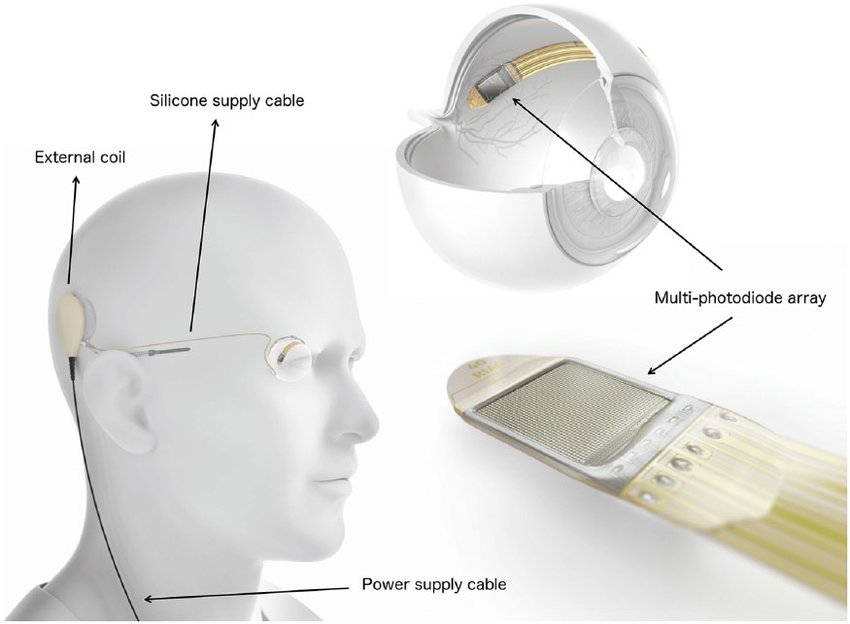
Все три ретинальных импланта больше не производятся, так как появилось новое поколение кортикальных протезов (для стимуляции коры головного мозга, а не сетчатки глаза). Однако хотя проектов по фундаментальным разработкам по улучшению ретинальных имплантов еще много, ни один из них не прошел клинические испытания:
- Улучшенный имплант DRY AMD PRIMA компании Pixium с увеличением количества электродов для стимуляции большего количества клеток сетчатки проходит клинические испытания. Для участия в программе испытаний еще ищут пять кандидатов;
- Retina Implant AG закрыли производство;
- Second Sight проводят клинические испытания своего кортикального импланта, но в марте 2020 года компания уволила 80% сотрудников из эксплуатационно-производственного подразделения.
Тренды ретинальных имплантов: основные фундаментальные технологии
Ретинальные нанотрубки
Группа ученых из Китая (Shanghai Public Health Clinical Center) в 2018 году провела эксперимент на мышах, в ходе которого вместо не функционирующих фоторецепторов сетчатки предложила использовать нанотрубки. Преимущество этого проекта — маленький размер нанотрубок. Каждая из них может стимулировать только несколько клеток сетчатки.
Биопиксели
Группа ученых из Оксфорда стремится сделать протез максимально приближенным к естественной сетчатке. Биопиксели в проекте выполняют функцию, схожую с настоящими клетками. Они имеют оболочку из липидного слоя, в который встроены фоточувствительные белки. На них воздействуют кванты света и как в настоящих клетках изменяется электрический потенциал, возникает электрический сигнал.
Перовскитная искусственная сетчатка
Все предыдущие фундаментальные разработки направлены на стимулирование всех слоев живых клеток. При помощи технологии перовскитной искусственной сетчатки китайские ученые пытаются предоставить возможность не только получать световые ощущения, но и различать цвет за счет моделирования сигнала таким образом, чтобы он воспринимался мозгом как имеющий определенную цветность.
Фотогальваническая пленка Polyretina
В Polyretina используется маленькая пленка, покрытая слоем химического вещества, которое имеет свойство поглощать свет и конвертировать его в электрический сигнал. Пленка размещена на сферическом основании, чтобы можно было удобно разместить ее на глазном дне.
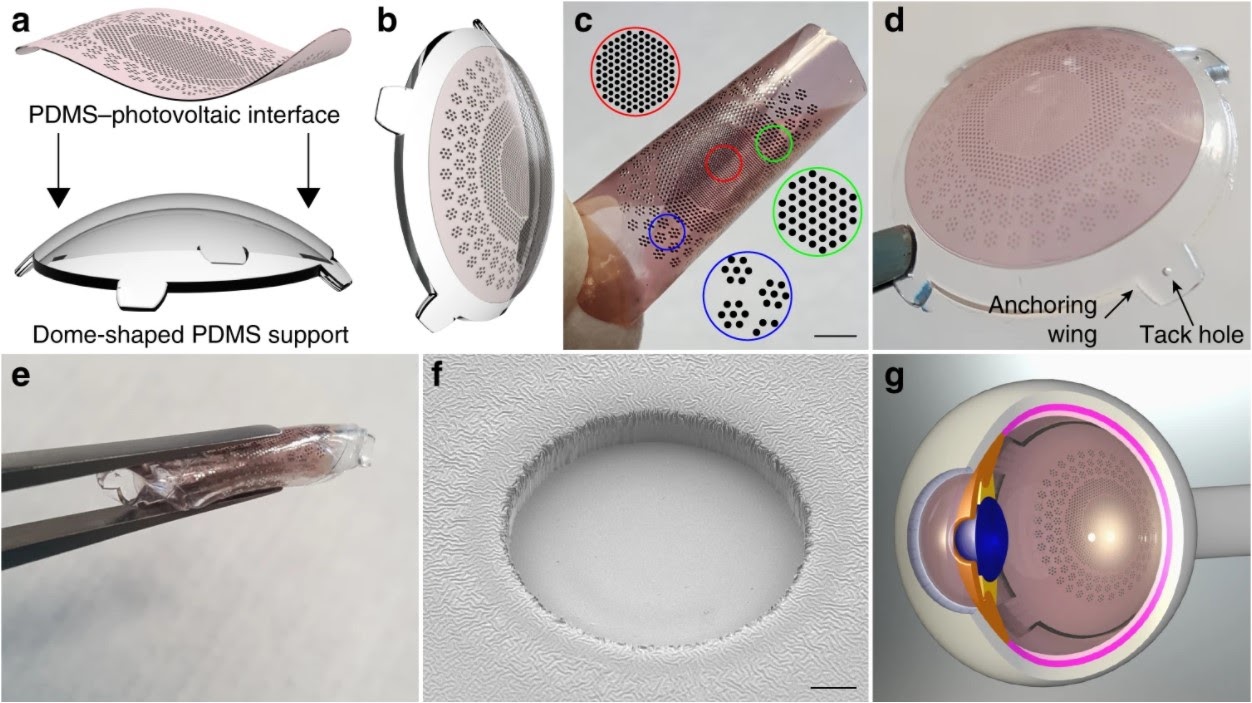
Субретинальное введение полупроводникового полимера
Итальянские ученые предлагают технологию введения полупроводникового полимерного раствора под сетчатку, при помощи которого свет фиксируется и трансформируется в электрические сигналы.
Российский опыт ретинального протезирования
В России в 2017 году при поддержке фондов «Со-единение» и «Искусство, Наука и Спорт» было приобретено и установлено два ретинальных импланта Argus II американской компании Second Sight. Это единственные операции по восстановлению зрения, которые были проведены в России за все время. Каждая операция вместе с реабилитацией стоила порядка 10 млн руб, а сама система имплантации для одного пациента — порядка $140 тыс. Все прошло успешно, и два полностью слепых жителя Челябинска — Григорий (не видел 20 лет) и Антонина (не видела 10 лет) — получили предметное зрение. Предметное зрение означает, что человек может видеть очертания предметов — дверь, окно, тарелку — без деталей. Читать и использовать смартфон они не могут. Оба пациента имели диагноз «пигментный ретинит» (куриная слепота).
На момент 2019 года в мире установлено около 350 имплантов, произведенных компанией Second Sight. Около 50 тысяч россиян нуждаются в подобном протезе сетчатки.
В России опытом в протезировании зрения может похвастаться лишь один проект — АНО Лаборатория «Сенсор-Тех».
«Трендом в фундаментальных разработках бионических протезов является стремление сделать их максимально безопасными, приближенными к биологическим тканям людей и с максимально возможным разрешением. Но настоящую революцию вызвали кортикальные импланты, и смысл в ретинальных имплантах пропал, так как они ставятся только при пигментном ретините и возрастной макулярной дегенерации при отсутствии ряда противопоказаний. Кортикальные же импланты значительно расширяют горизонт показаний и позволяют восстанавливать полезное зрение даже людям, вовсе лишенным глаз», — рассказал Андрей Демчинский, к.м.н., руководитель медицинских проектов АНО Лаборатория «Сенсор-Тех».
Кортикальные системы имплантации
Кортикальные протезы — это подгруппа визуальных нейропротезов, способных вызывать зрительные восприятия у слепых людей посредством прямой электрической стимуляции затылочной коры мозга, которая отвечает за распознавание изображений. Этот подход может быть единственным доступным лечением слепоты, вызванной глаукомой, терминальной стадией пигментного ретинита, атрофией зрительного нерва, травмой сетчатки, зрительных нервов и т.п. За последние пять лет ученые решили задачу создания такого внутрикортикального визуального нейропротеза, с помощью которого можно было бы восстановить ограниченное, но полезное зрение.
В 1968 году Г.С. Бридли и В.С. Левин провели первую операцию по установке кортикальных имплантов. Первый имплант состоял из шапочки с коннекторами (устанавливали на череп под кожу) и отдельной дуги с электродами (устанавливали под череп), которые стимулировали кору головного мозга. Эксперимент был проведен на двух добровольцах для оценки возможности получения полезного зрения. Позднее импланты были извлечены. Технология кортикальных имплантов была заморожена по причине провоцирования приступов эпилепсии при стимуляции большего количества клеток мозга.
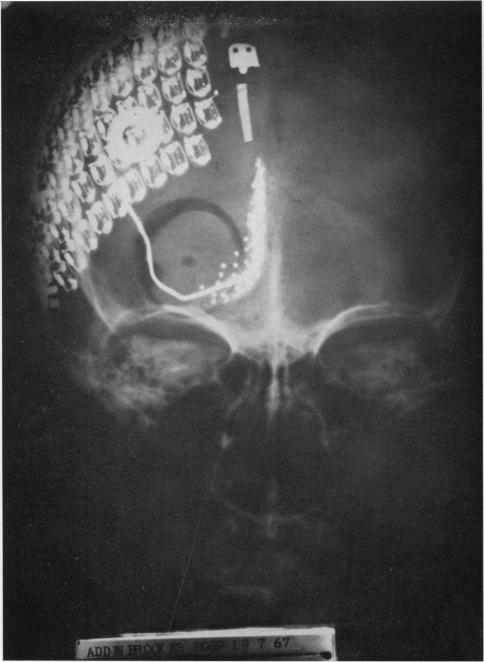
Кортикальный имплант Orion
Спустя 45 лет американский лидер разработки ретинальных имплантов Second Sight создал кортикальную протезную систему ORION. В конце 2017 года Second Sight получили разрешение от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) на проведение клинических испытаний. До апреля 2018 года было установлено шесть устройств. По результатам испытаний оказалось, что все пациенты ощущали зрительные стимулы, a у трех пациентов результаты были схожи с ретинальным имплантом Argus II и дали полезное предметное зрение. Клинические испытания будут проходить до июня 2023 года. Обязательным условием установки импланта является наличие у пациента зрительного опыта, то есть он может использоваться только для людей со сформированной зрительной корой, которые родились зрячими и потеряли зрение.
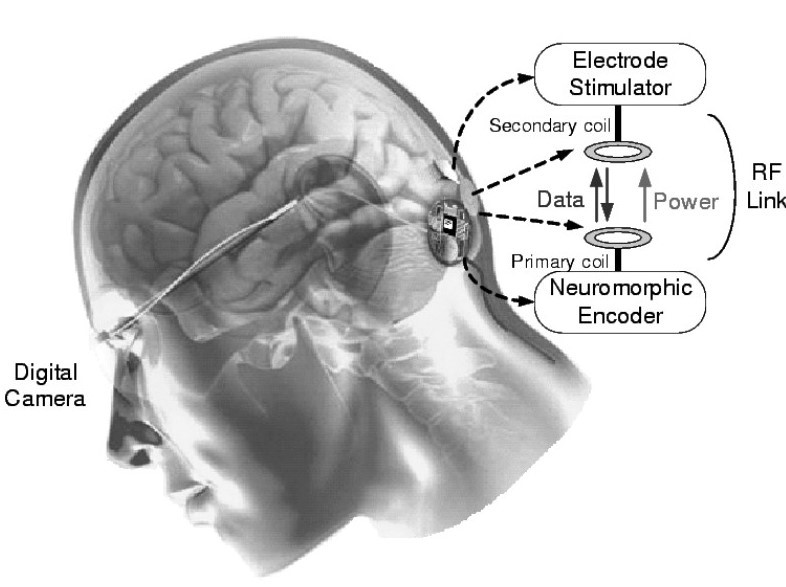
Кортикальный нейропротез CORTIVIS
Испанские ученые разработали кортикальный имплант под названием CORVITIS. Протез состоит из нескольких компонентов. Одна или две камеры обеспечивают получение изображения, которое затем обрабатывается биопроцессором, чтобы преобразовать визуальный образ в электрические сигналы. На втором этапе информация сводится в серию изображений и передается по радиочастотной связи на имплантированное устройство. Этот радиочастотный блок обеспечивает беспроводную передачу питания и данных во внутреннюю систему. Имплантированный электронный блок декодирует сигналы, определяет и контролирует форму напряжения и амплитуду формы волны, которая будет подаваться на соответствующие электроды. Клинические испытания на пяти пациентах завершатся в мае 2023 года.
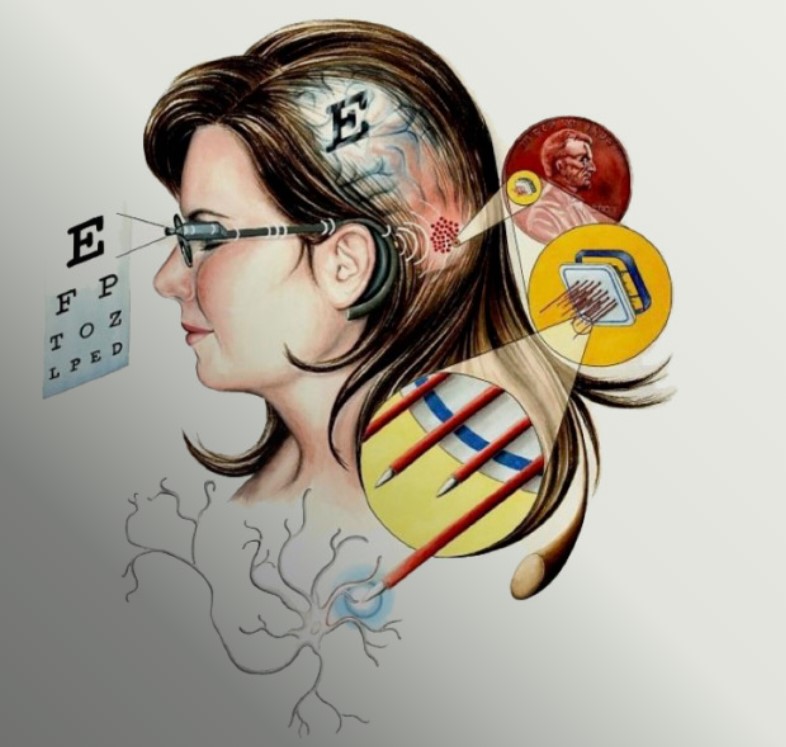
Интракортикальный зрительный протез (WFMA)
Американские ученые разработали технологию многоканальной внутрикортикальной стимуляции с помощью беспроводных массивов металлических микроэлектродов и создали беспроводную плавающую микроэлектродную решетку (WFMA).
Система протеза состоит из группы миниатюрных беспроводных имплантируемых решеток-стимуляторов, которые могут передавать информацию об изображении, снятом на встроенную в очки видеокамеру, непосредственно в мозг человека. Каждая решетка получает питание и цифровые команды по беспроводной связи, так что никакие провода или разъемы не пересекают кожу головы. Посылая команды в WFMA, изображения с камеры передаются непосредственно в мозг, создавая грубое предметное визуальное восприятие изображения. Хотя восприятие не будет похоже на нормальное зрение, с его помощью человек может вести самостоятельную деятельность. Система ICVP получила одобрение FDA для проведения клинических испытаний.
Кортикальный протез NESTOR
Голландские ученые также разработали схожую технологию системы протезирования. Принцип функционирования протеза такой же, как в проектах выше. Камера отправляет сигнал на имплант, который состоит из тысяч электродов и смарт-чипа. С помощью процессора зрительное восприятие можно контролировать и регулировать.
«Хотя полное восстановление зрения пока кажется невозможным, кортикальные системы создают по-настоящему значимые визуальные восприятия, при помощи которых слепые люди могут распознавать, локализировать и брать предметы, а также ориентироваться в незнакомой среде. Результат — в существенном повышении уровня жизни слепых и слабовидящих. Такие вспомогательные устройства уже позволили тысячам глухих пациентов слышать звуки и приобретать языковые способности, и такая же надежда существует в области визуальной реабилитации», — обнадежил Андрей Демчинский.
Обновлено 14.08.2020