Содержание
Симптомом каких заболеваний является пожелтение кожи и белков глаз.
Желтуха – это не болезнь, а симптом, который может встречаться при многих заболеваниях. Это желтое окрашивание кожи и белка глаз, вызванное накоплением избытка билирубина в тканях.
Билирубин представляет собой физиологический желтый краситель, который является продуктом разложения гемоглобина, содержащегося в старых эритроцитах и некоторых белках, например, в мышечном миоглобине.
Нормальная концентрация билирубина составляет 1 мг / дл или 17 мкмоль / дл. Желтуха проявляется, когда норма превышена в три раза, то есть приблизительно при 3 мг / дл или 50 мкмоль / дл.
Билирубин встречается в сыворотке крови в двух формах (фракциях). Доминантой является несвязанная форма, также называемая свободной или неконъюгированной. Вещество нерастворимо в воде. В крови оно переносится в сочетании с белком альбумином.
В этой форме билирубин достигает печени, где продуцируется его вторая форма – связанный билирубин, то есть конъюгированный с остатками сахара. Благодаря этой комбинации связанная форма растворима в воде. Связанный билирубин выделяется с желчью и, после химических изменений в кишечнике, покидает организм с калом.
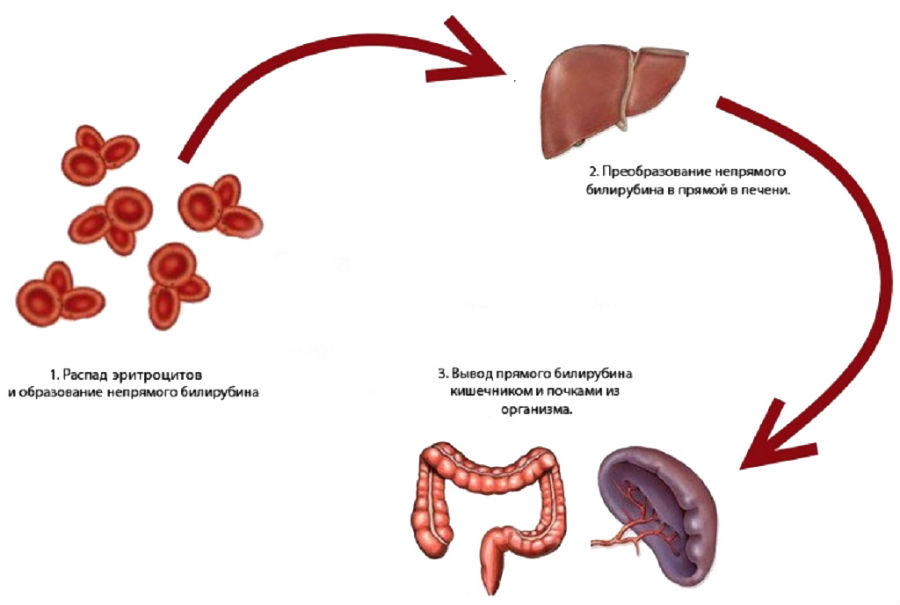 Схема образования и вывода билирубина из организма ” data-image-caption=”
Схема образования и вывода билирубина из организма ” data-image-caption=”
Схема образования и вывода билирубина из организма
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/06/shema-obrazovanija-i-vyvoda-bilirubina-iz-organizma-893×600.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/06/shema-obrazovanija-i-vyvoda-bilirubina-iz-organizma-893×600.jpg” loading=”lazy” class=”size-medium wp-image-49685″ src=”https://unclinic.ru/wp-content/uploads/2020/06/shema-obrazovanija-i-vyvoda-bilirubina-iz-organizma-893×600.jpg” alt=”Схема образования и вывода билирубина из организма” srcset=”https://unclinic.ru/wp-content/uploads/2020/06/shema-obrazovanija-i-vyvoda-bilirubina-iz-organizma-893×600.jpg 893w, https://unclinic.ru/wp-content/uploads/2020/06/shema-obrazovanija-i-vyvoda-bilirubina-iz-organizma-768×516.jpg 768w, https://argus-eyeclinic.ru/info/wp-content/uploads/2023/01/pp_image_5623_j9rm7uvk8tshema-obrazovanija-i-vyvoda-bilirubina-iz-organizma.jpg 900w” sizes=”(max-width: 893px) 100vw, 893px” title=”Желтуха – почему желтеют кожа и глаза”>
Иногда люди, потребляющие много морковного сока, богатого красителем – каротином, замечают изменение цвета кожи на желто-оранжевый. Это связано с накоплением каротина в коже. В отличие от желтухи, в этом случае не происходит пожелтения белков глаз.
Желтуха является симптомом многих заболеваний совершенно другой природы. Повышенный билирубин в крови, приводящий к пожелтению кожи и белков, может быть результатом его чрезмерной выработки, угнетения обмена веществ или затруднения выведения.
- Чрезмерная выработка билирубина происходит из-за ускоренного распада нормальных эритроцитов при гемолизе, обширных гематомах, повреждении и разрушении большой массы мышечных волокон.
- Метаболическое торможение отмечается при гепатите – вирусном, алкогольном, медикаментозном, при врожденной пониженной активности метаболизирующих ферментов (синдром Гилберта).
- Причиной сложной экскреции билирубина служит механическая обструкция оттока желчи из-за камней в желчных протоках, опухоли желчных протоков и поджелудочной железы, холестаза. То есть подавление оттока желчи из клеток печени или из небольших желчных протоков в ходе гепатита, после приема лекарств и т. д.
Желтуха также может быть признаком прогрессирующего повреждения печени или цирроза печени.
Трудности с выделением желчи из печени, вызванные механическими препятствиями или холестазом, могут сочетаться с зудом кожи. Зуд может начаться до или после появления желтухи.
 Зуд кожи ” data-image-caption=”
Зуд кожи ” data-image-caption=”
Зуд кожи
” data-medium-file=”https://argus-eyeclinic.ru/info/wp-content/uploads/2023/01/pp_image_5624_gkeqvxgzntzud-kozhi.jpg” data-large-file=”https://argus-eyeclinic.ru/info/wp-content/uploads/2023/01/pp_image_5624_gkeqvxgzntzud-kozhi.jpg” loading=”lazy” class=”size-full wp-image-49684″ src=”https://argus-eyeclinic.ru/info/wp-content/uploads/2023/01/pp_image_5624_gkeqvxgzntzud-kozhi.jpg” alt=”Зуд кожи” srcset=”https://argus-eyeclinic.ru/info/wp-content/uploads/2023/01/pp_image_5624_gkeqvxgzntzud-kozhi.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/06/zud-kozhi-768×448.jpg 768w” sizes=”(max-width: 900px) 100vw, 900px” title=”Желтуха – почему желтеют кожа и глаза”>
Часто до того, как происходит заметное пожелтение кожи, отмечается потемнение мочи, которая приобретает цвет темного пива или чая. Чуть позже при этом типе желтухи происходит обесцвечивание стула, который может иметь суглинистый вид.
Да. Нет сомнений в том, что желтуха является значимым симптомом, хотя, как упоминалось ранее, она может иметь банальные причины. Тем не менее в каждом случае желтухи необходимо срочно обратиться к врачу, который определит причину и значение изменения цвета кожи для здоровья на основе тестов.
Как и при любом медицинском осмотре, врач сначала опрашивает пациента и проводит физическое обследование. Эти этапы имеют важное значение, так как помогают определить дальнейший ход обследования.
Затем требуется подтвердить, действительно ли желтая окраска кожи и глаз является желтухой, и найти ее причину. Для этого проводятся:
- Анализы на билирубин. Концентрация билирубина определяется с помощью анализа крови, выявляющего содержание общего билирубина и его фракцию, связанную и несвязанную.
- Анализы на печеночные ферменты и маркеры гепатита. Позволяют подтвердить или исключить вирусную инфекцию или воспалительную этиологию. Эти анализы неоценимы в случае холестаза или желтухи.
- Анализы на гемолиз. Если преобладает несвязанная концентрация билирубина, что указывает на увеличение выработки билирубина, проводятся анализы крови для проверки гипотезы гемолиза, то есть повышенного распада эритроцитов.
Анализ на билирубин
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/06/analiz-na-bilirubin.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/06/analiz-na-bilirubin.jpg” loading=”lazy” class=”size-full wp-image-49683″ src=”https://unclinic.ru/wp-content/uploads/2020/06/analiz-na-bilirubin.jpg” alt=”Анализ на билирубин” srcset=”https://unclinic.ru/wp-content/uploads/2020/06/analiz-na-bilirubin.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/06/analiz-na-bilirubin-768×511.jpg 768w” sizes=”(max-width: 900px) 100vw, 900px” title=”Желтуха – почему желтеют кожа и глаза”>
Из инструментальной диагностики в первую очередь проводится УЗИ брюшной полости. Оно может показать расширение желчных протоков и иногда подтверждает наличие камней (отложений), то есть механический фон желтухи. Также УЗИ может указывать на диффузное повреждение печени, так называемый стеатоз или цирроз, и демонстрировать его отдаленные последствия.
Другие исследования – компьютерная томография или магнитно-резонансная томография требуются гораздо реже. Их назначают при значительных повреждениях печени, неопределяемых с помощью ультразвука.
В отдельных случаях диагностика завершается биопсией печени и специальными анализами крови.
Так как это симптом множества заболеваний, специального лечения желтухи не существует. Лечение зависит от причины желтухи, т.е. терапия направлена на устранение патологии, вызвавшей пожелтение кожи и белков глаз. Диагностика и специфическое лечение в зависимости от причины имеют фундаментальное значение для здоровья или жизни пациента.
Инфекция может передаваться, когда желтуха вызвана вирусной инфекцией. Существует три основных типа вирусных гепатитов. Тип A, B и C.
- Тип A – это так называемая пищевая желтуха. Это высокоинфекционное заболевание, считающееся болезнью грязных рук.
- Вирусные инфекции В и С в основном передаются при контакте с кровью во время хирургических операций, незначительных хирургических и стоматологических процедур. Половое заражение этими вирусами встречается редко. Гепатит В может стать хроническим.
3 типа вирусного гепатита
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita-832×600.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita-832×600.jpg” loading=”lazy” class=”size-medium wp-image-49682″ src=”https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita-832×600.jpg” alt=”3 типа вирусного гепатита” srcset=”https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita-832×600.jpg 832w, https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita-768×554.jpg 768w, https://unclinic.ru/wp-content/uploads/2020/06/3-tipa-virusnogo-gepatita.jpg 900w” sizes=”(max-width: 832px) 100vw, 832px” title=”Желтуха – почему желтеют кожа и глаза”>
В случае желтухи, вызванной другими заболеваниями, риска заражения других людей нет.
Необходимость диеты определяет не сама желтуха, а причина, которая к ней привела.
- При желтухе из-за гемолиза необходимости в диетических ограничениях нет.
- В случае вирусного гепатита рекомендуется диета с низким содержанием жира.
- Если желтуха связана с механической блокировкой оттока желчи при желчнокаменной болезни или заболеваниях поджелудочной железы, ограничения могут быть еще более строгими, вплоть до введения строгой диеты – полного воздержания от употребления твердой пищи.
Диетические рекомендации должны быть сделаны врачом при выяснении причины желтухи.
Высокая концентрация билирубина, превышающая в 20 раз верхний предел нормы, опасна только для новорожденных, так как могут возникать необратимые повреждения мозга. Высокие уровни билирубина не представляют особого риска для детей старшего возраста и взрослых.
Важна причина, приводящая к такой высокой концентрации билирубина. Сама желтуха не опасна. Она всего лишь сообщает о болезнях: от банальных до серьезных, угрожающих жизни.
В экстренном вмешательстве в режиме неотложной помощи нуждаются пациенты с общими симптомами – болью в животе, тошнотой, рвотой, повышенной температурой, ознобом. В других случаях следует обратиться к врачу при первой возможности.
Синдром Гилберта – это функциональная гипербилирубинемия, представляющая собой тип метаболизма билирубина, который встречается у нескольких процентов населения. Состояние не опасно для здоровья, так как основано на меньшей эффективности ферментов, связывающих билирубин, не связанный с остатками сахара, глюкурониды. Это увеличивает уровень несвязанного билирубина в крови.
Активность дефектного фермента дополнительно снижается при стрессе, увеличении физической нагрузки, недостатке сна, голодании или злоупотреблении алкоголем. В этих ситуациях концентрация билирубина увеличивается, иногда до уровня выше 3 мг / дл, то есть до уровня, при котором желтеет кожа.
Единственное неблагоприятное последствие синдрома Гилберта – слегка повышенный риск развития желчнокаменной болезни. В отличие от типичных холестериновых камней, желчнокаменная болезнь у людей с синдромом Гилберта является пигментной, то есть отложения состоят из соединений, содержащих билирубин, а не холестерин.
Синдром Гилберта не требует лечения или каких-либо модификаций образа жизни или питания.
ВВЕРХ Записаться Задать вопрос
Глаза называют зеркалом души, поэтому неудивительно, что многие люди, прежде всего обращают внимание именно на них. Круги, образующиеся под глазами, доставляют женщинам множество проблем и переживаний. Они стараются замаскировать изъян при помощи корректоров и тональных кремов. Но подобным способом решить проблему не удается. Можно только скрыть ее, к тому же только временно. Чтобы кардинально устранить дефект, необходимо сначала определить причину, провести диагностику и только на основании полученных результатов подбирать методы лечения.
Причины дефекта
Все известные факторы, способные спровоцировать образование темных кругов вокруг глаз, условно подразделяют на 3 группы:
Образ жизни
Довольно часто круги под глазами появляются вследствие неправильного образа жизни:
- нерациональное питание, приводящее к дефициту витаминов;
- недостаточное потребление воды;
- сильная инсоляция;
- постоянное недосыпание;
- частые стрессовые ситуации;
- многочасовое сидение перед монитором компьютера.
Следовательно, большинство людей входят в группу риска. Но именно факторы этой группы устранить легче всего, так как они имеют обратимый характер и легко корректируются.
Болезни внутренних органов
Темные круги под глазами могут возникнуть у людей с нарушенным венозным или лимфатическим оттоком. Причиной подобных состояний служат недостаточное кровоснабжение (ишемия) и кислородная недостаточность (гипоксия). В результате нарушается обмен веществ, из-за чего к клеткам поступает недостаточное количество питательных веществ. Поэтому темные круги часто заметны у людей с диагностированными заболеваниями сердечно-сосудистой (ишемическая болезнь сердца, сосудистая недостаточность) и бронхолегочной (хронический бронхит, туберкулез, саркоидоз, фиброзирующий альвеолит) систем.
У больных, страдающих анемией, уменьшается количество эритроцитов и понижается концентрация гемоглобина, из-за чего ткани не получают кислород в достаточном объеме. При этом восстановленный гемоглобин накапливается и придает крови темный окрас, чем объясняется изменение цвета кожного покрова вокруг глаз.
Патологии гепатобилиарной системы (холецистит, желчнокаменная болезнь) повышают уровень желчного пигмента (билирубина) в крови. В результате кожа в периорбитальной области пигментируется – окрашивается в желто-коричневый цвет.
Поражения щитовидной железы (в том числе гипотиреоз) вызывают дефицит кислорода в организме, из-за чего под глазами появляются синяки. В таком случае наблюдаются и другие признаки: выпадение волос, невыносимость жары и холода, ослабление внимания и памяти, сонливость, вялость, быстрая усталость.
Болезни носоглотки (синусит, гайморит, хронический тонзиллит, аденоидит) расширяют кровеносные сосуды, что приводит к чрезмерному наполнению их кровью и посинению кожного покрова под глазами.
При острых инфекционных болезнях, сопровождающихся повышением температуры тела, происходит интоксикация продуктами метаболизма микробов. В результате повышается кислотность крови и развивается ацидоз, при котором сосуды расширяются и увеличивается их проницаемость. Интоксикационный синдром вызывает дегидратацию. На сухой и тонкой обезвоженной коже расширившиеся капилляры становятся особенно заметными, из-за чего создается эффект темных кругов.
Заболевания надпочечников и почек усиливают пигментацию кожи, окружающей глаза. При хронической недостаточности надпочечников (болезни Аддисона) также темнеет кожа в естественных складках (в паху, на ладонях) и в участках, подвергающихся трению одеждой (на пояснице, на шее). При почечных патологиях (пиелонефрите, гломерулонефрите) синие круги под глазами становятся заметными при рецидиве болезни из-за сбоя в функционировании органа.
От гиперпигментации нередко страдают женщины во время гормональных перестроек (при беременности, в климактерический период) вследствие нарушения баланса женских половых гормонов (эстрогена, прогестерона).
При болезнях глаз воспалительного характера (конъюнктивите, иридоциклите) появляются отеки под глазами, повышается проницаемость капилляров, из-за чего они становятся более заметными, начинают «просвечиваться» через кожу.
При вегетососудистой дистонии (так называют полиэтиологический синдром, который не является заболеванием) также нередко образуются синяки под глазами. При этом проявляются и другие признаки: мигрень, головокружения, астения, кардиалгия, изменения частоты сердцебиения и дыхания, отечность тканей, тремор рук, похолодание конечностей, чувство жара в области лица, нарушение сна, обмороки, невротические расстройства.
Максимальное количество тучных клеток скапливается в периорбитальной области, что обуславливает реактивность кожного покрова, окружающего глаза, и частые аллергии. При заболеваниях аллергического характера (аллергическом рините, поллинозе) расширяются кровеносные сосуды и увеличивается их проницаемость, вследствие чего кожа под глазами темнеет.
Наследственная предрасположенность
К этой группе принадлежат люди, ведущие правильный образ жизни и не имеющие проблем со здоровьем. Для них темные круги под глазами – это норма. Подобная проблема чаще встречается у женщин с очень сухой и смуглой кожей.
Следует учесть, что риск гиперпигментации кожного покрова в периорбитальной зоне повышается при употреблении тетрациклинов, сульфаниламидов и оральных контрацептивов.
Все вышеуказанные факторы усиливаются при чрезмерном влиянии ультрафиолетового облучения. В таком случае дефект приобретает устойчивость и с трудом поддается лечению.
Диагностика
Для исключения заболеваний внутренних органов следует пройти комплексную инструментально-лабораторную диагностику, включающую:
- общий и биохимический анализ крови;
- анализы на гормоны:
- щитовидной железы (тиреотропный гормон, Т4 свободный);
- вырабатываемые надпочечниками (адренокортикотропный гормон, кортизол);
- половые (прогестерон, эстроген);
- ультразвуковое исследование:
- органов, расположенных в брюшном отделе;
- органов, находящихся в области малого таза;
- надпочечников, почек и забрюшинного пространства;
- электрокардиографию;
- эхокардиографию;
- эзофагогастродуоденоскопию;
- рентген грудной клетки;
- бронхоскопию.
Также необходимо проконсультироваться с разными специалистами:
- эндокринологом;
- гинекологом;
- урологом;
- офтальмологом;
- отоларингологом;
- гастроэнтерологом;
- кардиологом;
- аллергологом.
Методы лечения
Если диагностика не обнаружит внутренних заболеваний, то круги под глазами – косметический дефект, появившийся в результате неправильного образа жизни либо наследственной предрасположенности.
В таких случаях самыми популярными и результативными методами лечения являются:
- Мезотерапия. Обычно используют мезококтейли, в состав которых входят арбутин, аскорбиновая, койевая и фитиновая кислоты. Терапевтический курс включает 6-10 процедур, между которыми делают недельную паузу.
- Биорепарация с аскорбиновой кислотой (витамином С). Благодаря комбинации аскорбиновой и гиалуроновой кислоты кожа вокруг глаз хорошо увлажняется и заметно осветляется. Курс лечения состоит из 2-4 сеансов, между ними делают 2-недельный перерыв.
- Плазмолифтинг. Процедура восстанавливает метаболизм, нормализует тканевое дыхание, активирует микроциркуляцию крови, благодаря чему повышается местный иммунитет. Подобный эффект проявится после 4-6 сеансов с недельным интервалом.
- Биоревитализация. Кожа вокруг глаз проявляет ярко выраженную реакцию на обезвоживание и из-за сухости часто приобретает неэстетичный вид, создает эффект «усталых глаз». Решить проблему поможет курс биревитализации, состоящий из 2-4 процедур с 2-недельным интервалом.
- Контурная пластика. Если кровеносные сосуды располагаются близко к коже и «просвечивают» сквозь нее, то филер образует дополнительный слой, благодаря чему сосуды становятся почти незаметными. К тому же препараты выравнивают носослезную борозду.
- Лазерный пилинг. При помощи лазера удаляют верхний слой кожи, что стимулирует процесс регенерации и способствует омоложению. Лечебный курс предполагает проведение 2-5 процедур с месячным перерывом.
Профилактические мероприятия
Чтобы предотвратить образование темных кругов под глазами, рекомендуется:
- придерживаться режима бодрствования и отдыха;
- сбалансированно питаться;
- соблюдать водный режим;
- принимать витаминно-минеральные добавки;
- отказаться от вредных привычек;
- делать гимнастику для глаз;
- избегать прямых солнечных лучей, чтобы уменьшить инсоляцию;
- использовать качественную парфюмерию и косметику;
- почаще гулять на свежем воздухе;
- избегать стрессовых ситуаций.
Цвет выделений способен указать на причину и появления. Бактериальные инфекции могут проявляться в виде светло-коричневых выделений — обратите внимание на их запах, не вызывают ли они зуд. Темно-коричневые выделения указывают на наличие в них свернувшейся крови, появившейся из-за повреждений матки и придатков, эрозии, эндометриоза. Содержание: 1. Коричневые выделения в середине цикла 2. Коричневая секреция перед месячными 3. Выделения после месячных 4. Выделения при зачатии 5. Когда коричневые выделения — признак патологии 6. Коричневые выделения вместо месячных 7. Заболевания, вызывающие коричневые выделения Не всегда коричневые выделения свидетельствуют о заболевании. Слизистые коричневые выделения могут вызвать: зачатие и первые дни беременности половой акт прием лекарственных препаратов овуляция послеродовой период начало приема противозачаточных климакс подготовка органов малого таза к месячным выход эндометрия после месячных В норме эти выделения не доставляют дискомфорта, не имеют запаха, малоинтенсивные, мажущего характера. В послеродовой период такие выделения могут быть обильными. 18.09.2015
ПЕРВЫЕ ПРИЗНАКИ ИНСУЛЬТА
(для населения)
Щербоносова Татьяна Анатольевна
заведующая кафедрой нервных болезней и психиатрии,
КГБОУ ДПО Институт повышения квалификации специалистов здравоохранения
Горбулина Светлана Владимировна
ассистент кафедры «нервных болезней и психиатрии»,
КГБОУ ДПО Институт повышения квалификации специалистов здравоохранения
Инсульт – внезапное нарушение кровообращения мозга, закупорка или разрыв какого-либо сосуда головного мозга. При закупорке сосудов возникает ишемический инсульт, при разрыве — геморрагический инсульт. Его принято считать самым распространенным заболеванием головного мозга у взрослого населения. Причем с возрастом риск возникновения инсульта значительно возрастает. По статистике в год инсультом поражает 0,1 — 0,4 % населения в зависимости от страны проживания. Инсульт является лидером среди причин инвалидности человека и занимает 3 место среди причин смертности населения.
Научные исследования доказали, что раньше инсульт поражает мужчин, но и женская половина человечества немало страдает от этого заболевания. Поэтому каждому нужно обязательно знать первые признаки инсульта, чтобы своевременно оказать помощь больному человеку, ведь промедление в этом случае недопустимо.
Инсульт – острое нарушение мозгового кровообращения
Еще до активного развития инсульта у больного могут появляться признаки переходящего нарушения кровообращения мозга.
Предвестники инсульта:
– человек ощущает внезапную и ничем не объяснимую головную боль. Она появляется не из-за стресса или каких-то иных объяснимых причин;
– появляется головокружение, теряется координация движений или равновесие;
– может онеметь какая-то часть тела: язык, лицо, рука или нога, туловище. Такое явление присутствует на одной стороне тела – на правой или на левой и сопровождается слабостью;
– неожиданное ухудшается зрение. Больному становится плохо видеть, как одним, так и двумя глазами;
– нарушается сознание и ориентация в окружающей обстановке;
– может быть расстройство речи.
Вышеописанные ощущения появляются резко и пропадают через несколько минут или часов. И если такие атаки повторяются регулярно, то у человека за год развивается инсульт разной степени тяжести. Не нужно ждать, что все скоро закончится, следует сразу же вызвать «скорую помощь».
До приезда бригады «скорой помощи» нужно сделать следующее:
– успокоить больного и уложить его в постель. Желательно, чтобы он повернул голову набок. Если человек возбужден, постоянно уговаривайте его, чтобы он успокоился. До приезда медиков его нельзя перемещать в другое место;
– на голову пострадавшего от инсульта положите намоченное в холодной воде полотенце. Подойдет и пакет со льдом или любые замороженные продукты;
– измерить артериальное давление. Если оно высокое, нужно дать больному препарат, который понижает давление, но препарат должен быть тем, который обычно принимает больной;
– создать доступ свежего воздуха в помещение. Нужно сразу же убрать больного из душного, особенно накуренного помещения. Обязательно откройте окна, расстегните стесняющую дыхание одежду – нужно как можно больше воздуха.
Чтобы проверить, что это признаки инсульта можно провести несложный тест: попросите улыбнуться, если половина лица остается неподвижной – это инсульт. Попросите удержать руки поднятыми вверх, при слабости мышц это не удастся сделать, попросите повторить простую фразу, если вслед за вами повторить не удается, значит есть проблемы с артикуляцией и это острый приступ нарушения кровообращения. Попросите высунуть язык — его кончик отклоняется в сторону очага в головном мозге, если есть инсульт. Если такие симптомы возникают – это ишемический инсульт, симптомы которого однозначны и позволяют предположить нарушение кровообращения мозга. Чем раньше будет оказана экстренная медицинская помощь, тем более благоприятным будет прогноз столь тяжелого заболевания. Оптимально, если обратиться за помощью в течение 2-3 часов после начала приступа.
Отличие инсульта и его причин у женщин, от инсульта у мужчин.
Женщин инсульт поражает в основном после 60 лет, у мужчин же риск появляется уже после 40 лет. Ранее считалось, что инсульт удел пожилых людей и женщин инсульт поражает реже, чем мужчин, а также что после 60 лет риск одинаков как у мужчин, так и у женщин. Однако, в возрасте 18 — 40 лет у женщин инсульт стал происходить чаще, чем у мужчин. У беременных тоже выше вероятность инсульта. Молодые женщины зачастую игнорируют симптомы преходящей ишемии. Женщины переносят инсульт тяжелее, чем мужчины. Смертность у женщин от инсульта выше, чем у мужчин. Меньший процент женщин способны вернуться к прежнему ритму жизни после инсульта, мужчины лучше справляются с этим. «Нетрадиционные» ранние первые признаки инсульта у женщин могут отмечаться чаще, чем у мужчин. К общеизвестным факторам риска у женщин добавляются — прием оральных контрацептивов, патологическое течение беременности, мигренозные боли, у женщин выше предрасположенность к тромбозам и сосудистым осложнениям. Женщины, с частыми перепадами настроения, не стрессоустойчивые, не уравновешенные, со склонностью к зацикливаниям на проблемах, больше подвержены инсульту головного мозга. У курящих женщин после 30 лет, и принимающих противозачаточные средства, на 22 процента увеличивается риск инсульта. В последние десятилетия очень часты случаи тяжелых ишемических инсультов, связанных с популярностью такого метода контрацепции, как оральные контрацептивы.
Признаки инсульта у женщин.
Симптомы заболевания, как у женщин, так и у мужчин, прежде всего, будут зависеть от той части мозга, которая подверглась атаке недуга. Если поражена его правая часть, то симптомы болезни появляются в левой половине тела и, наоборот – при поражении левой части головного мозга изменения ощущаются на органах, которые находятся справа.
Основные симптомы инсульта у женщин бывают следующие:
– невыносимая головная боль без веских на то причин;
– лицо начинает неметь, присутствует слабость мимических мышц;
– немеет по одной стороне тела нога и рука;
– женщина неспособна жестикулировать;
– нарушается речь, больная не может сказать ни слова или говорит невнятно, также она не может понять, что говорят ей;
– нарушается зрение, вплоть до его потери, это актуально особенно для одного глаза. Может двоиться в глазах;
– нарушается координация движений;
– может быть резкая потеря равновесия, в ногах, руках или другой половине тела появляются судороги;
– больная может упасть, так как появляется ничем не объяснимое головокружение;
– при инсульте возможно развитие депрессии и женщина не может управлять своими эмоциями – плачет или смеется без причины;
– появляется тошнота, вплоть до рвоты, икота, повышается температура, нарушаются глотательные функции;
– на небольшой промежуток времени может быть потеря сознания. Перед этим лицо у женщины становится красное, она начинает часто и глубоко дышать, пульс понижается, а зрачки перестают реагировать на свет.
Признаки инсульта у мужчин.
Главные симптомы заболевания у представителей мужского пола практически такие, как и у женщин и к ним относятся:
– невыносимая внезапно появляющаяся головная боль, которая сопровождается головокружением;
– появляется резкая слабость, которую ничем не объяснить;
– начинает неметь пораженная недугом часть тела. Если инсульт левосторонний, то боль и онемение ощущается в правой части тела, а если болезнь задела правую сторону – то онемение с болевыми ощущениями присутствуют слева;
– может быть ухудшение зрения и расстройство речи;
– очень часто бывают судороги, тошнота, переходящая в рвоту, повышение температуры тела, потеря сознания и даже кома.
Также специалистами были выявлены атипичные симптомы. К ним относят сухость во рту, боль в грудине, психические нарушения. По отдельности они не вызывают подозрений на апоплексический удар, но в комплексе с типичными дают серьезные основания для немедленного обращения к врачу.
Симптомы геморрагического инсульта у молодых людей.
Эта болезнь поражает не только людей зрелого возраста, она развивается и у молодежи. На это влияет разрыв аневризмы церебрального сосуда, такое явление чаще всего наблюдается в молодом возрасте. В оболочку головного мозга происходит кровоизлияние и появляется такая сильная головная боль, что человек кричит от невыносимых болевых ощущений. Дальше начинается рвота и потеря сознания, но потом больной приходит в сознание. Такие больные чувствуют постоянную сонливость и заторможенность, которые не покидают их несколько дней подряд, при этом сильно болит голова, возможна рвота, но параличей нет.
Предотвратить инсульт поможет правильное питание и здоровый образ жизни
Ни один человек на планете не застрахован от страшных болезней или преждевременной смерти. Но у каждого есть возможность предотвратить беду. В случае с инсультом у женщин, особенно молодых, специалисты рекомендуют придерживаться следующих рекомендаций. Некоторые из этих полезных советов помогут предотвратить инсульт не только у женщин, но и мужчин любого возраста:
– сократить употребление соленой и жирной пищи;
– воздержаться от курения и одновременного принятия гормональных противозачаточных средств;
– в случае заболевания сахарным диабетом необходимо тщательным образом контролировать уровень сахара в крови;
– не злоупотреблять алкогольными и энергетическими напитками;
– заниматься спортом или ежедневно делать зарядку;
– следить за режимом сна — недосыпание также может привести к нарушению кровообращения в сосудах головного мозга;
– следить за весом — лишние килограммы подталкивают организм ко множеству заболеваний;
– употреблять больше фруктов и пить побольше чистой воды.
Фрагмент статьи «Лежать или лечиться»,
«Российская газета»
от 23 апреля 2015, №86 (6657)
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.
В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
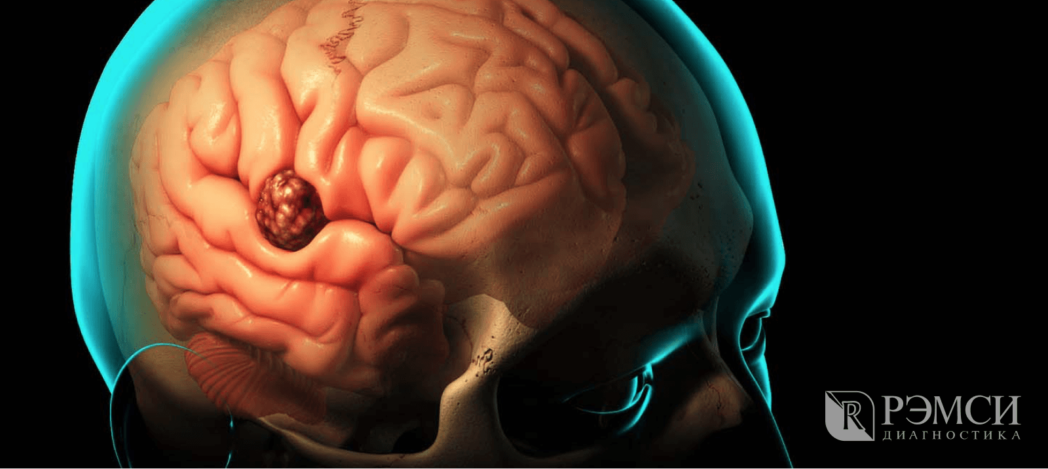
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.

 Агнозия — виды, симптомы, диагностика и лечение
Агнозия — виды, симптомы, диагностика и лечение  Гемангиома грудного отдела позвоночника
Гемангиома грудного отдела позвоночника  Почему болит затылок и что с этим делать?
Почему болит затылок и что с этим делать?  Как проходит исследование головного мозга?
Как проходит исследование головного мозга? Комментарии–>