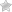Содержание
- Что такое ПХРД и ПВХРД?
- Причины возникновения дистрофий
- Симптомы периферических дистрофий
- Лечение периферических дистрофий сетчатки
- Ангиопатия сетчатки — причины, симптомы, лечение
- Возрастная макулярная дегенерация (ВМД) – что это?
- Причины развития
- Симптомы возникновения ВМД
- Методы диагностики ВМД
- Современные методы лечения возрастной макулодистрофии
- Показания для замены
- Противопоказания
Лечением заболевания периферическая дистрофия сетчатки занимается офтальмолог Быстрый переход
Лечение периферических дистрофий
Периферические дистрофии (дегенерации) сетчатки –патологические изменения периферии глазного дна, которые могут приводить к разрывам и отслойке сетчатки.
Часто офтальмологи в диагнозах указывают следующие аббревиатуры: ПХРД или ПВХРД. По сути, этот набор букв говорит лишь о наличии «проблемы» на периферии сетчатки, а не сообщает о виде дистрофии и степени ее опасности.
Что такое ПХРД и ПВХРД?
ПХРД – периферическая хориоретинальная дистрофия
Этот вид дистрофии затрагивает непосредственно сетчатку глаза и его сосудистую оболочку (хориоидею). ПХРД считается благоприятным видом дистрофии, так как не несет никаких рисков для формирования тяжелого осложнения — отслойки сетчатки. Наиболее ярким представителем семейства ПХРД является дистрофия по типу «булыжной мостовой», представляющая собой безобидные единичные или множественные очаги хориоретинальной атрофии, разбросанные по периферии сетчатки.
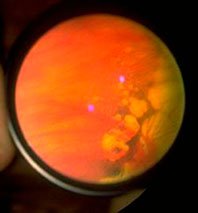
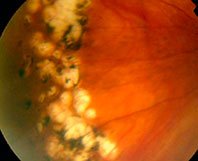
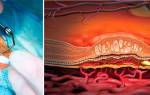
ПВХРД – периферическая витреохориоретинальная дистрофия
В сравнении с ПХРД, ПВХРД считается неблагоприятным видом дистрофии, так как в патологическом процессе, помимо сетчатки и хориоидеи, задействовано стекловидное тело (лат. сorpus vitreum), которое плотно спаяно с зоной хориоретинальной дистрофии. Считается, что при таких условиях, как подъем тяжестей, резкое сотрясение тела или головы, роды, стекловидное тело может провоцировать разрыв сетчатки, тем самым увеличивая риски формирования ее отслойки. Но, к счастью, на деле все не так страшно, как привыкли считать. Большинство ПВХРД являются безобидными и требуют просто динамического наблюдения. Существуют виды ПВХРД, опасность которых в большинстве случаев сильно преувеличена. К ним относятся 2 вида дистрофий: решетчатая дистрофия (или «решетка») и «след улитки». Именно об этих двух видах дистрофии офтальмологи постоянно спорят.
«решетчатая» дистрофия дистрофия по типу «след улитки»
Причины возникновения дистрофий
До сих пор причины возникновения периферических дистрофий не определены. Они могут формироваться в любом возрасте, у мужчин и женщин, у людей с близорукостью, дальнозоркостью или отсутствием проблем со зрением. Стоит отметить, что данные дистрофии все же чаще встречаются у близоруких людей (миопов) и, чем больше близорукость выражена, тем выше вероятность их возникновения. Например, одной из причин этого явления увеличенный размер глазного яблока у близорукого человека — когда все оболочки глаза перерастянуты, ухудшается питание сетчатки в зоне экватора глаза. Опасные дистрофии, такие как «решетка» и «след улитки», встречаются всего у 6-12% всей популяции.
Симптомы периферических дистрофий
Как правило, большинство периферических дистрофий, включая опасные «решетку» и «след улитки», протекают абсолютно бессимптомно. В редких случаях человек может отмечать появление вспышек, сверканий, молний в глазу. Эти признаки являются неблагоприятными и определяют степень опасности дистрофии. Данные симптомы могут быть предвестниками разрывов сетчатки или знаком того, что разрывы уже сформировались. В случае появления темной «шторки», «занавеса» в проекции поля зрения, сгущения плавающих «мушек» перед глазами – следует незамедлительно обратиться к специалисту. Эти симптомы являются признаками отслойки сетчатки и требуют оказания медицинской помощи в срочном порядке.
Лечение периферических дистрофий сетчатки
Не существует методов профилактики возникновения периферических дистрофий. Кроме того, уже имеющиеся дистрофии не подлежат лечению при помощи лекарств, различных БАДов, глазных инъекций и капель. В качестве лечения рассматривается процедура проведения профилактической ограничительной лазерной коагуляции сетчатки.
В случае выявления периферической дистрофии сетчатки офтальмологами Рассвета будут даны рекомендации по последующему ведению этого состояния — в зависимости от вида дистрофии и степени ее опасности.
Мы не назначаем «поддерживающую» терапию витаминами, лекарствами, различными БАДами. Эти методы уже давно признаны бесполезными и неэффективными при лечении периферических дистрофий. При необходимости, по показаниям, будет рекомендована ограничительная лазерная коагуляция сетчатки.
В качестве лечения подразумевается проведение профилактической ограничительной лазерной коагуляции сетчатки.
Этот метод является своего рода профилактикой возникновения отслойки сетчатки в месте нахождения опасной ПВХРД, никак не влияя на саму ПВХРД: дистрофия никуда не исчезает и не «заживает». При помощи специального лазера на сетчатке, вокруг имеющейся дистрофии или сформированного разрыва сетчатки создаются так называемые лазеркоагуляты. В точках лазерного воздействия происходит «склеивание» сетчатки с подлежащими оболочками — таким образом создается защитный барьер, который в случае возникновения отслойки сетчатки в месте дистрофии будет препятствовать ее дальнейшему распространению.
до лазеркоагуляции после лазеркоагуляции
Важно: данная процедура не является 100% защитой от отслойки сетчатки в оперированном глазу.
Существует вероятность, что сформированные коагуляты не смогут «удержать» сетчатку на месте, или отслойка возникнет совсем в другом месте. Поэтому правильнее будет воспринимать этот метод в качестве профилактической меры, снижающей риски отслойки сетчатки, и полностью не исключать ее возникновения.
Так нужно ли делать ограничительную лазерную коагуляцию сетчатки?
Как уже упоминалось выше, в лечении нуждается лишь малая часть дистрофий. Большая же доля дистрофий требует контрольного наблюдения в динамике.
Решение в пользу проведения лазерного лечения принимается в случае наличия опасных ПВХРД, сопровождающихся клиническими симптомами: «вспышки», «молнии», «искры» в глазах. Как правило, именно такие ПВХРД и приводят к формированию разрывов сетчатки с риском ее отслоения в будущем. Если ПВХРД не сопровождается никакими симптомами, решение в пользу проведения лазеркоагуляции может быть все же принято, учитывая сопутствующие факторы риска: отслойку сетчатки в наследственном анамнезе или на парном глазу, высокую степень близорукости, большую протяженность дистрофии, перенесенные травмы или операции на глазах и т.д.
Как лечат периферические дистрофии в клинике Рассвет?
Большинство дистрофий клинически себя не проявляют. Поэтому важно обращаться к офтальмологу и для профилактики этих патологий.
Наши офтальмологи проведут все необходимые обследования, включая осмотр сетчатки с широким зрачком, а также осмотр с использованием специальной диагностической трехзеркальной линзы Гольдмана для визуализации самой отдаленной периферии сетчатки. В случае выявления опасных дистрофий определят дальнейшую тактику ведения — контрольные осмотры в динамике или ограничительную лазеркоагуляцию сетчатки.
Мы не пугаем байками об отслойке сетчатки, не запрещаем заниматься спортом, самостоятельно рожать только по причине наличия близорукости или иной неопасной дистрофии.
Решение о дальнейшей тактике ведения принимается индивидуально в каждом конкретном случае с учетом всех сопутствующих факторов.
Главная › Болезни глаз › Ангиопатия сетчатки глаза
Ангиопатия сетчатки — причины, симптомы, лечение
Ангиопатия сетчатки не самостоятельное заболевание. Она вызывается разрушением кровеносных сосудов сетчатой оболочки глаза. Обычно соседствует с гипертонией или сахарным диабетом, возникает на двух глазах одновременно.
Проявления
Ухудшается острота зрения, развивается близорукость. Возможно появление в полях зрения «вспышек», «молний» и других фотопсий (энтоптических феноменов).
Человек может видеть «молнии», «искры», зрение ухудшается, картинка становится мутной и размытой, прогрессирует близорукость.
Обычно заболевание характерно для старшей возрастной группы. Важно проходить обследование для уточнения диагноза, поскольку схожие симптомы дает пресбиопия – старческое ухудшение зрения. Артериоспазм сосудов сетчатки может сопровождаться головной болью, носовым кровотечением, приступами гипертонии.
Основные и сопутствующие факторы
Обычная причина — ухудшение питания глазного дна с дистрофией стенок сосудов. Изменения необратимые, нормализовать кровоснабжение нельзя.
Развитию ангиопатии сопутствуют повышенный уровень внутричерепного давления, заболевания крови, ревматоидный артрит, остеохандроз, увеличение артериального давления, отравление организма.
Группы риска
Чаще встречается у лиц с лишним весом, у беременных, у курильщиков, у лиц в возрасте 50+, у лиц с врожденными патологиями сосудов.
Разновидности
В зависимости от генеза ангиопатия сосудов сетчатки глаза может быть диабетической, гипертонической, гипотонической, травматической, юношеской.
Диагностика
Ангиопатия сосудов сетчатки глаза диагностируется при помощи
- осмотра глазного дна;
- зеркальной офтальмоскопии;
- флюоресцентной вазографии;
- компьютерной периметрии;
- ОКТ сетчатки и зрительного нерва;
- УЗИ внутриглазных структур;
- рентгенологическое исследование с контрастным веществом;
- МРТ.
Клиническая картина
Кровеносные сосуды могут быть повреждены, сдавлены, непроходимы. Возможны изменения в области сетчатки или ДЗН. Диагноз ставится врачом-офтальмологом после осмотра, диагностики и оценки симптомов.
Лечение ангиопатии сетчатки
Лечение консервативное. Курс терапии индивидуальный. Главная цель — устранить первопричину состояния: гипертонию, сахарный диабет и т.п.
При гипертензивной ангиопатии назначают
- Средства, улучшающие кровообращения — Вазонит, Солкосерил, Трентал;
- Препараты, восстанавливающие проницаемость стенок сосудов — Детралекс, Пентоксифиллин, Тооксевазин;
- Гормональный препарат для снятия отека — Дексаметазон;
- Средства, нормализующие микроциркуляцию глазного дна — Квинакс, Тауфон, Эмоксипин;
- Комплексы витаминов групп А, В, С, Е.
При гипертонической ангиопатии назначают
Антиатеросклеротические, антигистаминные и глюкокортикостероидные средства — Пармидин, Перитол, Эмоксипин, Луцентис, Арбифлекс.
При диабетической ангиопатии назначают
Препараты, устраняющие гипергликемию — инсулин, сахароснижающие и др.
Тактика лечения состоит в диете, антидиабетических средствах, тщательном контроле артериального давления. Иногда необходимы хирургические операции — устранение отслойки сетчатки, удаление кровоизлияний, фотокоагуляция сетчатки. Дополнительно назначаются препараты для улучшения внутриглазного обмена веществ и восстановления тканей сетчатки глаза.
Прогноз
При своевременной диагностике прогноз благоприятный. Важно не запускать заболевание и не откладывать его лечение.
Вверх
Возрастная макулярная дегенерация (ВМД) – что это?
Возрастная макулярная дегенерация (ВМД, макулодистрофия) – это наличие различных видов дистрофических изменений в макулярной области сетчатки. Возрастная макулодистрофия сетчатки – самая частая причина необратимой потери зрения у людей старше 50 лет. В клинической практике выделяют сухую и влажную формы ВМД.
- Сухая форма возрастной макулодистрофии или возрастная макулопатия (ВМ) может быть результатом выраженного процесса нормального старения организма, имеет доброкачественное течение, характеризуется наличием отдельных желтых пятен (друз) в макулярной зоне и участков гипопигментации сетчатки. Как правило, сухая форма ВМД значительно не снижает остроту зрения, не вызывает жалоб у Пациентов, не прогрессирует и не требует лечения. Однако требует динамического наблюдения специалистов, чтобы исключить переход во влажную форму.
- Влажная форма ВМД развивается при дальнейшем прогрессировании процесса дистрофии макулы. Увеличивается размер и количество друз, их слияние, появляется отслойка пигментного эпителия и нейроэпителия, развивается отек сетчатки, формируются очаги разрастания новообразованных сосудов, что приводит к формированию рубцовой ткани, кровоизлияниям и заканчивается необратимой потерей зрения.
Причины развития
Причин возникновения ВМД несколько. Каждая из них или их совокупность могут «запустить» развитие болезни:
- Возраст (средний возраст больных ВМД 55-80 лет, но, по наблюдениям последних лет, неуклонно растет число Пациентов среди лиц допенсионного возраста);
- Пол (женщины болеют ВМД в 2 раза чаще мужчин);
- Наследственность (если среди прямых родственников есть Пациенты с ВМД, то риск заболеть увеличивается в разы);
- Сердечно-сосудистые заболевания (артериальная гипертония, атеросклероз сосудов головного мозга);
- Сахарный диабет;
- Несбалансированное питание (избыточная масса тела, ожирение, высокий уровень холестерина в крови, дефицит витаминов и антиоксидантов);
- Курение (доказанный фактор риска развития ВМД);
- Продолжительное и интенсивное воздействие прямых лучей солнечного света, а также особенности профессиональной работы (например, работа с лазером или источниками ионизирующего излучения);
- Плохая экология;
- Перенесенные заболевания или травмы глаз.
Наследственная предрасположенность – одна из основных причин возникновения дегенерации сетчатки. Если кто-то из ваших близких родственников подвержен этому заболеванию, вам следует регулярно посещать врача-офтальмолога, чтобы контролировать риск возникновения и развития дистрофии сетчатки.
Симптомы возникновения ВМД
Как правило, начало болезни Пациент просто не замечает из-за отсутствия каких-либо «острых» проблем со зрением. Но, учитывая, что при дистрофии сетчатки поражается центральное и цветовое зрение, описать стандартную последовательность развития заболевания можно следующим образом.
- Сначала теряется яркость и контрастность восприятия цветов и искажаются видимые линии, а также Пациенту не хватает освещенности, которой было достаточно раньше.
- На следующем этапе при чтении и письме текстов в привычных очках Пациент замечает выпадение отдельных букв или целых слов.
- Затем отмечается потеря остроты зрения на близком и на дальнем расстоянии.
- Позже, при развитии болезни, перед глазом появляется пятно, сначала полупрозрачное, после вовсе непрозрачное, резко ухудшающее зрение, лишающее Пациента возможности различать предметы, лица людей.
Возрастная макулодистрофия – это заболевание парного органа, поражение распространяется на оба глаза. Чаще всего на одном глазу дистрофия сетчатки проявляется и прогрессирует активнее. Проявление заболевания на парном глазу возможно не сразу, даже через 5-8 лет после установления диагноза ВМД. Если Пациент не проходит регулярные проверки у офтальмолога, сам он может не сразу заметить возникшие проблемы со зрением, так как дополнительную нагрузку берет на себя лучше видящий глаз.
Методы диагностики ВМД
На сегодняшний день диагностировать у Пациента дистрофию сетчатки возможно различными способами. Прежде всего, Пациент самостоятельно может заподозрить проблемы с сетчаткой при помощи Сетки Амслера (тест Амслера), когда линии рассматриваемой сетки становятся неровными. Наряду с традиционными – проверка остроты зрения и состояния глазного дна (офтальмоскопия), исследование поля зрения (периметрия), – существуют современные компьютеризированные методы. Такие как:
- Оптическая когерентная томография (ОКТ)
- Фотографирование глазного дна
- Компьютерная периметрия
- Флюоресцентная ангиография
- Электрофизиологические исследования
- Компьютерная ретинотомография
Именно когерентная томография является золотым стандартом диагностики заболеваний глазного дна и позволяет получать наиболее качественные изображения сетчатки глаза, распознавая мельчайшие и самые ранние изменения, сопровождающие возрастную макулодистрофию.
Самостоятельный контроль возрастной макулодистрофии
Следует немедленно обратиться к офтальмологу при появлении любой из перечисленных ниже жалоб:
- Снижении остроты зрения как вдаль, так и на близком расстоянии;
- Затруднениях, возникающих при чтении и письме в прежних очках;
- Необходимости большего освещения;
- Появлении перед глазом полупрозрачного фиксированного пятна;
- Искажении контуров предметов, их цвета и контрастности.
Диагноз «возрастная макулодистрофия» может быть установлен только врачом-специалистом. Людям с пониженными зрительными функциями, носящим очки, следует с большим вниманием относиться к риску возникновения ВМД и регулярно проверять зрение у офтальмолога, поскольку начальные симптомы дистрофии сетчатки глаза могут остаться незамеченными из-за привычно сниженной остроты зрения.
Развитие и последствия ВМД
Наиболее распространенная, «сухая» форма дистрофии сетчатки развивается чрезвычайно медленно. Пациент в течение нескольких лет, в некоторых случаях – даже десятилетий, не замечает никаких проблем с боковым зрением и зрением вдаль. Но, на близком расстоянии, и в первую очередь во время чтения или при письме, могут обнаруживаться затруднения.
При редко встречающейся, но крайне опасной «влажной» форме дистрофии сетчатки глаза, заболевание очень быстро прогрессирует. Буквально за несколько месяцев или недель зрение вдаль ухудшается и может полностью утратиться.
Очки и ВМД
Очки не могут решить проблему с развитием возрастной макулодистрофии сетчатки. Представьте, что очки – это объектив фотокамеры, а сетчатка – это светочувствительная фотопленка. И эта пленка повреждена. Какой бы «сильной» не была оптика вашего объектива, качественной фотографии не получится – на снимке будут отражаться все недостатки пленки. Тоже самое и с глазами – даже при самых качественных линзах проецируемый на поврежденную сетчатку зрительный образ будет искажен. Увеличительные стекла или лупы помогут только максимально использовать сохранившееся зрение. Офтальмолог может подобрать специальные средства коррекции для слабовидящих Пациентов с диагнозом ВМД – линзы или электронные устройства, увеличивающие размер текста или изображения.
Современные методы лечения возрастной макулодистрофии
К сожалению, современная мировая медицина пока не может предложить действенный метод, позволяющий полностью излечиться от возрастной макулодистрофии сетчатки и восстановить зрение на 100%. Поэтому так важны ранняя диагностика и контроль за ВМД.
Для лечения больных с возрастной макулодистрофией применяются:
- Диета;
- Медикаментозное лечение (витамины, минералы, антиоксиданты, пептидные биорегуляторы, препараты для снижения уровня холестерина и препятствующие «сгущению» крови);
- Лазерная терапия (лазерная коагуляция, фотодинамическая терапия или транспупиллярная терапия);
- Хирургическое лечение (интравитреальное введение ингибиторов ангиогенеза, удаление новообразованных мембран или транслокация макулы).
Все существующие глазные капли могут работать только на поверхности глаза и не способны достичь сетчатки, поэтому не являются медикаментозными препаратами для лечения ВМД.
Самое эффективное лечение дистрофии сетчатки глаза для вас сможет подобрать только врач-специалист, определив форму и стадию заболевания, с учетом индивидуальных противопоказаний и возможных сопутствующих болезней (таких как сахарный диабет, атеросклероз или гипертония). Самолечение при ВМД категорически противопоказано!
Диета при ВМД
Диета – важный и обязательный аспект для профилактики ранних стадий возрастной макулодистрофии сетчатки.
- Необходимо исключить из рациона продукты с повышенным содержанием холестерина.
- Наполнить ежедневный рацион витаминами, микроэлементами и антиоксидантами.
- Для сетчатки необходимы каротиноиды – лютеин и зеаксантин, которые содержатся в яичных желтках, шпинате, брокколи, болгарском перце, тыкве, томатах, моркови, бобах, капусте, грейпфруте, киви и т.д.
- Антиоксиданты для глаз содержат черника, красная смородина, косточки красного винограда.
- Витамин А (ретинол) входит в состав зрительного пигмента, он содержится в яйцах, молоке, печени морских рыб.
- Витамины группы В поддерживают нервную и иммунную системы, здоровый рост и размножение клеток в организме. Их источником являются дрожжи, творог, сыр, молоко, пророщенные зерна, бобовые.
- Витамин С оказывает общеукрепляющее действие на организм в целом и важен для профилактики ВМД. Им богаты белокочанная капуста, киви, красная смородина, цитрусовые, зеленый горошек, шпинат и т.д.
- Витамин Е усиливает действие антиоксидантов, улучшает кровообращение в области глаз. Его источником являются растительные масла, орехи, шпинат.
- Диета для профилактики и при ВМД рекомендует разнообразное и сбалансированное питание. Питаться нужно часто и дробно – 5-6 раз в день.
Лечение возрастной макулодистрофии в Глазной клинике доктора Беликовой.
В нашем офтальмологическом центре используются все современные методики, позволяющие купировать развитие заболевания и облегчить состояние Пациентов.
Комплексная терапия ВМД
Комплексная лекарственная терапия при возрастной макулодистрофии сетчатки включает в себя последовательный прием Пациентом таблетированного препарата в домашних условиях, и введение препарата местно, «под глаз», а также в виде внутримышечных/внутривенных инъекций.
Медикаментозная терапия сочетается с физиотерапевтическим лечением (магнитно- или лазеротерапией).
Период и продолжительность лечения определяет лечащий врач индивидуально в зависимости от клинической картины болезни. Курсы лечения могут назначаться каждые 4-8 месяцев.
Лечение «влажной» формы возрастной макулодистрофии
При «влажной» форме дистрофии сетчатки болезнь развивается стремительно и требует совершенно иной терапии. В этом случае в нашей клинике следующие методы:
- Интравитреальное (в полость глаза) введение стероидов;
- Фотодинамическая терапия (ФДТ);
- Лазерное лечение (лазерная коагуляция и транспупиллярная термотерапия – тепловое облучение сетчатки лазером через зрачок);
- Комбинация вышеуказанных методов.
Лечение возрастной макулодистрофии в Глазной клинике доктора Беликовой
Удаление неоваскулярных мембран под сетчаткой. Эта операция позволяет увеличить светочувствительность и уменьшить искажение линий.
ВМД и глаукома (заболевание зрительной системы, сопровождающееся повышением внутриглазного давления и атрофией зрительного нерва)
Да, к несчастью, возможно развитие у Пациента обоих заболеваний сразу и даже на одном глазу. Это особенно тяжелая ситуация, так как одновременно страдает и центральное, и периферическое зрение. Скорее всего, преобладать будет та болезнь, которая быстрее прогрессирует или развилась первой. Для лечения этих заболеваний в нашей клинике применяются различные методы, и курсы терапии могут проходить параллельно, независимо друг от друга.
ВМД и катаракта (помутнение хрусталика)
Оперировать катаракту стоит, даже если сопутствующим заболеванием является ВМД. Нельзя допускать развитие катаракты, которое ведет к серьезному ухудшению зрительных функций. Удаление катаракты приведет к восстановлению зрения до той степени, которая была до ее развития и позволит более точно диагностировать и лечить болезни сетчатки.
Пациентам с ВМД рекомендуется во время операции по удалению катаракты имплантировать искусственный хрусталик со специальным светофильтром для защиты от УФ-излучения, что максимально соответствует параметрам естественного хрусталика.
ВМД и сахарный диабет
Сахарный диабет является одним из факторов риска возникновения и развития ВМД. Это заболевание способно вызвать серьезную дегенерацию сетчатки, которая приведет к значительному ухудшению зрения и усугубит развитие ВМД.
Пациентам с сахарным диабетом необходимо выполнять предписания эндокринолога, следить за уровнем сахара крови, а также посещать офтальмолога не реже двух раз в год.
Возрастную макулодистрофию проще предотвратить или взять под контроль на самой ранней стадии, чем лечить в уже запущенном виде. Именно поэтому Пациентам в возрасте от 40 до 64 лет каждые 2-4 года необходимо проходить полное офтальмологическое обследование. В возрасте 65 лет и старше – каждые 1-2 года. При наличии нескольких факторов риска ВМД – не реже 2-х раз в год.
Если у вас есть пожилые родственники, позаботьтесь о здоровье их глаз и запишите на профилактический осмотр в нашу клинику. Если вы заметили, что ваше зрение стало ухудшаться, приходите вместе – за один визит мы проведем диагностику и дадим исчерпывающие рекомендации, а при необходимости назначим лечение.
Причины появления ангиопатии нижних конечностей Ангиопатия нижних конечностей — это патология, которая поражает сосуды ног и нарушает их функцию. К развитию патологии могут приводить: Сахарный диабет. В этом случае поражение сосудов является закономерным моментом — рано или поздно ангиопатия возникает у всех пациентов, страдающих от данного заболевания Болезни периферической нервной системы, спинного и головного мозга Повышенное артериальное давление Переохлаждение ног Вегетососудистая дистония в запущенной форме Курение Аутоиммунные болезни Вредные факторы экологии Врождённые нарушения развития Симптомы ангиопатии нижних конечностей Важно отметить, что все проявления болезни являются неспецифическими — они могут присутствовать и при других поражениях сосудов. К симптомам относятся: Мраморность или синеватый оттенок ног Снижение температуры кожи в области голеней и стоп Мурашки, немеющие конечностей Беспричинное возникновение синяков и изменения состояния капилляров Пониженная чувствительность ног Плохое заживление различного рода ран (даже при лечении) Трофические язвы, шелушащаяся кожа, пигментные пятна Болевые ощущения в области ног, которые во время ходьбы усиливаются Лечение ангиопатии нижних конечностей Как правило, для борьбы с патологией применяется медикаментозная терапия, основанная на использовании стимулирующих кровообращение препаратов. Хирургическое вмешательство применяется только в случае, если болезнь спровоцирована сахарным диабетом и развивается на фоне атеросклероза. Если вы замечаете у себя характерные для ангиопатии симптомы, не затягивайте: чем раньше вы обратитесь за помощью к врачам сети МЦ «Здоровье», тем лучше. Наши специалисты помогут вам быстро справиться с болезнью. >
Виды показаний и противопоказаний по замене хрусталика. Ограничения для хирургического вмешательства. Замена хрусталика при катаракте. О чем нужно знать перед операцией
Замена хрусталика (факоэмульсификация) – это единственный способ лечения катаракты и восстановления зрения. При таком хирургическом вмешательстве используется ультразвуковой зонд, который выполняет функцию микроскальпеля. Специалист делает разрез на роговице, после чего осуществляет дробление хрусталика с последующим удалением получившихся масс через зонд. На заключительном этапе устанавливается искусственная линза.
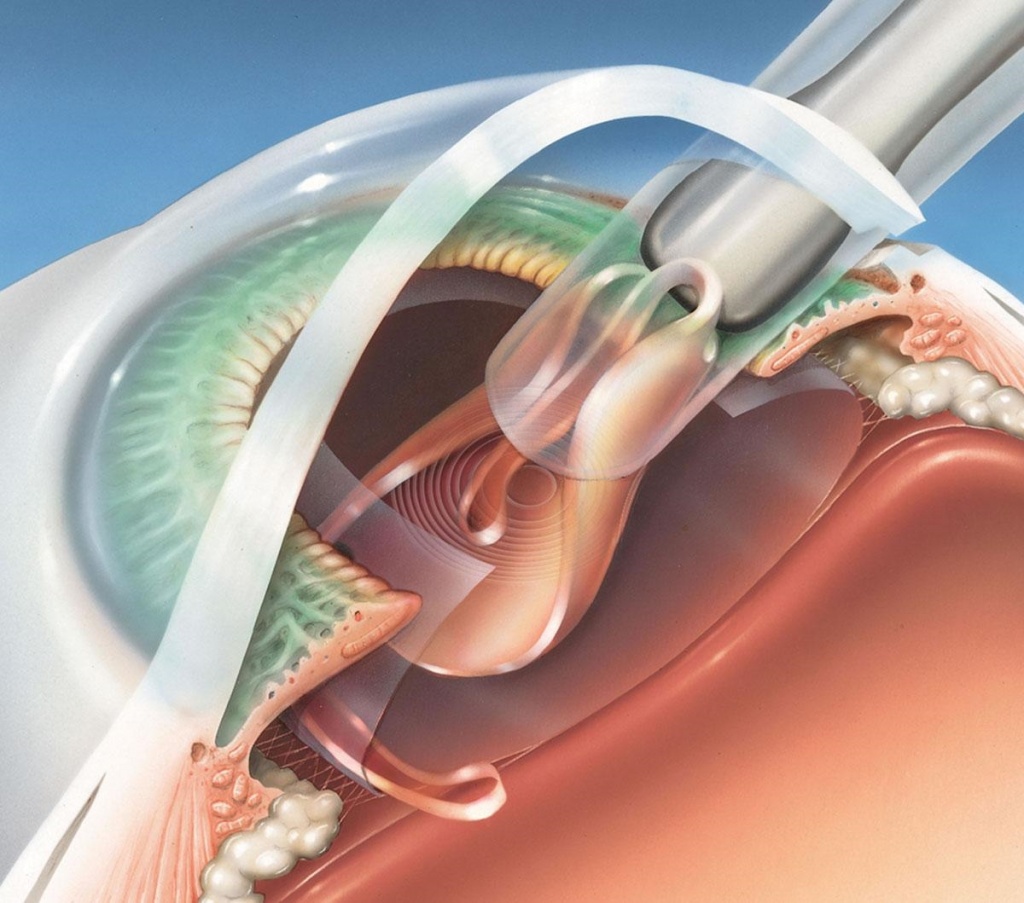
Показания для замены
К основным показаниям к хирургическому вмешательству относится:
- Катаракта (помутнение органа с денатурацией белка хрусталика, которое постепенно приводит к полной потере зрения).
- Катаракта, которая возникает как последствие черепно-мозговой травмы. Иногда при повреждениях головного мозга орган отрывается от своих связок, может происходить его вывих.
- Ранение глаза проникающего характера. В этом случае орган удаляется, после чего на его место устанавливается искусственная интраокулярная линза.
- Катаракта как врожденное состояние. В такой ситуации решение о хирургическом вмешательстве принимается в зависимости от состояния пациента, его остроты зрения, степени ухудшения зрения с возрастом.
Часто искусственная линза устанавливается по социальным показаниям, когда человек не может ничего различать, кроме дневного света. В таком случае вмешательство осуществляется для восстановления способности к самообслуживанию и улучшения качества жизни.
Противопоказания
Факоэмульсификация имеет достаточно мало ограничений. Возраст не является препятствием. Операция проводится даже лицам в возрасте 90 лет, поскольку она отличается малой инвазивностью, к тому же катаракта чаще всего является именно возрастным проявлением.
Основное противопоказание – отсутствие лечения хронических заболеваний. Перед хирургическим вмешательством пациент обязательно проходит обследование. Берется анализ крови, определяется уровень глюкозы, делается ЭКГ для определения сердечного ритма. После этого необходимо получить заключение терапевта об отсутствии ограничений к проведению процедуры.
Операция не проводится в первые полгода после инфаркта, инсульта, нарушения кровообращения в головном мозге в результате ЧМТ.
Если пациент имеет некомпенсированную глаукому, в задачу специалистов входит достижение нормальных показателей внутриглазного давления. Только после этого рассматривается возможность хирургического вмешательства.
На последней стадии глаукомы при выраженной атрофии зрительного нерва имплантат обычно не устанавливается, поскольку даже такая мера не поможет восстановить утраченное зрение. То же самое касается патологий сетчатки.
Показания и ограничения к проведению операции определяются квалифицированным офтальмологом нашей клинике после тщательного обследования. Специалист на консультации поможет подобрать имплантат, который обеспечит хорошее зрение как вблизи, так и вдали.
Таким образом, операция по замене хрусталика имеет свои показания и перечень заболеваний, при которых ее проводить нельзя. Обращаясь в нашу клинику, вы можете рассчитывать на точную диагностику, подбор линзы от европейских производителей, быструю замену с небольшим реабилитационным периодом.