Содержание
- Какие симптомы испытывают больные
- Как понять, что нервная система имеет серьезные поражения
- Известный кардиолог назвала неочевидные признаки серьезных проблем с сердцем и сосудами
- Почему может воспалиться надкостница зуба?
- Виды и формы заболевания
- Воспаление надкостницы зуба: симптомы
- Периостит у детей
- Возможные осложнения и диагностика
- Воспаление надкостницы зуба: лечение
- Чем лечить воспаление надкостницы зуба до визита к врачу?
Врач Ортодонт-стоматолог Николаева Надежда Николаевна
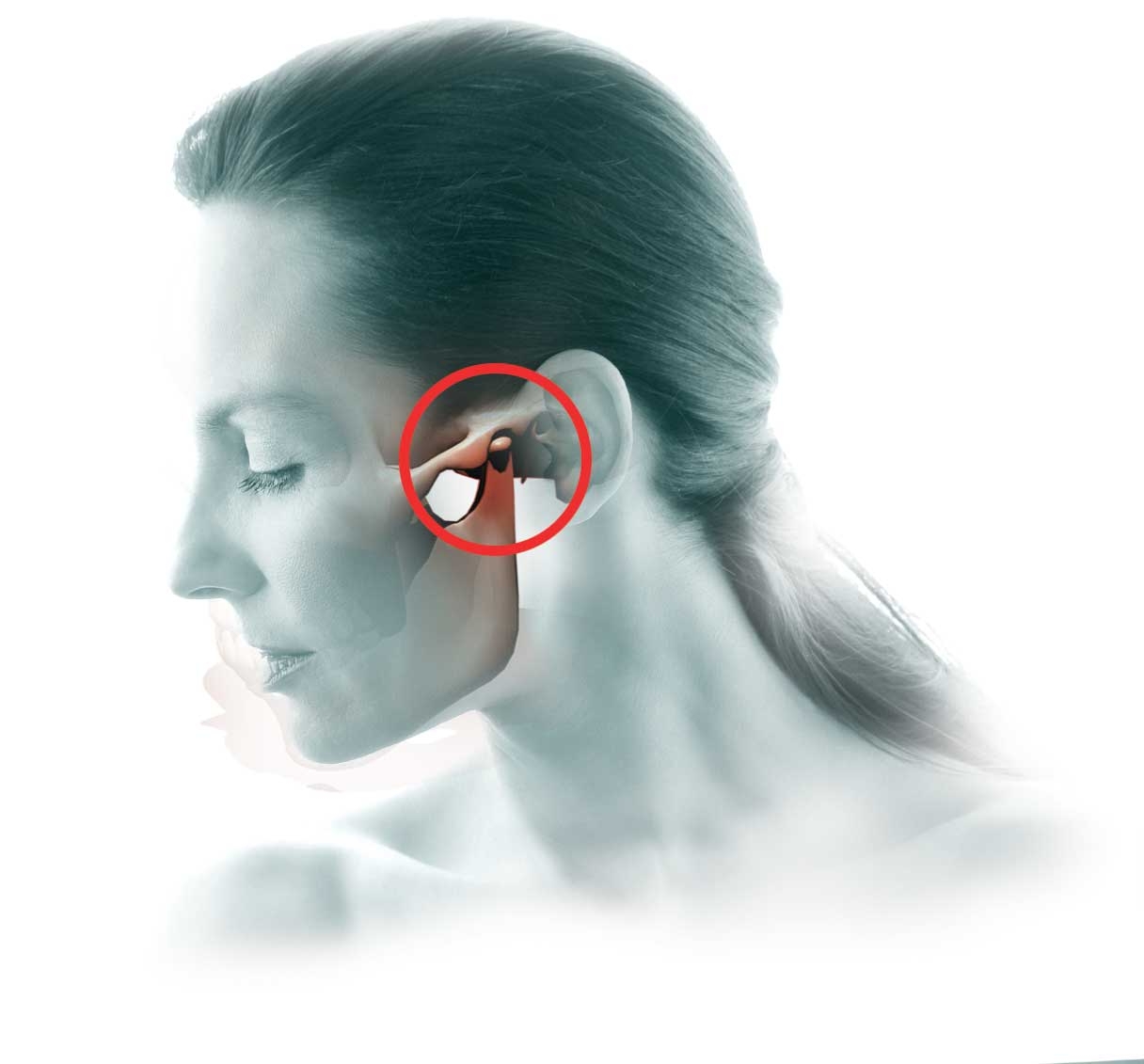
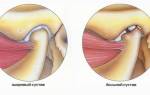
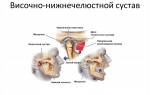
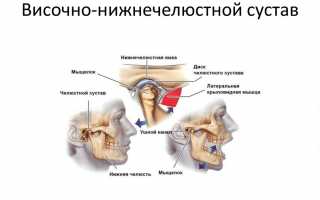
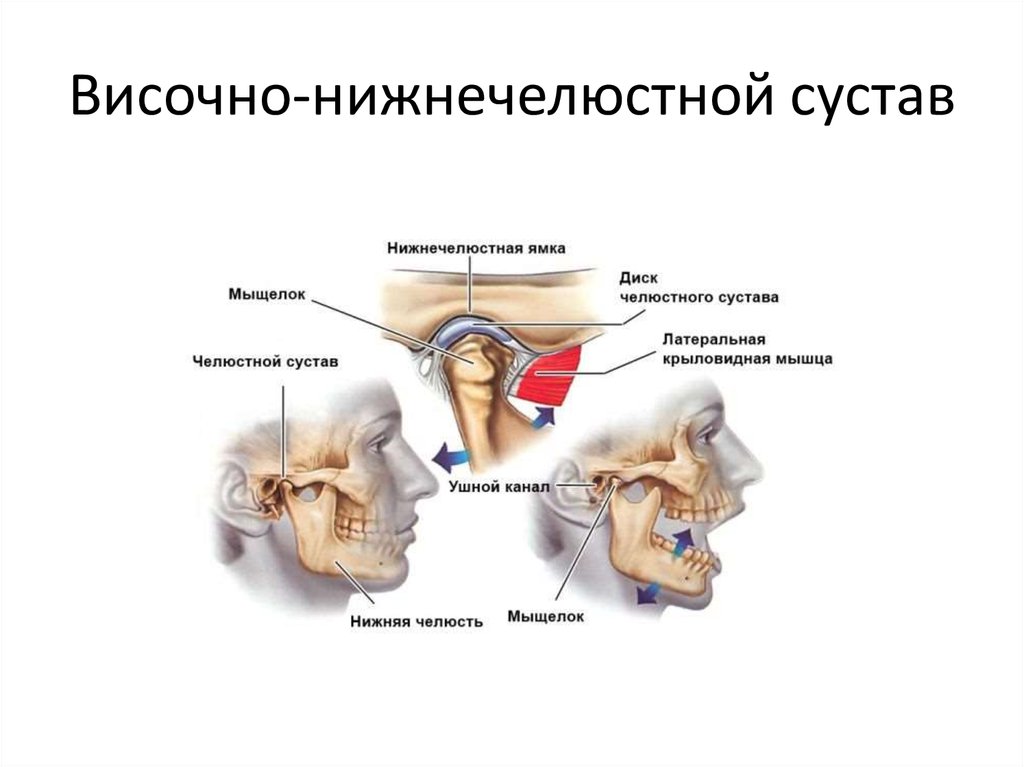
Височно-нижнечелюстной сустав (ВНЧС) – парный сустав, образуется головкой нижней челюсти, нижнечелюстной ямкой и суставным бугорком височной кости. Головки нижней челюсти сходятся под тупым углом у переднего края большого затылочного отверстия. ВНЧС обеспечивает движение нижней челюсти и представляет собой комплексную деятельность организма в виде, жевания, глотания, разговора, зевания. Жевательные мышцы обеспечивают точное движение сустава безошибочным образом, если нет нарушения функции (дисфункция ВНЧС)
По данным ВОЗ около 40% населения в возрасте от 20-50 лет страдают дисфункцией ВНЧС. Но далеко не каждый человек обращается за помощью к врачу-гнатологу или остеопату с жалобами на сустав, предпочитая посещать других врачей с головными болями, утомлением, приступами страха, давлением… Дисфункция проявляет себя в виде неврологической клиники: головная боль, головокружение, щелчки и хруст сустава, напряжение мышц, спазмы в области головы шеи, горла. Отологическая клиника: шум, звон, заложенность ушей, снижение слуха. Но существуют и другие, скрытые и отдалённые последствия дисфункции ВНЧС:
- Шейный лордоз. Нарушение осанки, когда шея чрезмерно выпрямляется или наоборот голова заметно выступает относительно тела человека.
- Искривление в крестцово-подвздошном сочленении (кости таза) как следствие, изменение длины конечностей.
С болями и головокружениями казалось бы, понятно: голова, ухо, сустав. Всё близко, всё взаимодействует. Но какое влияние оказывает ВНЧС на весь опорно-двигательный аппарат, тем более на длину конечностей?
ВНЧС является структурой одного комплекса – СТОМАТОГНОСТИЧЕСКОЙ системы. Стоматогностическая система – комплекс взаимодействий структур и функций головы и шеи. Включает компоненты костей черепа, нижней челюсти, подъязычной кости, ключицы и грудины, мышцы и связки, суставы, сосудистую, лимфатическую и нервную систему обеспечения, а также мягкие ткани головы и зубы. Кроме того она имеет связь с крестцом и копчиком через твёрдую мозговую оболочку. В системе всё взаимосвязано и зависит от нормального функционирования всех её частей.*
- Обеспечение основных функций организма: жевание, глотание, кусание, речь, дыхание.
- Участие в поддержании статики: механизм походки, шейный, позвонковый и мышечный баланс, баланс таза, равновесие.
- Влияние на краниальную (черепную) функцию – особенно височной кости.
- Влияние на функции нервной, эндокринной, лимфатической систем.
Рассмотрим основные функции организма: жевание, глотание, речь, дыхание. Эти основные функции организма производятся с помощью движения нижней челюсти. Движение нижней челюсти обеспечивается перемещением головки нижней челюсти в суставной ямке ВНЧС, с помощью височной, жевательных, крыловидных, подъязычных и других мышц. Линия смыкания зубов – окклюзионная плоскость, или просто прикус, в норме должны находиться параллельно плоскостям всего опорно-двигательного аппарата. Основные плоскости которого проходят через зрачки, линию смыкания зубов, второй и третий шейный позвонок, лопатки, гребни подвздошных костей, колени и лодыжки. Параллельность линий свидетельствует о здоровье опорно-двигательного аппарата и зубочелюстной системы. Изменение в любой из плоскостей приводит к изменениям в других плоскостях. Поэтому нарушение окклюзионной плоскости относительно других может вызывать боли и негативные изменения в совершенно неожиданных частях организма.
Нарушения окклюзии в результате стираемости зубов, врождённых патологий прикуса, а чаще, неадекватного стоматологического лечения или протезирования, неумелого использования брекет-системы, неправомерного удаления здоровых зубов, приводят к ответным нарушениям в шейном отделе позвоночника и спазму мышц задней поверхности шеи. Длительный спазм приводит к структурным изменениям в мышце, укорачивая ее, и она теряет свою способность сокращаться и расслабляться. Спазм мышцы приводит к спазму жевательной и мимической мускулатуры. Таким образом, для организма спазм мышц с одной стороны является патологическим процессом, который приводит к спазму в другой области. Например, в поддержке статики участвует височная мышца, её синергистом являются жевательные мышцы. Эти мышцы содержат большое количество проприорецепторов (чувствительных волокон). Постоянный поток нервных импульсов от проприорецепторов участвует в регуляции вертикального положения тела. Нарушение окклюзии (прикуса) приводит к несбалансированному движению нижней челюсти и челюстно-лицевой мускулатуры, в т.ч. жевательной и височной мышц. Изменение потока нервных импульсов, вследствие дисфункций ВНЧС, вызывает искривления позвоночника в шейном отделе и крестцово-подвздошном сочленении, что приводит к скручиванию таза и изменению длинны конечностей.
Дисбаланс в ВНЧС посылает негативный стимул и в нервную систему 24 часа в сутки, 7 дней в неделю. Любая аномалия прикуса изменяет направление действия силы в черепе. Например, преждевременный контакт на боковых зубах вызывает нескоординированное движение мышц и извращение передачи нервного импульса в мозг. Нескоординированные движения мышц часто вызывают напряжение фасций шеи. Узлы симпатического ствола вегетативной нервной системы лежат кпереди от предпозвоночной фасции шеи. Так дисфункция ВНЧС, вызывая напряжение фасций шеи, может раздражать шейные симпатические коммуникации, провоцируя рефлекторный спазм сосудов головы. Спазм сосудов головы вызывает нарушение кровоснабжения мозжечка, что проявляется нарушением координации, головокружениями – как следствие тревожные состояния. Дисфункция ВНЧС вызывает торсию (torsio; лат. “вращение, скручивание”) височной кости, в которой располагается лабиринт с вестибулярным аппаратом. Изменения в вестибулярном аппарате приводит к нарушению равновесия и головокружениям. Заложенность носа может так же быть взаимосвязана с дисфункцией ВНЧС. Вследствие укорочения фасций мышц шеи происходит нарушение лимфооттока и оттока венозной крови от головы. Проявлятся это может в виде тканевого отёка в области носовых ходов, так как эта область богата кровеносными сосудами. Заболевания височно-нижнечелюстного сустава имеют следующие причины:
- Неправильный прикус (окклюзия) – смыкание зубов, при котором происходит нарушение формы и функции зубочелюстной системы. Это проявляется в виде деформации окклюзионной поверхности зубов с блокадой движения нижней челюсти. Что может привести к патологической стираемости зубов, функциональной перегрузке ВНЧС и жевательной мускулатуры. Наиболее распространённая проблема ВНЧС-это снижение высоты прикуса. Что обусловлено несколькими факторами: нарушение прорезывания зубов, бруксизм, преждевременная утрата молочных или постоянных зубов, врождённое отсутствие группы зубов, микродонтиия (мелкие зубы), патологическая стираемость эмали, нарушение вертикального размера зубов вследствие работы стоматолога. Изменение положения ВНЧС при неграмотном ортодонтическом лечении, неправомерное или вынужденное удаление, разрушение зубов.
- Стресс (перенапряжение, сильное сжатие зубов).
- Травма челюсти (переломы лицевых костей и челюсти) .
- Эндокринные, обменные нарушения, инфекционные заболевания.
- Чрезмерные физические нагрузки.
- Вредные привычки (грызть ногти, неправильно держать телефон и т.п.)
Симптомы заболеваний височно-нижнечелюстного сустава:
- Головная боль, спазмы в лицевых мышцах и области челюсти.
- Щелчки, хруст, скрежет при движении челюсти.
- Боль, заложенность и звон в ушах.
- Увеличение подчелюстных лимфатических узлов.
- Головокружение.
Влияние заболеваний ВНЧС на здоровье человека далеко не изучены, в отличие от методов диагностики, лечения и восстановления ВНЧС врачом. В большинстве случаев достаточно прозрачной корректирующей каппы чтобы избавить себя от множества настоящих и будущих проблем со здоровьем.
Коронавирусная инфекция оставляет множество нежелательных побочных эффектов. Люди, переболевшие этой страшной болезнью, не в состоянии быстро восстановиться. Они постоянно ощущают слабость, усталость. У них болит голова, немеют верхние и нижние конечности. Отказывает память, нарушается речь. Как итог может развиться инсульт или другие расстройства, связанные с работой головного мозга.
Бесплатная консультация прямо сейчас!
Онлайн консультация специалиста по Вашему вопросу!
Номер лицензии: ЛО-77-01-019036
Все описанные симптомы говорят о серьезных изменениях в состоянии человека. Ведущие неврологи исследовали влияние этой болезни на головной мозг и центральную нервную систему. Коронавирус пагубно влияет на важнейшие клетки этих систем организма человека. А именно поражаются астроциты и микроглии. Причина заключается в том, что головной мозг не в состоянии распознать инфекцию, поскольку SARS-CoV-2 очень похож на эти клетки.
Какие симптомы испытывают больные
Вместе с астроцитами и микроглиями повреждают нейроны, что приводит к развитию серьезных неврологических нарушений. Признаки таких расстройств остаются в организме, даже если больной полностью вылечился от Ковида. Люди, переболевшие инфекцией в легкой форме, страдают поражениями периферической невропатии. Чаще всего они жалуются на потерю обоняния и вкуса. У некоторых пациентов исчезает чувствительность в области нижних, верхних конечностей и на лице.
- Наиболее характерными признаками расстройств нервной системы и головного мозга при облегченном течении инфекции являются следующие проявления:
- Частые головные боли;
- Состояние усталости;
- Пониженный уровень работоспособности;
- Нарушения когнитивных функций. А именно потеря памяти;
- Состояние тревоги, депрессии;
- Постоянные нервные тики.
Новый индийский штамм приводит сразу к поражениям легких. Этот симптом стал основным. Потеря вкуса и обоняния уходят на второй план.
СТОИМОСТЬ ЛЕЧЕНИЯ
У больных, страдающих средней формой коронавирусной инфекции, могут проявляться такие симптомы, как:
- Развитие тромбоэмболии;
- Тромбоз сосудов головного мозга;
- Остановка сердца;
- Нарушения мышц;
- Состояние паралича;
- Высокий уровень внутричерепного давления;
- Сильное головокружение;
- Рассеянное, спутанное сознание;
- Признаки слуховых галлюцинаций.
На этой стадии вирус более обширно поражает сосуды и нервную систему. В результате это приводит к очень страшным последствиям.
Онлайн консультация специалиста
по Вашему вопросу!
Номер лицензии: ЛО-77-01-019036
Больные с симптомами средней формы коронавируса иногда не замечают нарушения в работе головного мозга и нервной системы, поскольку они протекают практически незаметно. Но в результате эти факторы могут перерасти в серьезные заболевания. Впоследствии у пациентов могут развиться такие патологии, как менингит, энцефалит и синдром Гийена-Барре. В последнем случае иммунная система человека начинает поражать собственные периферические нервы.
Нарушения неврологического характера могут проявляться в церебральных инсультах, протекающих в геморрагической и ишемической форме,
Быстро развиваются поражения центральной нервной системы инфекционного характера.
Сюда относятся менингоэнцефаломиелиты, острые рассеянные энцефаломиелиты, поражения периферической нервной системы в форме аутоиммунных полиневропатий.
Причем у многих больных, переболевших коронавирусом, симптомы неврологического характера остаются надолго – на несколько недель и даже месяцев.
Людям, заразившимся Ковидом, нужно немедленно обращаться к опытным неврологам. Самостоятельно вылечиться и определить неврологические заболевания они не смогут. Больным часто кажется, что руки и ноги немеют по причине тревожного состояния. Они даже не предполагают, что страшный вирус может вызывать такие нарушения.
Если признаки нарушений функций головного мозга и центральной нервной системы проявляются часто, то следует обратиться к помощи невролога как можно раньше. Головные боли могут быть и у здоровых людей. Но они не могут быть постоянными. При потере обоняния и вкуса нужно проводить специальные тренировки, что в домашних условиях, своими силами, выполнить практически невозможно.
Как понять, что нервная система имеет серьезные поражения
- Назад
- Вперед
Опубликовано чт, 28/01/2021 – 19:37
Зачем нужен невролог при ковиде?
Очевидно, что специальность неврология необходима во время пандемии ковида из-за широкого спектра неврологических проявлений COVID-19, причем , интересно отметить, что многие неврологически неотложные состояния можно оценить с помощью теленеврологии , то есть дистанционного консультирования.
Надо ли делать МРТ при ковиде?
МРТ следует при подозрени на ковид избегать, за исключением случаев крайней необходимости у пациентов с COVID-19 из-за времени, необходимого для обеззараживания пространства МРТ после использования.
Головная боль , как значимый симптом ковида
Метаанализ показал, что распространенность головной боли составляла 10,9% с высоким уровнем неоднородности по своей клинической картине . Поэтому подробный опрос о наличии головных болей у пациентов, поступающих в отделения неотложной помощи и амбулатории, по-прежнему является важным шагом в быстром распознавании инфекции у некоторых пациентов. В клинических наблюдениях и небольших сериях случаев головная боль, связанная с COVID-19, была описана как острая в начале, обычно имеющая другой характер, в отличие от предыдущих головных болей.
В амбулаторных или стационарных условиях головная боль может быть признаком COVID-19. Отметим, что при этом до одной трети пациентов имеют неврологические симптомы в какой-то момент во время ковида. Центры по контролю за заболеваниями (CDC) признали, что головная боль может быть своего рода дозорным симптомом ковида. . Пациенту, у которого возникла новая или усилилась старая головная боль, следует пройти обследование на предмет других симптомов COVID-19 и тестирование ПЦР, если результат теста положительный, то становится все понятным.
Головные боли, связанные с COVID-19, более тесно связаны с аносмией / агевзией и желудочно-кишечными расстройствами и демонстрируют различные характеристики, такие как пульсация, сжимающего характера боли и даже изменения качества боли , по типу колющего удара. Логистический регрессионный анализ показал, что двусторонняя головная боль, продолжительностью более 72 часов, устойчивость к анальгетикам и мужской пол являются важными переменными для дифференциации пациентов с положительным результатом на COVID-19 от пациентов без COVID-19.
Мужчины и женщины
Несмотря на хорошо известное преобладание головных болей у женщин и тот факт, что более 2/3 участников, ответивших на дистанционный опрос, были женщины, головные боли, связанные с COVID-19, отмечались пациентами мужского пола также с высокой частотой. Этот интересный вывод в какой-то мере соответствует преобладанию COVID-19 среди мужчин, при этом зарегистрированные показатели меняются примерно на 56–73%. Можно предположить, что это обратное гендерное доминирование может быть связано с такими сопутствующими заболеваниями, как атеросклероз и гипертония, которые чаще встречаются у мужчин. Тем не менее, женщины, у которых частота мигрени почти в три раза выше, по-прежнему могут превосходить по численности головные боли, связанные с COVID-19. Учитывая более высокий риск мужского пола в случаях COVID-19, можно предположить защитную роль женских гормонов или расположения ангиотензинпревращающего фермента 2 (ACE-2) на Х-хромосоме. Более того, уровень экспрессии ACE-2, который имеет решающее значение для проникновения SARS-CoV-2 в клетки, оказался различным для разных полов. Однако , есть некоторые свидетельства того, что иммунная активность женщин более эффективна при других вирусных инфекциях, но не при ковиде.
Возникает соблазн предположить, что SARS-CoV-2 может запускать некоторые гены, связанные с врожденным иммунитетом в X-хромосоме, поэтому две X-хромосомы могут служить для более эффективной и сбалансированной войны с гиперактивацией иммунных путей, связанной с COVID-19. Более того, эстрогены и прогестерон обладают противовоспалительным действием, частично за счет активации инфламмасом в некоторых моделях . Антигенпревращающий фермент также влияет на отображение пептидов главного комплекса гистосовместимости (MHC) класса I и MHC класса II.
Новое или старое ?
Во время консультации по поводу головной боли у пациента с COVID-19 первоочередной задачей должно быть дифференцирование вторичной головной боли от обострения первичной головной боли. У большинства пациентов не отмечалось обострения предшествующих первичных головных болей из-за проблем, связанных с пандемией.
Почему болит голова при ковиде ?
Прямое вторжение вируса в окончание тройничного нерва в носовой или ротовой полости кажется одним из наиболее разумных объяснений механизмов, лежащих в основе головной боли, согласно результатам исследований , показывающих тесную связь между головной болью и аносмией / агевзией. Было показано, что некоторые коронавирусы являются нейротропными, и в мозге человека был обнаружен бывший SARS-CoV, но не в спинномозговой жидкости. Следовательно, весьма вероятно, что SARS-CoV-2 может также проникнуть в нервную систему через краниальные нервы. Со времени первых наблюдений в Китае во всем мире появилось множество отчетов, показывающих гетерогенные цифры распространенности около 5–85% потери обоняния
Менингит при ковиде ?
Коронавирус, ответственный за пандемию COVID-19, SARS-2-CoV, чаще всего поражает дыхательные пути; Однако в более тяжелых, да и легких случаях было обнаружено поражение нескольких органов, включая центральную нервную систему. Головная боль сегодня определена , как симптом COVID-19, который может потребовать лечения у невролога. На сегодняшний день подтверждено несколько случаев менингита при COVID-19, но этот диагноз должен оставаться в рамках дифференциальной диагностике для пациентов с головной болью и подъемом температуры . Интересно отметить, что некоторые пациенты поступали в неврологические отделения с основными жалобами на лихорадку и головную боль с задержкой развития респираторных симптомов, которые позже были подтверждены как COVID-19 с помощью полимеразной цепной реакции респираторных патогенов (ПЦР).
Лечение головной боли после ковида
Существуют ограничения на лечение обострения головной боли в условиях COVID-19, некоторые из которых основаны на доказательствах, а другие нет. Противоречивые сообщения об использовании противовоспалительных препаратов, особенно нестероидных противовоспалительных средств (НПВП), похоже, возникли из твита французского невролога, предостерегающего от их использования при ковиде. С тех пор Всемирная организация здравоохранения (ВОЗ) первоначально рекомендовала не использовать НПВП при COVID-19, но позже отменила эту рекомендацию. Триптаны и дигидроэрготамины противопоказаны из-за наличия в анамнезе цереброваскулярной ишемии. Лечение экстренной помощи ацетаминофеном 1 г, даже внутривенно и прохлорперазином, прометазином или ондансетроном совместно с дифенгидрамином каждые 8 часов также неэффективно. Иногда бывает ответ на начальное введение 200 мг лакозамида внутривенно, в результате чего головная боль, при подозрении на менингоэфнецалит , может снизиться в своей интенсивности. Лидокаиновый пластырь может быть применен к задней части шеи от боли и жесткости в обслати мышц с некоторым улучшением. Некоторые неврологи рекомендуют принимать лакозамид 200 мг два раза в день и габапентин 900 мг три раза в день, как в отделении интенсивной терапии , так и после выписки из больницы.
Категория сообщения в блог: Биологическая психиатрия
Известный кардиолог назвала неочевидные признаки серьезных проблем с сердцем и сосудами
Среда, 17 февраля 2021
Наш эксперт – доктор медицинских наук, профессор, президент Национального общества профилактической кардиологии, заместитель генерального директора Национального медицинского исследовательского центра кардиологии Минздрава России Нана Погосова.
– Самое распространенное сердечно-сосудистое заболевание – это артериальная гипертония, – говорит Нана Вачиковна. – Гипертонией страдает почти каждый второй взрослый россиянин. На втором месте ишемическая болезнь сердца, которая проявляется сердечными приступами – стенокардией. Самое известное осложнение этого заболевания – инфаркт миокарда. Большое число россиян страдает цереброваскулярными заболеваниями, грозным осложнением которых являются мозговые инсульты. За ними идет сердечная недостаточность, которая развивается как итог некоторых сердечно-сосудистых и ряда других заболеваний. У части пациентов развивается поражение периферических артерий – врачи называют это заболевание периферическим атеросклерозом. По мере старения населения растет число больных с аритмиями, в частности, с фибрилляцией предсердий. Есть, конечно, и иные кардиологические заболевания, например, пороки сердца, воспалительные заболевания миокарда, кардиомиопатии и другие.
Сегодня обсудим важные признаки «негромких» заболеваний — гипертонии, атеросклероза, стенокардии.
10 возможных признаков повышенного артериального давления
Повышение артериального давления может сопровождаться достаточно разнообразными симптомами:
* головные боли или чувство тяжести в голове, часто в затылочной области,
* тошнота,
* головокружение,
* шум в ушах,
* нарушение четкости зрения, мелькание мушек или бликов перед глазами,
* сердцебиение, дискомфорт в области сердца,
* одышка при физической нагрузке,
* изменчивость настроения, ощущение внутренней напряженности, волнение,
* потливость, повышенная утомляемость,
* слабость, беспокойный сон.
Однако у значительной части людей повышение артериального давления не сопровождается никакими субъективными проявлениями и даже очень высокие значения давления могут обнаруживаться совершенно случайно. Риск сердечно-сосудистых осложнений не зависит от того, ощущает ли человек повышение артериального давления или нет, поэтому всем необходимо с определенной периодичностью измерять давление, чтобы не пропустить начало артериальной гипертонии.
Внешние признаки атеросклероза
* О нарушении липидного обмена говорят кожные образования – ксантомы. Это локальные отложения холестерина и триглицеридов. Они имеют желтовато-бурый цвет и безболезненны, могут быть плоскими или в виде узелков, локализуются обычно на коже век, шеи, разгибательной поверхности рук. Плоские ксантомы на веках называют ксантелазмами. Это небольшие желтоватые бляшки, выступающие над поверхностью кожи. Если вы обнаружили такие образования у себя, обязательно пойдите к врачу: надо сделать анализ крови на содержание холестерина и триглицеридов. И если это ксантомы, вам необходимо внести изменения в образ жизни: увеличить потребление овощей и фруктов, ограничить трансжиры, насыщенные жиры и сладости, увеличить физическую нагрузку, снизить массу тела (если она избыточная). Возможно, врач назначит вам препарат из группы статинов.
* Если вас беспокоит боль в мышцах ног, выпадение волос на ногах – это может быть признаком нарушения периферического кровообращения. В этом случае также необходимо обратиться к врачу.
* Состояние ротовой полости тоже связано с развитием сердечно-сосудистых заболеваний. При пародонтозе и кариесе патогенные бактерии попадают в кровь, что значительно повышает риск развития воспалительного процесса в сосудах, а значит, и риск атеросклероза.
Когда боль ударяет в челюсть: признаки стенокардии
При приступе стенокардии появляется боль в грудной клетке, чаще всего за грудиной. Боль может отдавать в левую половину грудной клетки, в шею, челюсть, в левое плечо, руку и под левую лопатку. Иногда боли как таковой нет, а есть чувство дискомфорта в груди или внезапно возникшие одышка и слабость (так приступ чаще проявляется у женщин).
Как правило, приступы стенокардии возникают при физической нагрузке – подъеме по лестнице, быстрой ходьбе, работе в саду. Такие приступы врачи называют приступами стенокардии напряжения. Кроме того, они могут возникнуть и во время эмоционального возбуждения, стресса. Приступ обычно длится от 2 до 5 минут.
КСТАТИ
Почему сердечно-сосудистые заболевания чаще встречаются у женщин?
Во-первых, существуют специфические для женщин факторы риска сердечно-сосудистых заболеваний, которые по понятным причинам отсутствуют у мужчин. Это слишком раннее или слишком позднее появление месячных, определенные проблемы во время беременности, например, высокое артериальное давление или гестационный сахарный диабет, раннее наступление менопаузы, некоторые гинекологические заболевания, в частности, синдром поликистозных яичников и эндометриоз. Если у женщины наблюдались эти состояния, она находится в группе повышенного риска и должна регулярно следить за артериальным давлением, холестерином и глюкозой в крови.
Во-вторых, у женщин есть определенная специфика в клинической картине сердечно-сосудистых заболеваний. Например, симптомы стенокардии. Основным проявлением приступа стенокардии у мужчин являются давящие загрудинные боли с типичной отдачей в левое плечо и руку. Женщины жалуются на типичные загрудинные боли гораздо реже, зато о приступе у них говорят внезапно возникающие дискомфорт в области грудины и левой половины грудной клетки, сильная «смертельная» усталость, одышка, потливость. Женщины часто не обращают должного внимания на эти симптомы, так как не подозревают, что у них сердечный приступ.
В-третьих, согласно данным статистики, женщины гораздо дольше мужчин откладывают вызов скорой помощи. И это одна из причин того, что смертность от инфаркта миокарда у них существенно выше.
В-четвертых, существуют и специфические для женщин трудности с диагностикой ишемической болезни сердца: у них несколько по-другому реагирует на физическую нагрузку электрокардиограмма, а поскольку атеросклероз у женщин чаще затрагивает мелкие коронарные артерии, иногда изменения не удается выявить даже при коронарографии.
Кроме того, сердечно-сосудистые заболевания, в частности, ишемическая болезнь сердца, у женщин протекает обычно тяжелее и у них развивается больше осложнений, чем у мужчин. Женщины тяжелее переносят инфаркт миокарда и нуждаются в более длительной реабилитации. Они подвергаются большему риску тромбообразования после сердечно-сосудистой катастрофы.
– Наши исследования показывают, что у женщин гораздо ниже качество жизни после инфаркта миокарда и вмешательств на сосудах сердца, – отмечает Нана Погосова. – В связи со всеми этими обстоятельствами я призываю женщин внимательнее относиться к своему здоровью, не откладывать обследования на потом, а при малейшем подозрении на сердечный приступ не тянуть с вызовом скорой помощи.
Источник: https://www.kp.ru/
Многим людям знакомо такое явление, как флюс – когда щека рядом с больным зубом распухает буквально на глазах и обезболивающие препараты не спасают от острых болевых ощущений. Это воспалилась надкостница зуба, или же, как говорят медики, развился одонтогенный периостит челюстей. Данное заболевание само по себе является осложнением стоматологических проблем (пародонтита, периодонтита), но при отсутствии правильного лечения такое воспаление также может стать причиной развития еще более серьезных осложнений.
Почему может воспалиться надкостница зуба?
Наиболее распространен одонтогенный периостит челюстей, то есть воспалительный процесс, спровоцированный заболеваниями зубов или околозубных тканей. Глубокий кариес, пульпит, периодонтит (воспалительный процесс на верхушке зубного корня), пародонтит – все эти заболевания, если не лечить их вовремя, приводят к появлению флюса. Также одной из причин развития воспалительного процесса может стать альвеолит – воспаление зубной лунки, в некоторых случаях возникающее после удаления зуба. Воспаление надкостницы после удаления зуба развивается обычно у тех пациентов, которые не спешат на прием к стоматологу при проявлении первых признаков осложнения в послеоперационном периоде.

Гораздо реже встречается токсический периостит, обусловленный проникновением инфекции через кровь или лимфу (обычно при каком-либо общем инфекционном заболевании). Также заболевание может быть вызвано травмами челюстной кости или окружающих ее мягких тканей.
Виды и формы заболевания
По форме заболевания выделяют такие его виды: простой, серозный, гнойный, фиброзный, оссифицирующий. Наиболее распространены серозная и гнойная формы. По остроте течения воспалительного процесса выделяют острый и хронический периостит челюсти.
Симптомы воспаления надкостницы зуба и характер его протекания во многом определяется видом заболевания, поэтому в отдельных случаях симптоматика может заметно отличаться.
Воспаление надкостницы зуба: симптомы
В зависимости от формы и локализации процесса симптомы могут быть следующими:
- Общая симптоматика: выраженные болевые ощущения на участке воспаления, припухлость, заметный отек, изменение цвета десны, подвижность зубной единицы, послужившей источником распространения патологического процесса. В зависимости от расположения очага инфекции отечность лица будет выглядеть по-разному: при развитии воспаления рядом с передними зубами отекает верхняя губа или средняя треть лица, при воспалении рядом с жевательными зубами отекает щека, иногда нижнее веко, околоушная область. Оценить, как выглядят различные виды отека при воспалении надкостницы зуба, можно по фото.
- Острый серозный периостит нижней или верхней челюсти сопровождается выраженным покраснением слизистых, быстрым развитием отека, повышением температуры тела. Общие симптомы при данной форме воспаления выражены особенно ярко.
- При острой гнойной форме заболевания характерны сильная резкая боль, причем болевые ощущения утихают под воздействием холода и становятся сильнее от воздействия тепла. Нарушается сон, аппетит, заметно повышается температура, ухудшается общее состояние больного. Боль в большинстве случаев иррадиирует по ветвям соответствующих нервов. К примеру, острый гнойный периостит нижней челюсти может давать о себе знать болевыми ощущениями в области шеи, подбородка, уха и височно-нижнечелюстного сустава. Гнойный периостит верхней челюсти чаще провоцирует боли в области глазницы, височной кости, уха.
- Хроническая форма заболевания встречается довольно редко, причем обычно развивается хронический периостит нижней челюсти. Симптомы при этом выражены слабо, отек почти незаметен и может постепенно развиваться в течение очень длительного времени. Боль и дискомфорт проявляются время от времени (периоды обострения).
На начальной стадии воспалительного процесса он обычно носит серозную форму, в дальнейшем, без отсутствия лечения, переходя в гнойную. При большом скоплении гноя сформировавшийся абсцесс может прорываться с истечением гнойного содержимого в ротовую полость. При этом отек уменьшается, боль ослабевает. Некоторые пациенты в таком случае успокаиваются, считая, что проблема решена, и не спешат обращаться к стоматологу. На самом деле это только временное облегчение, поскольку патологический процесс может возобновиться в любую минуту.
Периостит у детей
У детей воспалительный процесс развивается обычно в результате невылеченного кариеса молочных зубок, при инфекционных заболеваниях или при травмах. Из-за особенностей физиологии и анатомии детского организма, а также из-за незрелости иммунной системы ребенка, патология развивается быстро и бурно, а инфекция в короткие сроки распространяется через кровеносное русло и лимфоток, поэтому могут образовываться множественные очаги поражения.
Особого внимания требует периостит верхней челюсти у ребенка, который при локализации в области неба может не изменять черты лица – отек формируется внутри ротовой полости и заметить его можно только по характерной выпуклой припухлости на небе. Абсцесс постепенно разрастается, захватывая слизистые зоны глотки и языка, что вызывает болезненные ощущения при глотании и жевании. В случае появления у ребенка таких симптомов, как повышение температуры, ухудшение аппетита, болезненное глотание необходимо обязательно проверить, не вызвано ли подобное состояние развивающимся флюсом верхней челюсти.
Возможные осложнения и диагностика
При ненадлежащем лечении заболевания в скором времени развиваются очень серьезные осложнения: остеомиелит (гнойное воспаление костной ткани, провоцирующее ее некроз), флегмона (разлитой гнойный процесс, поражающий близлежащие ткани и требующий немедленного хирургического вмешательства), сепсис (общее инфицирование организма, часто заканчивающееся смертью больного). Каждое из таких состояний требует неотложной медицинской помощи и длительного, кропотливого лечения. Поэтому лучше не доводить ситуацию до появления осложнений и обращаться к стоматологу при первых же признаках воспалительного процесса.
Чтобы установить точный диагноз, врачу потребуется провести дифференциальную диагностику с применением инструментальных диагностических методов (рентгенография, КТ). Данное заболевание по симптоматике сходно с острым периодонтитом, острым воспалением слюнных желез, лимфаденитами, остеомиелитом. Поэтому для назначения адекватного лечения потребуется исключить эти состояния и точно определить причину плохого самочувствия пациента.
Воспаление надкостницы зуба: лечение
Периостит нижней и верхней челюсти лечения требует практически одинакового, несмотря на некоторую разницу в симптоматике и локализации очагов поражения. Причем потребуется комплексная терапия, которая позволит в короткие сроки устранить инфекционно-воспалительный очаг и не допустить появления рецидивов:
- Хирургическое лечение. Вскрытие гнойного мешка с удалением содержимого и тщательной очисткой от остатков гноя – обязательная процедура в данном случае. Вмешательство проводится под местной анестезией. На начальной стадии заболевания (при его серозной форме) есть возможность обойтись без хирургического вмешательства. В этом случае врач проводит эндодонтическое лечение (депульпацию, чистку и лечение корневых каналов, антибактериальную терапию).
- Медикаментозная терапия. Назначение антибактериальных и противовоспалительных препаратов для устранения воспалительных явлений (отечность, гиперемия, повышение температуры, болезненность) и инфекции.
- Физиотерапевтические процедуры. Ионофорез, ультразвуковая или лазерная терапия, электрофорез, парафинотерапия – все эти процедуры обычно направлены на рассасывание уплотнений, образующихся в результате патологического процесса. Как правило, физиотерапия применяется при хронических формах заболевания, однако в ряде случаев она может использоваться в комплексном лечении острых гнойных форм.

Антибиотики при воспалении надкостницы зуба назначаются в процессе лечения обязательно, они необходимы для устранения бактериальной инфекции, которая является одной из причин развития гнойно-воспалительного процесса. Препараты врач подбирает, исходя из степени выраженности заболевания, общего состояния организма пациента и возможного наличия сопутствующих заболеваний. Наряду с антибиотиками при периостите челюсти в качестве лечения назначаются также антигистаминные средства (противоаллергические), которые позволяют снизить медикаментозную нагрузку на иммунную систему, а также препараты кальция.
Успешность лечения во многом зависит от своевременного обращения пациента к врачу и эффективности самой терапии. И если в первом случае все зависит от пациента – его сознательного отношения к собственному здоровью, то во втором успешность лечения полностью определяется квалификацией и опытом стоматолога, к которому пациент обратился. Грамотный специалист с большим клиническим опытом быстро и успешно справится даже с таким сложным заболеванием, тогда как дилетант может еще больше усугубить проблему. Поэтому здесь важен выбор хорошего специалиста – именно такие специалисты работают в клинике «32 Дент». Наши врачи имеют огромный опыт успешного лечения любых гнойно-воспалительных заболеваний ротовой полости, в том числе и периостита.
Чем лечить воспаление надкостницы зуба до визита к врачу?
Самолечение при любых гнойных процессах очень опасно, поэтому рекомендуется при первых же симптомах заболевания обязательно обращаться к стоматологу. Однако до визита к врачу пациент может несколько облегчить свое состояние, приложив к щеке со стороны поражения холод и прополоскав рот раствором антисептика комнатной температуры (содо-солевой раствор хлоргексидин, отвары ромашки или шалфея). А вот чего делать категорически нельзя:
- Прикладывать согревающие компрессы, пить горячие напитки.
- Самостоятельно накладывать какие-либо повязки или пользоваться медикаментозными препаратами без назначения врача.
- Перед визитом к стоматологу лучше не принимать анальгетики.
- Если предстоит хирургическое вмешательство (вскрытие гнойника), нельзя принимать аспирин, поскольку он меняет реологические свойства крови и может стать причиной кровотечения.